Pathologies respiratoire
Principaux symptômes à l'origine de la consultation:
- Toux
- Expectoration
- Hémoptysie
- Dyspnée (aiguë ou chronique, progressive ou paroxystique)
- Sifflement respiratoire
- Douleur thoracique
- Fièvre
- Raucité de la voix
La toux est un motif fréquent de consultation. Renseignez-vous sur sa durée et demandez au patient si:
- La tous est sèche ou productive (c'est à dire avec des expectorations)
- La toux est associée à des sifflements
- Il prend des médicaments
Comme le caractère de la toux est important, demandez au patient de la décrire et de vous montrer comment il tousse.
Toux
Diagnostic différentiel d'une toux:
- Une tous récente, notamment si elle est accompagnée d'une fièvre et d'autres symptômes d'infection des voies respiratoires, peut être due à une bronchite aiguë ou à une pneumonie.
- Une toux chronique associée à des sifflements peut être due à un asthme, un asthme peut parfois se manifester sans sifflement.
- Une toux sèche chronique irritative peut être due à un reflux acide dans l'oesophage ou à la prise de certains médicaments antihypertenseurs (inhibiteurs de l'enzyme de conversion de l'angiotensine, IEC).
- La modification du caractère d'une toux chronique peut indiquer l'apparition d'un problème sous-jacent nouveau et grave (par exemple, infection ou cancer pulmonaire).
- Un volume important de crachats purulents (jaunes ou verts) fait évoquer le diagnostic de bronchectasie ou de pneumonie
- Des expectorations foncées d'odeur fétide peuvent indiquer la présence d'un abcès pulmonaire à germes anaérobies.
- Des sécrétions rosées et mousseuses issues de la trachée, qui surviennent dans l'oedème pulmonaire, ne doivent pas être confondues avec une expectoration.
- Une hémoptysie (crachat de sans) peut être un signe de maladie pulmonaire grave et doit toujours être explorée, car elle peut être due à un cancer du poumon, à une pneumonie, à une tuberculose, à un infarctus pulmonaire ou à une bronchectasie.
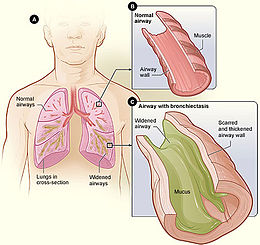
Bronchectasie image
Dyspnée:
Interrogez le patient sur le moment d'apparition, la sévérité et du type de dyspnée
Vidéo sur la dyspnée
Classification de la sévérité de la dyspnée:
Il peut être cependant plus utile de déterminer la quantité d'effort nécessaire à l'apparition de la dyspnée (comme le nombre d'étage avant le manque de souffle avec l'échelle de Sadoul).
Interrogatoire:
Quelles questions poser à un patient se plaignant d'essoufflement?
Les points d'exclamation rouges représentent une urgence médicale
Douleur thoracique:
Une douleur thoracique due à une maladie respiratoire est, de manière caractéristique, de nature pleurétique (douleur aiguë et accentuée à l'inspiration profonde et à la toux). Une douleur au niveau des muscles thoraciques est fréquente lorsque les patients ont une maladie respiratoire aiguë accompagnée d'une toux.
Sifflement respiratoire:
Plusieurs affections peuvent provoquer un sifflement continu, souvent plus fort pendant l'expiration (sibilances). On peut notamment citer l'asthme, la broncho-pneumopathie chronique obstructive (BPCO), l'obstruction des voies aériennes par un corps étranger ou par une tumeur, et l'oedème pulmonaire (insuffisance cardiaque sévère).
Autres motifs de consultation:
Les patients consultent parfois pour des épisodes de fièvre nocturne (tuberculose par ex.) ou de raucité de la voix (laryngite par ex.). Les patients souffrants d'apnées obstructives du sommeil consultent typiquement pour une somnolence diurne et une fatigue chronique. Certains patients consultent pour une anxiété, d'une hyperventilation.
Interrogatoire global:
Toujours demander à la personne ses antécédents personnels et les antécédents familiaux, le traitement pris (vu que presque toutes les classes d'aliments peuvent produire une toxicité pulmonaire (embolie pulmonaire à cause des contraceptifs par voie orale), ansi que la profession du patient et son mode de vie.
Examen clinique
Examen clinique pulmonaire
Représentation des structures pulmonaires
Séquence de l'examen du thorax:
Voir détails dans le livre d'examens cliniques
Virus respiratoire syncytial (VRS): Le virus respiratoire syncytial (VRS) cause une infection des poumons et des voies aériennes. Il est courant chez les nourrissons et les jeunes enfants - si bien que presque tous les enfants ont déjà contracté le virus à l'âge de 3 ans.
Chez les enfants de moins de 3 ans, le VRS peut être plus grave ; il peut causer une infection des voies aériennes inférieures, comme la bronchiolite ou la pneumonie.
Les éclosions de VRS surviennent habituellement à la fin de l'automne et durent jusqu'au début du printemps. Elles atteignent leur point culminant pendant les mois d'hiver.
Le VRS est contagieux et se propage facilement d'une personne à une autre, par les mains.
Le VRS est présent dans les liquides du nez et de la bouche (mucus et salive) des personnes infectées.
Quand celles-ci touchent leur bouche ou leur nez, le virus peut se retrouver sur leurs mains et contaminer ce qu'elles touchent - jouets, objets, etc. Lorsque d'autres personnes toucheront ces mêmes objets, et ensuite leur nez ou leur bouche, elles contracteront à leur tour le VRS.
Une fois le VRS entré dans une garderie, la plupart des enfants l'attraperont probablement. Le VRS est souvent ramené à la maison par un enfant d'âge scolaire, qui le transmet à un frère ou une soeur plus jeune, en particulier un nourrisson.
Traitement:
L'infection à VRS disparaît généralement d'elle-même, sans traitement particulier.
La plupart du temps, on ne traite pas l'infection à VRS avec des antibiotiques, car ces médicaments ne sont pas efficaces contre les virus. Mais si un enfant a une otite liée au VRS, son médecin lui prescrira des antibiotiques. Les enfants plus jeunes (en particulier les nourrissons) qui ont une pneumonie ou une bronchiolite aiguë liée au VRS pourraient devoir être hospitalisés pour recevoir de la vapeur d'oxygène et des médicaments qui ouvriront leurs voies aériennes (bronchodilatateurs).
Un médicament antiviral appelé Ribavirine peut être administré aux enfants hospitalisés pour une pneumonie aiguë causée par le VRS - mais cette pratique est controversée.
Tuberculose:
La tuberculose est une maladie infectieuse due à une bactérie (Mycobacterium tuberculosis) qui affecte généralement les poumons. Les germes pathogènes sont transmis par des gouttelettes de particules infectieuses en suspension dans l’air. En Suisse, la tuberculose est devenue une maladie rare qui touche environ 500 personnes chaque année.
Mode de transmission:
La bactérie se propage alors par les gouttelettes de salive ou d'expectorations. Lorsqu'une personne atteinte de tuberculose active tousse, éternue, parle ou crache, des gouttelettes contenant la bactérie sont projetées dans l'air et peuvent être inhalées par les personnes se trouvant à proximité
Symptômes:
Initialement, la tuberculose provoque généralement des troubles peu typiques. Au nombre de ceux-ci figurent la toux, une sensation de faiblesse et une légère fièvre. À un stade plus avancé, des symptômes tels que perte de poids, manque d’appétit et douleurs dans la poitrine peuvent aussi se manifester. Dans les cas graves, le poumon est si sévèrement atteint que l’on peut observer une toux avec des crachats sanguinolents, une détresse respiratoire et un amaigrissement sévère (cachexie).
Les étapes de développement de la bactérie
Traitement de la tuberculose:
Antibiotiques antituberculeux: le traitement antituberculeux consiste à prendre, chaque matin à jeun, 4 antibiotiques pendant 2 mois (isoniazid, rifampicine, pyrazinamide et éthambutol) puis 2 antibiotiques pendant 4 mois (isoniazid et rifampicine).
Le vaccin contre la tuberculose (BCG) contient des bactéries vivantes de la tuberculose bovine. Il ne contient pas d’aluminium.
La vaccination consiste en une dose unique, aussitôt que possible dans la vie.
Un test cutané (Mantoux, Monotest) n’est pas nécessaire après vaccination, mais permet de vérifier l’acquisition de ll’immunisation.
La vaccination contre la tuberculose (BCG) provoque généralement de la douleur et peut laisser des cicatrices au point d'injection. Le vaccin BCG doit être administré par voie intradermique. Par voie sous-cutanée, il peut provoquer une infection locale et se propager aux ganglions lymphatiques.
Peu fréquents, les abcès mammaires et fessiers peuvent survenir en raison de la propagation des bactéries contenues dans le vaccin. Une infection osseuse localisée peut également se produire dans de rares cas. CI : femme enceinte
Recommandations pour personnes à risques accrus d'exposition et/ou de transmission
En Suisse, la vaccination BCG contre la tuberculose n’est recommandée que pour les personnes susceptibles de développer une tuberculose disséminée. Ce sont les nouveau-nés ou nourrissons de moins de 12 mois :
• dont les parents proviennent de régions de haute prévalence tuberculeuse (Afrique, Asie, Amérique latine, Europe de l’Est)
• et qui sont susceptibles d’y retourner définitivement avant l'âge de 2 ans.
Sarcoïdose:
C’est une maladie rare caractérisée par le développement dans l’organisme de petits nodules de tissu conjonctif d’origine inflammatoire appelés granulomes, qui peuvent gêner le fonctionnement des organes lésés et provoquer des douleurs. Poumons, peau, muscles, articulations, os, yeux, foie, reins, cœur et système nerveux peuvent être touchés, souvent simultanément. Dans plus de 90 % des cas, les poumons sont affectés, provoquant un essoufflement et une toux. Si la maladie évolue de manière prolongée durant des années, une fibrose progressive du tissu pulmonaire peut entraîner des dommages irréversibles.
Symptômes:
Symptômes les plus fréquents
• Essoufflement et toux sèche.
• Sensation d’oppression et douleurs dans la cage thoracique.
• Symptômes grippaux et douleurs articulaires.
• Rougeurs cutanées aux bras et aux jambes.
• Irritation des yeux et troubles visuels.
• Gonflement des ganglions du cou.
• Fatigue généralisée et limitation des capacités physiques.
Les stades:
Les stades de la sarcoïdose pulmonaire selon Scadding (1967)
• Stade I: Gonflement symétrique des ganglions lymphatiques du thorax sans atteinte visible du tissu pulmonaire.
• Stade II: Gonflement bilatéral des ganglions lymphatiques du thorax avec formation diffuse de granulomes dans le tissu pulmonaire.
• Stade III: Atteinte pulmonaire sans gonflement des ganglions lymphatiques du thorax.
• Stade IV: Fibrose cicatricielle du tissu pulmonaire avec perte de fonction des poumons.
La sarcoïdose n’est pas contagieuse. L’origine, l’apparition et les différentes formes de la sarcoïdose sont à ce jour une énigme qu’essayent de résoudre des chercheurs du monde entier. Il s’agit probablement d’une réaction de défense du système immunitaire contre un ou plusieurs facteurs déclenchants encore inconnus. Toutefois, on a récemment découvert une prédisposition génétique à la sarcoïdose.
Traitement:
Le traitement est basé essentiellement sur la corticothérapie et sur les immunosuppresseurs. La durée et l'intensité du traitement dépendent de la sévérité de la maladie
Pneumothorax: La partie interne de la cage thoracique et la partie externe des poumons sont recouvertes chacune d'une fine membrane, les plèvres, coulissant l’une sur l’autre lors des mouvements respiratoires. La cavité pleurale, espace virtuel présent entre ces deux plèvres, se remplit parfois d’air ou de gaz. Ce phénomène est appelé pneumothorax.
Physiopathologie:
Désigne une pathologie affectant la cavité pleurale, espace virtuel situé entre les poumons et la cage thoracique. On parle de pneumothorax lorsque c cette cavité se remplit d'air ou de gaz, entraînant un décollement et une rétraction sur lui-même d'un ou des poumons. Le pneumothorax peut être spontané (son origine est alors inconnue), traumatique ou secondaire à une maladie pulmonaire. Il se caractérise essentiellement par une douleur thoracique brutale parfois associée à une difficulté à respirer. Le plus souvent, le pneumothorax est unilatéral. Le
traitement varie en fonction du type de pneumothorax : certains évoluent spontanément vers la guérison après une mise au repos, tandis que d’autres requièrent une intervention chirurgicale.
Etiologie:
On distingue plusieurs types de pneumothorax selon la cause responsable :
• Pneumothorax primaire, idiopathique ou spontané primitif : il s’agit de la forme de pneumothorax la plus fréquente. Il survient le plus souvent chez des hommes jeunes en bonne santé et il s’agit souvent d’un pneumothorax de faible importance sur poumons sains, et guérissant facilement. Il est dû généralement à la rupture spontanée d’une bulle dans le poumon.
• Pneumothorax secondaire : pneumothorax provoqué par une maladie des poumons, notamment un emphysème, une fibrose pulmonaire, de l’asthme ou une broncho- pneumopathie chronique obstructive, mucoviscidose, maladie infectieuse pulmonaire, plus rarement un cancer.
• Pneumothorax traumatique : pneumothorax accidentel (causé par une blessure, par exemple un couteau), ou pneumothorax iatrogène (consécutif à une ponction médicale ou un geste chirurgical).
Le tabagisme est mis en cause dans près de 90 % des cas de pneumothorax. La plongée sous-marine, la pratique d’un instrument à vent et l’altitude favorisent la survenue d’un pneumothorax. Les maladies pulmonaires augmentent le risque de pneumothorax.
Symptômatologie:
Un pneumothorax se manifeste par
• une douleur localisée au niveau de la cage thoracique, allant d’une simple gêne à une douleur violente selon son importance,
• des difficultés à respirer (en particulier lors de l’inspiration) et une toux sèche. La gêne respiratoire, qui survient soudainement, génère une anxiété,
• une toux.
Selon l’importance du pneumothorax, des complications peuvent survenir : tachycardie (accélération
du rythme cardiaque) et cyanose (coloration bleue de la peau et des muqueuses).
Diagnostic:
L’observation clinique peut permettre au médecin de remarquer une asymétrie au niveau des poumons au niveau du son à la percussion du côté atteint (tympanisme, soit un son creux). De même, à l’auscultation, le médecin peut ne plus bien entendre le souffle de la respiration, et lorsqu’il demande de dire « 33 », le son ne fait plus vibrer la cage thoracique du côté atteint. Ces signes orienteront son diagnostic et sont surtout présents si le pneumothorax est important. Il sera confirmé grâce à une radiographie des poumons. Les images obtenues mettront en évidence
un décollement du ou des poumons.
Traitement:
Le choix du traitement à adopter dépend du type de pneumothorax, de la gravité des symptômes et de la cause responsable. En cas de pneumothorax spontané, une période de repos est préconisée, parfois accompagnée d’un traitement médicamenteux à base d’antalgiques. La guérison s’observe en quelques jours jusqu’à 2 ou 3 semaines.
Quand le pneumothorax est plus important, le médecin peut évacuer l’air, avec une aiguille, un cathéter spécifique ou en plaçant un drain dans l’espace pleural. Cela se réalise sous anesthésie locale, et la guérison survient généralement en quelques jours.
Pneumonie: La pneumonie est une (inflammation d’un ou des deux poumons, habituellement causée par une infection. Divers types de germes peuvent causer la pneumonie, notamment des bactéries, des virus et des champignons.
Physiopathologie:
Ces germes vont se loger dans les petits sacs d’air (alvéoles) des poumons, où ils peuvent se développer et vaincre les défenses naturelles du corps.
Lorsque les poumons sont infectés, les alvéoles se remplissent de pus et de mucus. Cette inflammation nuit à leur élasticité et à la distribution efficace de l’oxygène dans le sang.
D’où les signes de fatigue et d’essoufflements. L’inflammation entraîne plusieurs autres symptômes de la pneumonie, comme la toux, la fièvre et la douleur thoracique.
La pneumonie peut mettre la vie en danger. Elle est une importante cause d’hospitalisation et de décès parmi les personnes âgées et les personnes qui ont des maladies chroniques (à long terme).
Etiologie:
L’étiologie dépend du lieu de vie et des antécédents, notamment hospitalisation et la prise d’antibiotiques récentes.
Elle est principalement bactérienne, par ordre de fréquence:
- Streptococcus pneumoniae (40%)
- Haemophilus influenzae
- Moraxella catarrhalis
Les entérobactéries : Klebsiella pneumoniae, Escherichia coli ; Staphylococcus
aureus et Pseudomonas aeruginosa étaient plus fréquemment retrouvés chez les patients vivant en EMS.
Les bactéries Mycoplasma pneumoniae et Chlamydophila pneumoniae sont moins fréquentes que chez les sujets jeunes. L’âge est par contre reconnu comme un facteur de risque pour la légionellose.
La grippe saisonnière (Virus Influenza) est une cause importante de morbidité et mortalité chez le sujet âgé où il peut être difficile de distinguer une pneumonie virale d’une pneumonie bactérienne ou à influenza compliquée par une surinfection bactérienne.
Certaines études retrouvent une co-infection virale, notamment par la grippe et le virus respiratoire syncitial dans près d’un tiers des cas.
Cependant, l’étiologie reste souvent inconnue, dans environ 50% des cas, mais dépend du type de prélèvement réalisé à visée diagnostique
La pneumonie s'attrape le plus souvent comme une grippe ou un rhume, en inhalant des particules contaminées. Dans certains cas, elle survient après une autre infection respiratoire, comme une grippe ou une bronchite, qui « dégénère » et s'installe dans les alvéoles des poumons.
La pneumonie fait partie des premières causes de mortalité chez le sujet âgé. Streptococcus pneumoniae est le premier agent étiologique mais l’identification d’un pathogène reste peu fréquente malgré les progrès microbiologiques. Il faut penser au risque de bactérie résistante chez des patients récemment hospitalisés et traités par antibiotiques et à la grippe en période d’épidémie.
Traitement:
Essentiellement prise d'antibiotiques et traitements complémentaires (paracétamol, bêta2-mimétiques, anticholinergiques, oxygénothérapie, etc.). La ventilation non invasive peut être utile en cas d'insuffisance respiratoire aiguë
Enfin, un traitement antigrippal par inhibiteurs des Neuraminidases (Oseltamivir ou Zanamivir)
débutés précocement (dans les 48 heures après le début des symptômes) peut réduire la durée des
symptômes de grippe chez des personnes jeunes en bonne santé, sans évidence pour une réduction
des complications, de la mortalité et de la transmission chez les sujets âgés.
Pleurésie:
La pleurésie est une inflammation de la plèvre. La plèvre est une membrane à deux couches qui
enveloppe le poumon et recouvre la cavité thoracique.
Nous avons deux plèvres : une pour chaque poumon. Les plèvres servent d’enveloppes protectrices aux poumons; elles y sont fermement ajustées. Elles comportent deux couches. En temps normal, il n’y a aucun espace entre les couches interne et externe. Elles se rejoignent à leurs extrémités; on pourrait comparer la plèvre à un ballon complètement dégonflé et recouvrant hermétiquement l’extérieur de chaque poumon. Habituellement, les couches pleurales interne et externe ne sont séparées par rien d’autre qu’une
fine couche de liquide lubrifiant. Les couches pleurales lisses et le liquide lubrifiant permettent à vos poumons de bouger librement dans votre thorax, pour que vous puissiez respirer normalement.
Etiologie:
Chez les personnes atteintes de pleurésie, les deux couches de la plèvre deviennent enflammées (rouges et enflées). Cela peut créer un espace entre les couches, appelé « cavité pleurale ». Cela peut se transformer en pleurésie avec épanchement, cet espace peut se remplir de liquide et il peut s'y développer une infection.
Etiologies principales:
Infectieuses:
La plupart des cas de la pleurésie, la cause initiale est une infection virale (comme la grippe, par exemple) ou bactérienne (dans le cadre d'une pneumonie par exemple).
Cancéreuses:
Les pleurésies métastatiques sont liées aux cancers bronchiques, aux cancers du sein et aux lymphomes. Le mésothéliome pleural ou cancer de la plèvre est la seconde cause de pleurésie d'origine cancéreuse. Il touche plus souvent l'homme et les antécédents de contact avec l'amiante sont fréquents.
Cardiaque:
Les pleurésies cardiaques correspondent à une insuffisance cardiaque congestives et sont d'origine mécanique par défaillance du myocarde gauche et élévation de la pression dans les capillaires (vaisseaux) pulmonaires. La pleurésie est souvent bilatérale et elle disparaît après le traitement de l'insuffisance cardiaque.
Symptômes:
Cette inflammation de la plèvre se traduit par des douleurs aiguës et intenses au niveau du thorax et de la poitrine lors d'une respiration profonde. La douleur peut également être localisée au niveau des épaules.
Mais aussi:
- Une gêne respiratoire
- Une douleur thoracique exacerbée par l'inspiration
- Une toux sèche
- Un essoufflement
- Une fièvre en cas d'infection.
Lymphangioléiomyomatose (LAM):
La lymphangioléiomyomatose (ou LAM) est une maladie rare qui touche les poumons et évolue souvent vers une insuffisance respiratoire. Elle survient quasiment uniquement chez les femmes. L’atteinte pulmonaire peut également être associée à des problèmes abdominaux ou rénaux.
La LAM peut être isolée ou bien associée à une autre maladie rare : la sclérose tubéreuse de Bourneville (STB). La STB est une maladie génétique caractérisée par un ensemble de manifestations principalement au niveau de la peau, du système nerveux, des reins, du cœur. Quand la LAM est isolée, on parle de forme sporadique (une seule personne est atteinte de la maladie dans une famille).
Etiologie:
La LAM est la conséquence d’anomalies (mutations) survenant sur l’un ou l’autre des deux gènes suivants : les gènes TSC1 et TSC2, localisés respectivement sur les chromosomes 9 et 16.
Symptômes:
Difficulté à respirer lors des efforts (dyspnée d'effort:
La dyspnée d’effort correspond à la difficulté à respirer qu’une personne ressent lors d’un effort physique : la personne s’essouffle rapidement. L’essoufflement est d’intensité variable, il peut rester limité, ou évoluer progressivement vers une insuffisance respiratoire sévère où la difficulté à respirer survient même lors d’efforts très peu importants, comme la marche lente, voire au repos.
Pneumorthorax:
Les kystes pulmonaires remplis d’air peuvent se rompre, entraînant l’apparition d’air entre les deux feuillets de la plèvre et l’affaissement soudain du poumon. C’est ce qu’on appelle un pneumothorax. Le poumon ne peut alors plus remplir sa fonction correctement. Une douleur plus ou moins intense au niveau du thorax peut être ressentie, ainsi qu’une gêne respiratoire parfois très importante et qui peut nécessiter un traitement en urgence : l’exsufflation. On traite en perçant la paroi abdominale. Et pour faire évacuer le liquide on exécute des ponctions.
Il peut y avoir parfois une rupture de vaisseaux lymphatiques, ce qui provoque une fuite (épanchement) de la lymphe:
- dans la plèvre qui recouvre les poumons (chylothorax ou pleurésie chyleuse ou épanchement pleural, voir figure 1). Un chylothorax se manifeste par des douleurs localisées sur le côté du thorax, une toux sèche lorsque la personne change de position et un essoufflement, surtout si la quantité de liquide dans la plèvre est importante. La personne peut aussi présenter une perte d’appétit, un amaigrissement, une fatigue et une fièvre si le liquide s’infecte. Le chylothorax est souvent récidivant, c’est à dire qu’il se reproduit souvent ;
- au niveau de l’abdomen (ascite chyleuse). Si le liquide comprime les organes situés dans l’abdomen (essentiellement organes digestifs), le ventre gonfle, donnant une sensation désagréable de ballonnement et parfois des nausées et une perte d’appétit. Si le liquide pousse le diaphragme vers le haut, cela provoque un essoufflement ;
- vers les urines (chylurie). En cas de chylurie abondante, les urines prennent un aspect laiteux ; - ou bien exceptionnellement autour du cœur (chylopéricarde).
Mais, le plus souvent les fuites chyleuses sont peu abondantes, indolores et sans grande conséquence.
Rarement, des crachats d’aspect collant et laiteux (chyloptysie) peuvent survenir. En raison de l’atteinte de petits vaisseaux pulmonaires, des crachats peu abondants et contenant un peu de sang (hémoptysie) peuvent aussi s’observer.
Il n’y a pas encore de traitement qui permette de guérir de la LAM. Cependant, plusieurs mesures améliorent la qualité de vie des malades.
Hypertension pulmonaire:
On parle d’hypertension pulmonaire si la moyenne au repos dans l’artère pulmonaire est supérieure à 25 mmHg. Une hypertension pulmonaire peut se manifester à tout âge, plus souvent chez les femmes que chez les hommes.
L’hypertension pulmonaire est une maladie assez rare. Elle se caractérise par l’élévation de la pression artérielle dans les vaisseaux partant du ventricule droit du cœur et irrigant les poumons.
Etiologie:
Différentes situations peuvent conduire à une élévation de la pression pulmonaire
• une maladie préexistante des poumons
• une insuffisance cardiaque
• une maladie du foie
• des embolies pulmonaires à répétition
• certaines maladies inflammatoires et rhumatismales.
Cependant, dans un certain nombre de cas, il n’y a pas de cause identifiable.
L’hypertension pulmonaire se manifeste par des difficultés à l’effort (fatigue, difficulté à respirer, syncope) qui souvent passent inaperçues, notamment chez les personnes âgées.
NB : Il n’y a pas de relation entre l’hypertension artérielle commune qui est mesurée à l’avant-bras et l’hypertension pulmonaire.
Quelles sont les formes d’hypertension pulmonaire ?
L’hypertension pulmonaire peut avoir diverses causes, raison pour laquelle cette maladie a été subdivisée en plusieurs formes :
1. Hypertension artérielle pulmonaire (HTAP)
• ➜ idiopathique (sans étiologie pulmonaire connue)
• ➜ familiale (causes génétiques)
• ➜ associée à
❍ maladies du tissu conjonctif ❍ cardiopathies congénitales ❍ hypertension portalE
❍ infection à VIH
❍ médicaments/toxines
❍ schistosomiase (ou bilharziose, maladie tropicale parasitaire)
• ➜ avec atteinte significative veineuse et/ou capillaire
• ➜ hypertension pulmonaire persistante du nouveau-né
2. Hypertension pulmonaire sur maladie du cœur gauche
3. Hypertension pulmonaire sur maladies des voies respiratoires et/ou hypoxémie (manque
d’oxygène dans le sang)
4. Hypertension pulmonaire thromboembolique chronique (HPTEC)
5. Hypertension pulmonaire aux mécanismes mystérieux et/ou multiples
Toutes les formes ont en commun des altérations des parois des artères pulmonaires. Il y a d’une part un déséquilibre entre substances qui contractent ou dilatent ces artères. À cela viennent s’ajouter des réactions
inflammatoires provoquant un remaniement des parois artérielles. Ces artères se rétrécissent et ne peuvent plus se dilater à l’effort notamment.
Le débit de sang du cœur au poumon diminue. La conséquence en est une hypertension dans les artères pulmonaires. Pour vaincre la résistance plus élevée, le cœur doit fournir un plus gros travail de pompe. La paroi cardiaque devient plus épaisse, le cœur droit augmente de volume et le gauche est compressé. Avec le temps, le cœur devient de plus en plus faible (insuffisance cardiaque). Dans certains cas, ces réactions ne se produisent pas que dans les artères mais aussi et surtout dans les veines pulmonaires (pneumopathie obstructive veineuse).
Progression de l'hypertension pulmonaire dans les artères des poumons
Hantavirus (syndrome pulmonaire):
Un hantavirus est un virus présent dans l'urine, la salive ou les excréments de la souris sylvestre et de certains autres rongeurs sauvages infectés (rats-cotonniers, souris à pattes blanches et campagnols...). Il entraîne une maladie pulmonaire rare et grave appelée syndrome pulmonaire à hantavirus (SPH)
Symptomatologie:
Les symptômes du SPH se manifestent 1 à 5 semaines après l'exposition, mais le délai moyen est de
2 à 4 semaines. Cette maladie est extrêmement grave, car environ 40 % des personnes atteintes en
meurent.
Elle débute par des symptômes ressemblant à ceux de la grippe.
Au stade initial, le sujet peut présenter de la fièvre, des frissons, des myalgies (douleurs
musculaires), des céphalées (maux de tête), des nausées, des vomissements, un essoufflement, un
pouls rapide et des troubles gastro-intestinaux.
La maladie évolue toutefois rapidement, et les personnes infectées voient leur pression artérielle
chuter de façon anormale tandis que leurs poumons se remplissent de liquide. Une grave
défaillance respiratoire, entraînant la mort, peut survenir quelques jours après l'apparition des
premiers symptômes.
Traitements:
Il n'existe aucun vaccin, traitement ou remède spécifique contre l'infection à hantavirus, mais le dépistage et l'administration de soins précoces dans une unité de soins intensifs peuvent contribuer au rétablissement du patient. Des médicaments peuvent être prescrits aux personnes infectées par un hantavirus pour soulager la fièvre et la douleur, de même qu'une oxygénothérapie (utilisation d'oxygène à des fins thérapeutiques).
Prophylaxie:
Il faut tenter d'atténuer la présence des souris et de restreindre tout contact avec leurs excréments, leur urine et leur salive
Amiantose: L’amiantose est une maladie respiratoire chronique (de longue durée) qui est causée par l’inhalation de fibres d’amiante.
Les maladies amiante
Abestose: maladie chronique des poumons (fibrose pulmonaire) causée par une exposition prolongée à des fibres d'amiante. L’asbestose est une pathologie chronique qui évolue irréversiblement vers une insuffisance respiratoire terminale. Par ailleurs, l’asbestose expose à des risques accrus de développer différents cancers, dont le cancer du poumon.
Mésothéliome: Le mésothéliome est une forme rare et virulente de cancer des surfaces mésothéliales qui affecte le revêtement des poumons (la plèvre), de la cavité abdominale (le péritoine) ou l'enveloppe du cœur (le péricarde).
Cancer du poumon
Apnée du sommeil (le sex masculin est globalement plus touché que le sex féminin)
Une apnée du sommeil est définie comme un arrêt de la respiration durant au moins 10 secondes
pendant le sommeil. Une hypopnée est définie comme une diminution de l’amplitude de la
respiration associée à une chute du taux d’oxygène (désaturation) ou un bref réveil.
On parle de «syndrome d’apnée du sommeil» lorsque que l’on observe non seulement un nombre
anormal d’apnées-hypopnées, mais aussi des conséquences diurnes de ce trouble (somnolence,
troubles de la concentration, etc.)
Le syndrome d’apnée du sommeil est une pathologie fréquente dans la population. Sur la base
d’études relativement anciennes, on considère qu’environ 4% des hommes et 2% des femmes d’âge
moyen en souffrent. Avec l’amélioration des techniques de mesure, la fréquence de ce trouble dans
la population a tendance à augmenter. Les facteurs prédisposant au développement des apnées du
sommeil sont l’obésité, l’âge, le sexe masculin ainsi que la forme de la gorge et de la mandibule
(rétrognathie). La prise d’alcool le soir et la position dorsale peuvent également favoriser les apnées.
Les apnées du sommeil peuvent aussi survenir chez les enfants : contrairement aux adultes, elles
sont dans cette classe d’âge essentiellement dues à une hypertrophie des amygdales et des
végétations.
Asthme (systématiquement chronique)
L'asthme, ou maladie réactionnelle des voies respiratoires, est une affection chronique qui se traduit par une gêne respiratoire en raison de l'inflammation des bronches, les principales voies de passage de l'air dans les poumons.
Trois changements se produisent à l'intérieur des voies respiratoires pulmonaires chez les personnes atteintes d'asthme:
le premier changement est une inflammation, ou un gonflement, moyennant quoi les voies aériennes sont enflammées et sécrètent un mucus épais.
Le deuxième changement est l'inflammation qui entraîne une constriction des muscles entourant les voies aériennes, provoquant leur rétrécissement. Ce rétrécissement est également dénommé bronchospasme (spasme brusque et involontaire des muscles lisses des bronches distales).
Le troisième changement est une augmentation de la sensibilité des voies aériennes ayant pour effet une sensibilité excessive du sujet asthmatique aux produits de desquamation des animaux, au pollen, à l'air froid et à la fumée de cigarette, pour n'en citer que quelques-uns.
Remèdes naturels:
Remèdes naturels utilisables: Viorne en gémothérapie, curcuma à haute dose, gaffe avec les huiles essentielles avec des personnes qui ont une inflammation au niveau des bronches (sauf par voie orale par exemple), Le cassis en gémothérapie. En anti-hystaminique: le plantin en EPS. En tisane, toutes les plantes pectorales (mauve, guimauve, le tussilage, le thym, la sarriette, le bouillon blanc, le coquelicot, etc.). Plantain, desmodium, cassis, mélisse ==> pas mal en traitement de fond.
Médication:
Médicaments ==> broncodylatateurs pour agir sur les muscles (le ventolin avec son composant: le salbutamone), les anti-inflammatoires pour l’inflammation et des mucolytiques qui vont fluidifier le mucus (mucus considéré de mucine, c’est un maillage serré. Plus ils sont serrés plus ils seront serrés par la suite. Les mucolytiques desserres ces jonctions afin de faciliter l’expectorant.
Il y a aussi des anti-histaminiques en cas de toux sèche car c’est souvent qu’une question d’inflammation
Bronchiectasie: La bronchiectasie est une dilatation des bronches (DDB) le
plus souvent acquise à la suite d'une maladie des bronches, du poumon ou de la plèvre.
La bronchiectasie est une destruction et un élargissement anormaux des bronches dus à une inflammation ou une infection chronique. Les voies aériennes présentent alors un élargissement anormal. Un excès de mucus se forme et s'amasse dans les voies aériennes élargies. Les petits poils qui tapissent les voies respiratoires, les cils, peuvent également être endommagés, ce qui affecte la capacité du patient à débarrasser les poumons de la poussière et des germes. Du fait du dysfonctionnement des cils, le mucus amassé est difficile à éliminer. Les infections pulmonaires sont fréquentes.
Bronchite: (Maladie faisant partie des MPOC)
« MPOC » signifie « maladie pulmonaire obstructive chronique ». Ce terme englobe deux types de maladies chroniques (à long terme) qui causent une inflammation et un blocage partiel des voies aériennes (respiratoires). La MPOC s’aggrave avec le temps. On n’a pas de remède pour la guérir, mais il est possible de la traiter et de la prendre en charge.
La MPOC consiste en deux maladies respiratoires importantes : la bronchite chronique et l’emphysème.
La bronchite est une inflammation des bronches, pouvant apparaître sous deux formes distinctes :
La bronchite aiguë : bénigne chez les personnes en bonne santé, les symptômes disparaissent sans traitement en moins de 3 semaines.
Les signes de bronchite aiguë sont:
• Une toux grasse avec des expectorations visqueuses ;
• Un essoufflement et une douleur à la poitrine ;
• Une sensation de malaise général : fatigue, baisse d’appétit, courbatures...
La bronchopneumopathie chronique obstructive (BPCO) : regroupant la bronchite chronique et l’emphysème.
Les signes de la bronchopneumopathie chronique obstructive (BPCO) sont:
• Une toux similaire à celle de la bronchite aiguë, mais durant plus de 3 mois.
• Une diminution de la capacité respiratoire et une sensation d’être à bout de souffle, de ne pas
pouvoir respirer correctement.
• Un essoufflement au moindre effort et une fatigue persistante.
• Des infections pulmonaires multiples et prolongées (grippe, pneumonie, etc.).
• Une perte de poids non intentionnelle.
Différence entre la bronchite chronique et l'emphysème:
La bronchite chronique est une inflammation des bronches fréquemment accompagnée d’asthme : elle se caractérise par une obstruction progressive des voies aériennes, ce qui peut conduire à une insuffisance respiratoire.
Quant à l’emphysème, il s’agit d’une maladie dégénérative des alvéoles pulmonaires qui entraîne la destruction de leur paroi élastique. Les alvéoles sont dans l’impossibilité de vider complètement l’air qu’elles contiennent. L’oxygénation du sang est donc fortement impactée.
Cancer du poumon: Ce cancer se caractérise par une croissance cellulaire anarchique (maligne) dans les tissus pulmonaires. Cette croissance peut engendrer des métastases (ou tumeurs secondaires), qui colonisent les tissus voisins ou s’infiltrent en dehors des poumons.
On distingue principalement deux grands types de cancer du poumon :
Les carcinomes non à petites cellules : représentent 80% des tumeurs. Cette forme de cancer du poumon, qui représente environ 80 % de cas, se détecte et se traite plus facilement que le cancer à petites cellules. Il se développe plus lentement. Cette catégorie comprend 3 sous-groupes : l’adénocarcinome, le carcinome épidermoïde et le carcinome à grandes cellules indifférenciées. Il en existe d’autres formes, beaucoup plus rares.
Les carcinomes à petites cellules sont plus rares. Ils se propagent rapidement et ne sont en général diagnostiqués qu’à un stade avancé, alors que des métastases sont déjà présentes. Il s'agit de la forme la plus dangereuse de cancer du poumon. Environ 20% des cas de cancers du poumon se présentent sous cette forme. Au moment du diagnostic, le risque que le cancer se soit déjà dispersé ailleurs dans le corps est élevé. Il croît rapidement et il est souvent impossible de le traiter au moyen d’une chirurgie. On emploie plutôt la chimiothérapie et la radiothérapie.
Image: différents stades du cancer du poumon
Coqueluche: La coqueluche est une maladie causée par une bactérie appelée Bordetella pertussis. Deux autres bactéries de la même famille (Bordetella parapertussis et Bordetella holmesii) peuvent également provoquer une coqueluche mais les symptômes sont cependant habituellement moins sévères.
L’enfant possède suffisamment d’anticorps protecteurs seulement un mois après la troisième dose de vaccin (donc vers 7 mois en général). Ce sont souvent les parents (ou les grands-parents) qui infectent leurs (petits-)enfants sans même le savoir, c'est la raison pour laquelle on recommande maintenant de vacciner si nécessaire les jeunes adultes (parents ou futurs parents) et les grands-parents qui peuvent avoir la garde de leurs petits-enfants.
La coqueluche peut être très grave, voire mortelle, chez les tout petits enfants (âgés de moins de 6 mois), qui ne sont pas encore protégés par le vaccin ; elle est rarement mortelle au-delà, mais peut être grave à tout âge.
La coqueluche évolue en trois phases :
la phase catarrhale (= inflammation des voies respiratoires) dure entre une à deux semaines. Elle est caractérisée par une fièvre peu élevée (voire pas de fièvre du tout), une toux faible et un nez qui coule. A ce moment, il n’est pas possible de différencier la coqueluche d’une infection des voies respiratoires provoquée par un virus.
la phase paroxysmale (= maximum d’intensité) dure entre deux et six semaines et est typique de la coqueluche. Les quintes de toux caractéristiques de la coqueluche apparaissent : le malade tousse cinq à dix fois sans pouvoir s’arrêter ni respirer. A la fin de la quinte, il reprend son souffle, souvent par une grande inspiration très bruyante que l'on appelle "le cri du coq" et qui a donné son nom à la maladie.
Ces quintes peuvent survenir jusqu’à plusieurs fois par heure, interférant avec le sommeil et l’alimentation des bébés en particulier. Parfois, les enfants sont cyanosés (coloration bleutée de la peau, des lèvres et/ou de la langue notamment, car ils n’ont pas assez d’oxygène dans le sang) ou vomissent après les quintes.
Les malades peuvent avoir de la fièvre pendant cette phase, mais c’est rarement le cas.
la phase convalescente, durant laquelle les voies respiratoires guérissent et les quintes de toux s’espacent. Cette phase peut durer de plusieurs semaines à plusieurs mois (c'est pour cela qu'on appelle aussi la coqueluche "la toux des 100 jours"). Les quintes sont alors plus rares et moins sévères, mais toujours aussi incommodantes (elles empêchent de dormir ou de faire du sport).
Plantes à utiliser:
Plantes dans ces cas-là: Mauve (toutes les plantes pectorales, faites pour calmer les inflammations de la muqueuse). Pourquoi pas du bol d’air Jaquier.
Surtout ne pas inhaler des huiles essentielles!
Traitements
Traitement antibiotique:
Des antibiotiques sont prescris en cas de coqueluche: l'érythromycine (Erythrocine) aux adultes et l’azithromycine (Zithromax ou autres) ou la clarithromycine (Klacid ou autres) aux enfants.
Le triméthoprime-sulfaméthoxazole (Bactrim ou autres) peut également être prescrit en cas de coqueluche. Ce médicament ne peut toutefois pas être donné aux femmes enceintes.
S’il est administré assez tôt après le début de la maladie, le traitement antibiotique permet de diminuer la sévérité et la durée des symptômes (comme la toux par exemple). Son but principal est de tuer la bactérie et ainsi de diminuer sa transmission.
Une personne qui a la coqueluche est contagieuse pendant plus de trois semaines, mais après cinq jours de traitement antibiotique, elle ne l’est plus.
Attention : le traitement antibiotique ne protège pas toujours contre les complications de la coqueluche.
Autres traitements:
D’autres médicaments sont parfois prescrits en cas de coqueluche, mais ils sont inefficaces pour la traiter, c’est-à-dire qu’ils n’ont aucun effet sur les symptômes de la maladie. Il s'agit notamment :
• des bronchodilatateurs (médicaments donnés aux asthmatiques pour dilater les bronches et faciliter la respiration)
• des antitussifs (médicament contre la toux), qui ne devraient jamais être donnés aux enfants, car ils ont un effet sédatif (ils font dormir) comportent un risque d’induire une pause respiratoire (l’enfant arrête de respirer), ce qui peut être dangereux.
Les jeunes enfants sont souvent hospitalisés en cas de coqueluche. Le but est de surveiller de près leur respiration parce qu'ils font souvent des apnées (pause de la respiration). Il s’agit aussi de s’assurer qu’ils arrivent à boire et à manger suffisamment malgré la toux et les fréquents épisodes de vomissements. Il est parfois nécessaire de les nourrir par une sonde nasogastrique (un petit tuyau qui va du nez à l’estomac et dans lequel on introduit les boissons et les aliments).
Les complications possibles de la coqueluche sont :
• une pneumonie (infection grave des poumons), dans 25% des cas environ
• une otite moyenne aiguë (infection de l’oreille)
• des convulsions (contraction brusque et involontaire des muscles, comme une crise
d’épilepsie), dans 2-4 % des cas environ
• des lésions du cerveau (encéphalopathie), dans 5 cas sur 1000, qui peuvent laisser des
séquelles à vie
• le décès, pour un enfant sur 1000 âgé de moins de six mois, voire même chez un enfant sur
100 âgé de moins de 2 mois
Croup: Le croup (ou laryngologies-trachéo-bronchite) est une affection respiratoire habituellement déclenchée par une infection virale aiguë des voies aériennes supérieures. Il touche principalement les enfants de 6 mois à 5 ans (on l'appelle aussi le "faux croupe"
Symptômes:
Ils proviennent principalement d'un gonflement qui se forme autour de la boîte vocale (larynx), de la trachée et des bronches. Le symptôme phare est la toux.
Etiologie:
Le croup est causé par de nombreux virus. Cependant, le virus parainfluenza est celui qui engendre le plus le faux croup chez les jeunes enfants.
C’est pendant l’automne et l’hiver que les enfants contractent le plus le croup, même s’il peut les atteindre en toute période de l’année.
Tout comme pour la grippe, cette maladie peut se transmettre par le biais des gouttelettes infectées qui se propagent lorsqu’une personne malade tousse ou éternue. Les particules du virus peuvent également être présents sur les jouets et autres surfaces. Si l’enfant touche une surface ou un objet contaminé, puis touche ses yeux, son nez ou sa bouche, une infection peut s’en suivre.
Physiopathologie / clinique:
Le croup provoque une enflure au niveau du larynx et de la gorge du petit malade. Celui-ci est atteint de fièvre et émet une toux particulière qui s’apparente à un aboiement ou au cri d’un lion de mer, notamment pendant la nuit. Elle s’accompagne du stridor, un bruit aigu quand il inspire et dont l’intensité augmente avec l’effort. Ces symptômes sont générés par le rétrécissement de ses voies respiratoires. De ce fait, la voix de l’enfant devient rauque (enrouement) ou s’éteint même quelquefois. Certains sujets peuvent se plaindre de souffrir de tirage costal ou intercostal.
Il faut savoir que la toux peut être absente ou plus calme pendant la journée mais plus marquée le soir et surtout la nuit.
Traitement:
L’administration de stéroïdes, tels que le budésonide (Pulmicort, Rhinocort, Vannair) ou le dexaméthasone, permet de soulager l’enfant touché par le croup. Pour les cas sévères, il est possible d’associer de l’adrénaline (qui va servir à stimuler les organes vitaux via le système orthosympathique pour relancer la machine (coeur et poumon). Les petits patients dont la saturation d’oxygène ne dépasse pas 92 % sont susceptibles d’être traités par oxygénothérapie. Cependant, les médecins privilégient d’autres alternatives au masque à oxygène dont la vue peut engendrer une augmentation de l’agitation chez l’enfant.
En cas de fièvre et de douleur, il est possible d’utiliser du paracétamol.
Emphysème par déficit en alpha1-antitrypsine: On parle beaucoup de la bronchopneumopathie chronique obstructive (BPCO), dont la principale cause est le tabagisme. Pourtant, de nom- breux non-fumeurs peuvent aussi être atteints par cette maladie. L’une des causes est le déficit en alpha-1 antitrypsine.
Physiopathologie: En cas d’infection, les globules blancs arrivent en masse pour détruire les bactéries. Ils libèrent des enzymes très puissantes qui tuent les germes indésirables mais qui seraient aussi capables de détruire les parois des alvéoles, si celles-ci n’étaient pas protégées. La protection des alvéoles est assurée par une protéine appelée alpha-1 antitrypsine.
Si l’alpha-1 antitrypsine n’exerce pas son rôle de protection, les enzymes des globules blancs attaquent la paroi des alvéoles et la détruisent peu à peu au cours de la vie à l’occasion d’infections respiratoires. Cette destruction progressive provoque un emphysème, qui est l’une des formes de BPCO.
L’emphysème entraîne une diminution progressive de la surface d’échange qui permet le passage de l’oxygène de l’air dans le sang et l’élimination du gaz carbonique. Le poumon perd aussi son élasticité, et les forces qui maintiennent ouvertes les petites bronches sont diminuées, entraînant une réduction de leur calibre et freinant l’écoulement de l’air. La respiration devient progressivement très pénible.
Diagnostic: Il apparaît un essoufflement progressif à l’effort, une respiration sifflante, une toux chronique avec expectorations, et de fréquents refroidissements.
Le diagnostic se fait souvent chez l’adulte vers l’age de 30–50 ans, bien que le déficit génétique existe depuis la naissance. L’histoire peut être évocatrice, avec des problèmes respiratoires chez plusieurs membres d’une famille. La maladie peut être suspectée sur la radiographie du thorax et le scanner. Les laboratoires peuvent doser l’alpha-1 antitrypsine dans le sang et préciser le type génétique de la maladie
Traitement: Il est possible d’administrer l’alpha-1 antitrypsine sous forme d’injections hebdomadaires, mais seulement 2% du produit parviennent aux poumons et l’efficacité à long terme de ce traitement reste incertaine.
Les mesures préconisées pour toute BPCO restent valables : arrêt complet du tabagisme, protection contre la pollution, médicaments bronchodilatateurs, vaccinations contre la grippe et les pneumocoques, antibiotiques et corticostéroïdes en cas d’exacerbation, physiohérapie, et en cas d’aggravation, oxygénothérapie, réhabilitation, éventuellement chirurgie de réduction ou greffe pulmonaire.
Embolie pulmonaire: L'embolie pulmonaire est une cause fréquente d'atteinte cardiovasculaire aiguë. Elle arrive en deuxième position après l'infarctus du myocarde mais avant les accidents vasculaires cérébraux (AVC). En suisse, on recense environ 3500 hospitalisations pour une embolie pulmonaire chaque année.
Physiopathologie: Le réseau veineux est la partie du système circulatoire qui ramène le sang désoxygéné vers le cœur et les poumons. Ces veines peuvent être le lieu de formation de caillots sanguins (thrombus) pouvant partiellement ou complètement bloquer la circulation sanguine, ce qui s’appelle une thrombose veineuse. Ce caillot est à fort risque de se détacher et de circuler dans le flux sanguin jusqu’au cœur, qui l’enverra en direction des poumons, où il se logera dans une artère, compromettant ainsi la circulation sanguine normale : c’est l’embolie pulmonaire. Cette entité médicale est la complication la plus redoutée de la thrombose veineuse profonde, pouvant mettre la vie en danger. Ces deux événements – embolie et thrombose – font partie de la même maladie, la maladie thrombo- embolique veineuse (MTEV).
Dans de rares cas, l'embolie pulmonaire n’est pas constituée d’un caillot de sang provenant d’une veine. Le corps étranger faisant obstacle à la circulation pulmonaire peut être constitué d’air (embolie gazeuse), de graisse (embolie graisseuse, après une opération par exemple) ou de cellules
tumorales (embolie tumorale).
L’embolie pulmonaire se manifeste par une douleur thoracique (douleur dans la poitrine) d’apparition brutale, associée à une difficulté à respirer. La douleur est en général exacerbée par la
respiration. Il faut également évoquer ce diagnostic en présence d’une toux sèche, de sueurs froides,
d’une cyanose (coloration bleuâtre des lèvres, de la peau et des ongles), de palpitations (cœur qui bat la chamade) ou de malaise. Si l’embolie pulmonaire est importante (embolie pulmonaire massive), elle peut se répercuter sur le cœur et conduire à un état de choc, voire un arrêt cardiaque.
Fibrose kystique ou Mucovisidose:
• La fibrose kystique une maladie génétique héréditaire récessive touchant les poumons
• Elle n’est pas contagieuse.
• Grâce à un traitement approprié et à des suivis réguliers, la plupart des enfants touchés
peuvent avoir une vie relativement normale mais l’espérance de vie est courte (20 à 40 ans).
Physiopathologie: Le mucus normal est fluide et s’écoule donc facilement. Il nettoie les poumons en éliminant les saletés et les microbes de leurs voies aériennes. Chez les personnes atteintes de fibrose kystique, le mucus est visqueux et obstrue ces voies, ce qui peut nuire à la respiration.
De plus, des bactéries peuvent s’accumuler dans les voies aériennes puisque le mucus ne peut pas s’en écouler aussi rapidement qu’il le devrait. Cela provoque des cycles d’infection et d’inflammation (gonflement des voies aériennes) pouvant endommager les tissus pulmonaires.
Symptômes:
• difficulté à respirer
• toux avec expulsion de mucus épais (plus on a de mucus moins on a d'appétit)
• difficulté à prendre du poids
• selles volumineuses, fréquentes et puantes
• peau salée au goût (hypersudation)
• infections pulmonaires à répétition/li>
• évacuation tardive du méconium (obstruction de l’intestin grêle par les selles du nouveau-né).
Facteurs de transmission génétique de la maladie
Fibrose pulmonaire idiopathique:
La fibrose pulmonaire est une maladie rare, agressive et évoluant souvent rapidement ; elle est caractérisée par la formation de tissu cicatriciel dans les poumons, lequel limite les fonctions pulmonaires. Lorsque la cause est inconnue, on parle de fibrose pulmonaire idiopathique (FPI).
Physiopathologie: Les troubles caractéristiques de la maladie sont un essoufflement croissant à l’effort, une toux généralement sèche, une grande fatigue et une baisse de la résistance aux efforts physiques.
Les symptômes relativement non spécifiques rendent difficile le diagnostic de la maladie.
Une fibrose pulmonaire peut être déclenchée par des lésions dues à l’irradiation, par la prise de médicaments ou par l’inhalation de poussières.
Les poumons des personnes atteintes de FPI ne présentent pas les signes habituels d’inflammation. On pense plutôt que la cicatrisation de leurs poumons est le résultat d’un autre mécanisme plus subtil qui différencie la FPI de la fibrose pulmonaire (non idiopathique).
Grippe:
La pneumonie a pour effet l'inflammation de votre tissu pulmonaire et le remplissage de fluide des alvéoles pulmonaires (sacs d'air).
La pneumonie virale est une complication des infections virales, telles que la grippe.
Sont plus à risque d'attraper une pneumonie les personnes âgées, fumeuses ou avez d'autres problèmes de santé chroniques (asthme, fibrose kystique ou maladie des poumons, du cœur, des reins ou du foie) ou un système immunitaire affaibli. Les antibiotiques ne sont pas efficaces contre la pneumonie virale.
Une pandémie de grippe (Virus Influenza) est une éclosion de grippe qui se propage à travers le monde et se transmet facilement d'une personne à une autre. Le fait de muter, un virus peut passer au-dessus de nos défenses émises auparavant par nos cellules mémoires.
La grippe, appelée aussi influenza, est une affection respiratoire contagieuse causée par les virus de la grippe A ou B. En général, la saison de la grippe débute à l’automne et peut durer jusqu’au printemps. Le virus de l’influenza se transmet très facilement d’une personne à l’autre. Il peut survivre jusqu’à 2 jours sur des surfaces ou objets contaminés.
Les risques de contagion débutent 24 h avant les premiers symptômes et peuvent durer jusqu’à 7 jours après.
Le fait d’éternuer, de tousser ou même de parler émet des gouttelettes dans l’air qui peuvent infecter d’autres personnes.
Grippe ou rhume?:
Il peut être difficile de distinguer une grippe d’un rhume. Ce sont des maladies semblables, à première vue, mais bien différentes. Les symptômes du rhume sont habituellement légers alors que ceux de la grippe sont plus sévères. De plus, le rhume est fréquent et infecte principalement le nez et la gorge alors que la grippe, plus rare, peut aussi attaquer les poumons.
(Favoriser le paracétamole en cas de problème viraux. Eviter les ibuprofènes quand on ne sait pas si c’est un virus grippal)
Les personnes dites qui sont à risques de complications sont:
• les personnes atteintes de certaines maladies chroniques (MPOC, asthme, diabète, cancer, etc.);
• les enfants âgés de 6 mois à 5 ans;
• les personnes âgées de 60 ans et plus;
• les femmes enceintes (2e et 3e trimestre surtout) ;
• les personnes qui ont un système immunitaire affaibli (VIH, greffe d’organes, etc.)
• les personnes résidant dans des centres de longue durée ou des maisons de soins infirmiers,
quel que soit leur âge;
• les personnes atteintes d’obésité morbide (IMC> 40)
• les personnes d’origine autochtones;
• les travailleurs en contact avec la population à risque de complications (travailleurs du
domaine de la santé, des garderies, etc.).
Symptômes:
Même si la grippe est une affection respiratoire, tout l’organisme en souffre.
Habituellement, le sujet présente des symptômes aigus qui apparaissent soudainement. La fièvre s’installe rapidement et s’accompagne de frissons, d’une faiblesse générale, d’une perte d’appétit et de douleurs musculaires vives dans tout le corps. La plupart des gens recouvrent la santé entre 5 à 10 jours sans subir de complications.
La fatigue et la toux peuvent cependant persister jusqu’à 2 semaines et plus. Des symptômes gastro- intestinaux tels que des nausées, des vomissements et de la diarrhée peuvent quelquefois accompagner la grippe, ils sont toutefois plus fréquents chez les enfants.
Symptômes observables :
• Fièvre
• Toux
• Mal de gorge
• Fatigue et faiblesse
• Douleurs musculaires
• Maux de tête
• Perte d’appétit
• Congestion nasale ou écoulements nasaux.
Complications:
Les complications de la grippe peuvent comprendre la déshydratation, la sinusite, l’otite, la bronchite et la pneumonie.