Bibliografía: 1. Gob.ec. [citado el 21 de junio de 2022]. Disponible en: https://www.salud.gob.ec/wp-content/uploads/2014/05/GPC-CPN-final-mayo-2016-DNN.pdf. 2. El aparato genital masculino y femenino: anatomía, fisiología y patologías básicas [Internet]. Mhe.es. [citado el 22 de junio de 2022]. Disponible en: https://www.mhe.es/cf/ciclos_serviciosocioculturales/8448183231/archivos/Anexo_Aparato_genital_AnatomIa_fisiologIa_y_patologIas.pdf
Se debe identificar los factores de riesgo laborales
-Posición de pie por tiempo prolongado (más de 3 horas por turno)
-Levantar objetos pesados
-Excesivo ruido
-Inadecuada nutrición por limitación horaria.
-Fumadora pasivo
-Trabajos combinados (más de 4 hrs de pie por turno, estrés mental, trabajo en
ambiente frío, ruido intenso, exposición a sustancias tóxicas, etc)
CONTROL PRENATAL
Es
conjunto de actividades y procedimientos que el equipo de salud ofrece a la embarazada con la finalidad de identificar factores de riesgo en la gestante y enfermedades que puedan afectar el curso normal del embarazo y la salud del recién nacido/a
Recomendaciones acerca de las actividades prioritarias a realizarse durante atención en las consultas prenatales según las semanas de gestación
Primer Trimestre de embarazo: (<12 semanas)
Segundo trimestre (12-24 semanas):
A partir de las 34 semanas:
36 - 38 semanas
40 o más semanas.
Dar medidas preventivas de embarazo pos-término.
Referir al especialista en gineco-obstetricia para manejo individualizado Informar acerca de signos de alarma
Determinar la presentación, posición y situación fetal, en caso de duda
realizar ecografía. Las embarazadas con producto en presentación no cefálica deben ser informadas acerca de las alternativas para conseguir la presentación cefálica y referir al especialista. En embarazadas con reporte anterior de placenta previa realizar nueva ecografía para verificar ubicación de la placenta. Dar información de forma verbal apoyada en asesoramiento prenatal, facilitar información escrita y discutir dudas y problemas. Asesoría en planificación familiar
En embarazos con evolución normal informar fecha probable de parto ;
Referencia según el caso para decisión de lugar y momento de terminación del embarazo de riesgo. Asesoría en planificación familiar. Informar acerca de signos de alarma
Examen físico completo, Frecuencia cardiaca fetal, Ecografía, Detectar preeclampsia mediante toma de TA y valoración con proteinuria en 24 horas. Seguimiento de factores de riesgo modificables, Socializar la existencia de las sesiones de educación prenatal. Informar acerca de signos de alarma
Anamnesis (FUM, FPP, violencia intrafamiliar, depresión)
, Examen físico completo (incluyendo IMC y TA), B-HCG en sangre, Ecografía, ipología sanguínea
, Hb y Hcto, Glicemia en ayunas, VIH, Hepatitis B, VDRL,, Citología Vaginal, Urocultivo
Recomendaciones acerca del examen físico en el control prenatal
Realizar la evaluación nutricional y el índice de masa corporal
-IMC< 20kg/m2: ganancia de peso debe ser entre 12 a 18 kg
-IMC 20 – 24.9 kg/m2: ganancia de peso debe ser entre 10 a 13 kg
-IMC 25 - 29 kg/m2: ganancia de peso debe ser entre 7 a 10 kg
-IMC > 30 kg/m2: ganancia de peso debe ser entre 6 a 7 kg
En caso de embarazada con un IMC< 20 se recomienda debido al alto riesgo de parto pre-término diseñar por parte del nutricionista un plan nutricional específico
Medición de altura uterina y cálculo de la edad gestacional
En cada control a partir de la semana 24, se deberá medir altura uterina y, en caso de encontrar discrepancias entre la medición y la edad gestacional se deberá referir al especialista en gineco-obstetricia
La diferencia de la altura uterina con la edad gestacional puede obedecer a lo siguiente: técnica deficiente, productos pequeños para edad gestacional, productos grandes para la edad gestacional gestaciones múltiples, embarazos molares, error en la estimación de la edad gestacional
Maniobras de Leopold
Las maniobras de Leopold tienen una sensibilidad de 28% y
especificidad de 94%
Movimientos fetales y auscultación fetal
Auscultar los latidos cardíacos con; estetoscopio, corneta de Pinard, ecografía o doppler
Preparación de pezones
Actualmente no se recomienda el examen de rutina de mama durante la atención prenatal, ni tampoco las intervenciones para modelar el pezón
Tacto vaginal
no se recomienda el tacto vaginal en forma rutinaria pues no predice con exactitud la edad gestacional, nacimientos pre-término o desproporción céfalo pélvico y si favorece la ruptura prematura de membranas.
el
examen pélvico se ha utilizado para identificar condiciones clínicas como: anormalidades anatómicas, infecciones de transmisión sexual, evaluar el tamaño de la pelvis de la mujer y evaluar el cérvix uterino, incompetencia cervical o para predecir parto pre-término
Aunque la auscultación del foco fetal confirma que el producto está vivo, parece no ofrecer otros datos; se considera que es poco probable que se detecte variabilidad con traducción clínica.
La presentación fetal se puede evaluar mediante las maniobras de Leopold a partir de las 28 a 30 semanas de gestación
Recomendaciones acerca de detección de factores de riesgo en el control prenatal. Riesgo obstétrico
Se
debe identificar todos los factores de riesgo y clasificarlos de acuerdo al tipo de intervención que se puede realizar
dividiéndoles entre
Factores de riesgo
No modificables
Múltiples compañeros sexuales, baja escolaridad
Vivienda y condiciones sanitarias deficientes
Anomalía pelviana identificada clínica y/o
radiológicamente
Baja estatura materna: < 1,45 metro
Condiciones socioeconómicas desfavorables
Incompatibilidad Rh
Enfermedades hereditarias
Diabetes gestacional controlada
Gran multiparidad > 5
Sospecha de malformación feta
Preeclampsia con signos de gravedad.
Factores de riesgo
Modificables
Inadecuado soporte familiar y de la pareja
Control insuficiente de la gestación: < 4
visitas prenatales o 1 visita después de la
semana 20 de gestación
Esfuerzo físico excesivo, carga horaria,
exposición a agentes físicos, químicos y
biológicos
Infección urinaria baja o bacteriuria
asintomática
Síntomas neurovegetativos, fumadora
Anemia moderada (Hb: 7 a 10g/dL Hcto 21 a
30%)
Amenaza de parto prematuro: antes de la
semana 37
Violencia familiar, historia de abuso sexual,
Cambios en la Frecuencia Cardiaca Fetal
FCF: <110LPM ó >160LPM
Pielonefritis, disminición o ausencia de movimientos
Recomendaciones acerca del primer control prenatal, controles subsecuentes y el número de consultas
que el primer control sea realizado lo más pronto posible (primer trimestre del embarazo) y debe enfocarse a identificar y descartar patologías especiales
Aquellas embarazadas identificadas con riesgo de desarrollar
complicaciones, deben ser referidas o transferidas a un nivel de atención de mayor complejidad
establecer un plan para la atención del parto y para las condiciones de urgencias/emergencias que se puedan presentar durante el embarazo:
Independientemente de la edad gestacional, en la primera consulta, se recomienda que el profesional de la salud, realice las siguientes acciones
-Apertura de historia clínica prenatal base y carné perinatal
-Calcular la fecha probable de parto por F.U.M, en caso de duda sobre la edad gestacional corroborar con la primera ecografía realizada.
-Medir y registrar presión arterial (ver GPC Trastornos hipertensivos del embarazo).
-Medir y registrar el peso.
- Medir la talla.
- Determinar los factores de riesgo. (modificables y no modificables)
- Registrar la talla –peso y cálculo del IMC materno durante el primer
trimestre posteriormente se aplican las tablas establecidas
- Solicitar grupo sanguíneo y factor Rh, biometría hemática y VDRL.
- Descartar incompatibilidad de grupo y factor Rh (Coombs indirecto)
- Descartar anemia
- Suplementar ácido fólico 0,4 mg + 60 mg de hierro elemental diario
-Detectar de diabetes gestacional, solicitar glucosa en ayunas
-Detectar VIH y hepatitis B. Realizar tamizaje de función tiroidea
- Buscar bacteriuria asintomática y proteínas en orina (examen elemental y microscópico de orina rutina entre las 11-14 semanas y/o, entre las 18-24 semanas de gestación.
Toda embarazada en su primer control prenatal debe recibir información acerca de:
-Cambios fisiológicos del embarazo
-Higiene personal
-Actividad física durante el embarazo.
-Cambios en estilos de vida: suspender el tabaco, drogas ilícitas y el consumo de alcohol.
-Educación nutricional, educación prenatal y planificación familiar.
-Signos de alarma
-Signos de alarma para preeclampsia, infección obstétrica, parto pretérmino
Se recomienda que en todos los controles prenatales se debe:
-Registrar todos los datos en la historia clínica.
-Calcular la fecha probable de parto por F.U.M, en caso de duda sobre la edad gestacional corroborar con la primera ecografía realizada.
-Medir y registrar presión arterial (ver GPC Trastornos hipertensivos del embarazo).
Medir y registrar el peso.
-Medir la talla (solo en la primera consulta).
-Redefinir el riesgo con la paciente y tomar decisiones de la conducta a seguir de forma conjunta.
-Revisar, discutir y registrar los resultados de todos los exámenes y elaborar un plan de cuidados.
-Dar recomendaciones respecto a estilos de vida saludables, ejercicio,
reposo, nutrición, sexualidad, recreación y planificación familiar.
-Dar información verbal y escrita sobre el estado de embarazo y las
acciones a seguir, discutir problemas y responder preguntas
Se recomienda realizar como mínimo 5 consultas de atención prenatal, de acuerdo a lo establecido por la OMS
El primer control debe durar 40 minutos y los siguientes 20 minutos. En caso de que la embarazada realice su
primer control tardíamente este durará mínimo 30 minutos
Los componentes que abarca el control prenatal son:
promoción, prevención, recuperación y rehabilitación de la salud materna y neonatal con enfoques de interculturalidad, género y generacional
Recomendaciones generales de control prenatal
se recomienda:
que los cuidados prenatales en las gestaciones sin complicaciones sean proporcionados por profesionales capacitados, con la participación del equipo
de salud y el apoyo del especialista gineco-obstetra para consultas o dudas que pudieran presentarse
La atención prenatal debe ser de fácil acceso para todas las embarazadas, de manera individualizada y en relación a su entorno comunitario
En la atención prenatal debe haber continuidad y debe ser realizada por el profesional de la salud con quien la embarazada se sienta confortable
El lugar en donde se realizan los controles prenatales debe brindar confianza a la embarazada para discutir temas sensibles como violencia doméstica, abuso sexual,
enfermedades psiquiátricas
La embarazada debe tener su propio carné prenatal
A la embarazada se le debe informar oportunamente sobre la participación en
sesiones de educación prenatal y gimnasia obstétrica
La comunicación y la información a la embarazada deben otorgarse en una forma respetuosa, accesible, clara y consistente de acuerdo a sus necesidades, tomando
en cuenta las discapacidades físicas, sensoriales o de aprendizaje
Desde el primer control prenatal se deberá dar información acerca de los cuidados del embarazo, servicios y opciones de parto disponibles, consideraciones al estilo de vida incluyendo información sobre la dieta y, pruebas de laboratorio
Las intervenciones que se realicen en el periodo prenatal deben ser efectivas y probadas, adicionalmente tienen que ser aceptadas por la paciente
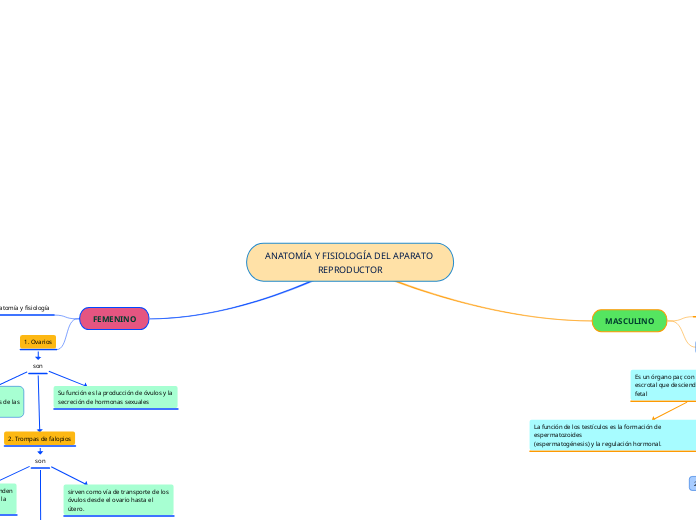
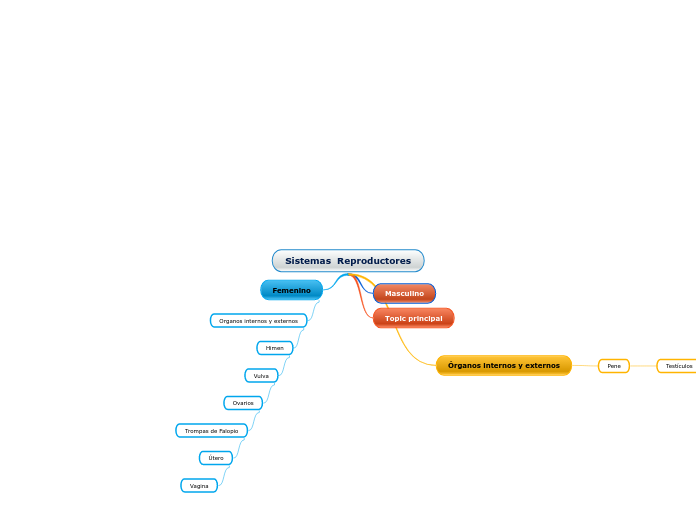
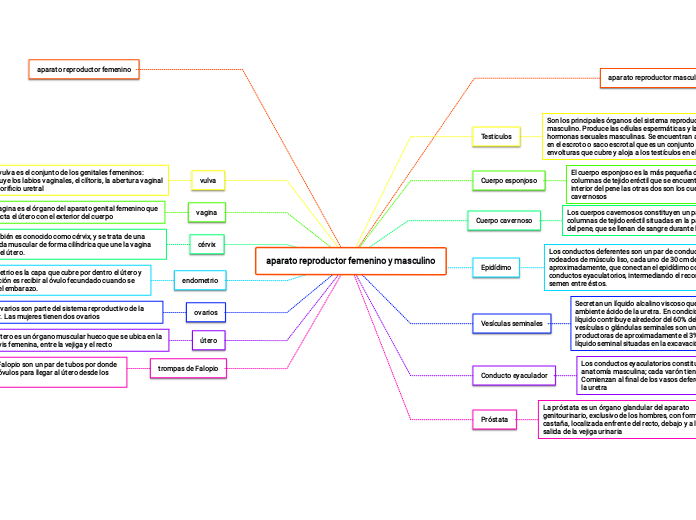
ANATOMÍA Y FISIOLOGÍA DEL APARATO REPRODUCTOR
FEMENINO
1. Ovarios
2. Trompas de falopios
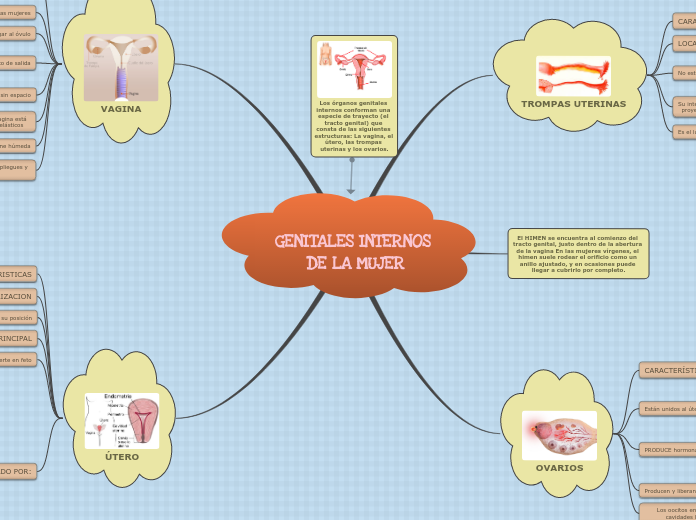
3. Útero
órgano muscular hueco, situado en
la pelvis, entre la vejiga y el recto. Se
divide en cuerpo, istmo y cuello.
La pared del útero presenta tres capas:
En el útero se produce la implantación del óvulo fecundado y el desarrollo del feto durante el embarazo.
4. Vagina
5. Vulva
Constituye los genitales externos:
Labios menores (internos)
Pliegues cutáneos, localizados
dentro de los labios mayores, que
confluyen en la parte anterior en
el órgano eréctil femenino o
clítoris.
Labios mayores (externos):
de naturaleza cutánea y parten
del monte de Venus o pubis.
Orificio uretral:
Esta
situado debajo
del clítoris se abre al exterior la
uretra, en el meato urinario.
CUIDADOS DE ENFERMERÍA
1- Mantener la zona genital limpia y seca.
2- No realizar duchas vaginales (salvo prescripción médica)
3- Evitar el uso de productos de higiene íntima perfumados en el área genital.
4-Evitar la ropa apretada.
Orificio vaginal:
puerta de entrada a la vagina, por donde sale la
sangre de la menstruación y penetra
el pene en el coito
Las glándulasde Bartolino, situadas a los lados del orificio vaginal, producen una secreción lubricante que facilita el coito.
Clítoris:
es
un órgano con capacidad eréctil situado en la
parte anterior de los labios menores de la vulva.
Es una de las zonas más
erógenas de la mujer, debido a su
rica inervación (capacidad eréctil
Se extiende desde el cuello del útero hasta la vulva y actúa como conducto de
eliminación del flujo menstrual y canalización del esperma
capa mucosa interna (endometrio).
una capa
muscular (miometrio)
una serosa externa (peritoneal),
sirven como vía de transporte de los óvulos desde el ovario hasta el útero.
Estructuras tubulares que se extienden
desde los laterales del útero hasta la
superficie de cada ovario.
Su función es la producción de óvulos y la secreción de hormonas sexuales
Órgano par, situado en la cavidad
peritoneal y unido al útero a través de las
trompas de Falopio.
está formado por los ovarios, las trompas de
Falopio, el útero, la vagina y la vulva. La vulva comprende el conjunto de los
genitales externos: labios mayores, labios menores, orificio vaginal y clítoris.
MASCULINO
1. testiculos
Es un órgano par, con forma ovoide, que se aloja en la bolsa
escrotal que desciende a su posición definitiva en el período
fetal
2. Vías espermáticas
son
estructuras tubulares que forman un conducto que se
extiende desde cada testículo hasta la uretra
3.Pene
es un
4. Glándulas anejas
Las constituyen la próstata y las glándulas de Cowper.
Glándulas de Cowper
órganos pares que vierten secreción mucosa en la uretra a partir de un conducto excretor.
Próstata
glándula única, que rodea la uretra y abre sus conductos en ella
la parte central del glande se abre el meato urinario, orificio
que se corresponde con la porción final de la uretra, por donde se eliminan la orina y el esperma, aunque no de forma
simultánea
Órgano con forma cilíndrica, con un extremo anterior
denominado glande, que está recubierto por el prepucio.
Los andrógenos y la testosterona, son las hormonas que intervienen en la espermatogénesis y en el desarrollo de los caracteres sexuales masculinos secundarios (distribución del vello, de la masa muscular, etc).
La función de los testículos es la formación de espermatozoides
(espermatogénesis) y la regulación hormonal.
Anatomía y fisiología
El aparato reproductor masculino está formado por las siguientes partes: los
testículos, las vías espermáticas, el pene y las glándulas anejas.