по axelle rulfi 5 лет назад
351
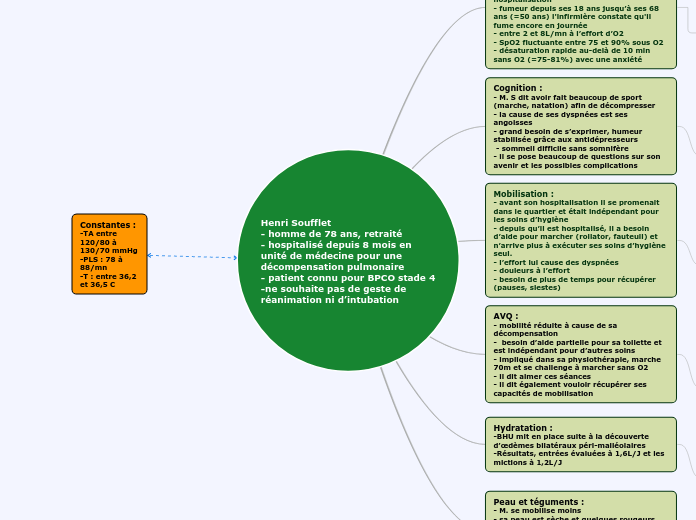
Henri Soufflet - homme de 78 ans, retraité - hospitalisé depuis 8 mois en unité de médecine pour une décompensation pulmonaire - patient connu pour BPCO stade 4 -ne souhaite pas de geste de réanimation ni d’intubation
по axelle rulfi 5 лет назад
351

Больше похоже на это