DISTRUBI DEL MOVIMENTO
SINDROMI IPERCINETICHE
LE ATASSIE CEREBELLARI
classificate in base
modalità di esordio/decorso clinico
all'eziologia
sporadiche degenerative
atassia idiopatica ad esordio tardivo
atrofia multisistemica
ereditarie
X-linked
la sindrome tremore/atassia associata alla permutazione dell'X-fragile è la più frequente causa di atassia associata al cromosoma X.è una patologia rara che clinicamente si manifesta con l'atassia che si associa a tremore, decadimento cognitivo, parkinsonismo, neuropatia e disfunzioni disautonomiche
autosomiche recessive: insorgenza prima dei 20 anni; si possono osservare anche le neuropatie periferiche, disturbi del movimento (corea, distonia), alterazione dei movimenti oculari, segni piramidali, ritardo mentale o disturbi cognitivi, epilessia. tra le forme più frequenti: atassia di Friedreich e l'atassia telangectasica
da carenza di vitamina E: atassia di tipo sensitivo, areflessia e retinopatia; inoltre c'è la presenza di acantocinti nlel sangue
atassia telangectasica
Si presenta di solito con atassia del tronco e disartria, spesso associata a telangectasie congiuntivali e sull’orecchio, corea, distonia e neuropatia assonale sensori-motoria. I pazienti affetti da tale patologia presentano anche una immunodeficienza con ridotta produzione di immunoglobuline e cellule T e, pertanto, il rischio di contrarre infezioni ricorrenti e neoplasie, soprattutto leucemie.
insorge prima dei 5 anni e ha un andamento progressivo (perdita della autonomia deambulatoria intorno ai 10 anni e morte intorno ai 20 anni). La malattia è causata da una mutazione del gene ATM, che codifica per una proteinchinasi
atassia di Friedreich
diagnosi differenziale con l'atassia da carenza di vitamina E
non esiste una cura; si utilizza l'ibedenone per rallentare l'ipertrofia ventricolare che causa aritmie e morte improvvisa
il meccanismo patogenetico è dato dalla perdita di funzione di una proteina mitocondriale, la frataxina, che trasporta ferro. Le
alterazioni anatomopatologiche hanno inizio a livello del ganglio della radice dorsale con perdita dei neuroni sensitivi e, successivamente, si propagano ai tratti spinocerebellari e delle colonne posteriori del midollo spinale.
La atassia di Friedreich si caratterizza clinicamente per la presenza di atassia della stazione eretta e della deambulazione, disartria, segni di coinvolgimento del tratto corticospinale (con riflesso plantare in estensione), neuropatia assonale periferica (con areflessia), atrofia ottica, scoliosi e, talvolta, cardiomiopatia e diabete.
età insorgenza tra i 10 e i 20 anni
È la più frequente causa di atassia ereditaria
autosomiche dominanti: le atassie autosomiche dominanti o spino cerebellari (SCA) rappresentano un gruppo di malattie rare ed eterogenee sia clinicamente sia geneticamente. sono accomunate dall'età d'esordio soprattutto tra la terza e la quarta decade di vita, il decorso progressivo, segni di interessamento oltre a quello cerebellare del sistema piramidale, extrapiramidale oculare e cognitivo.
acquisite
le cause più frequenti di atassie cerebellari acquisite sono
neoplasie primarie, metastatiche o di degenerazione cerebellari su base paraneoplastica
malattie infiammatorie o immunomediate: atassia nella sclerosi multipla è causata da lesioni a livello dei peduncoli cerebellari. altre cause di atassia immune mediate sono: LES, sindrome di Sjogren, l'atassia da anticorpi anti-GAD, atassia da celiachia, encefalopatia di Hashimoto, Sindorme di Guillain Barre; un esordio acuto di atassia può essere legato a malattie infettive del SNC soprattutto virale nei bambini (echovirus, coxachie, HHV, EBV) e negli adulti da mycoplasma pneumoniae, haemophilus influenzae; negli adulti l'atassia può essere anche causata da malattia da prioni
Cause tossiche e metaboliche: farmaci antiepilettici, litio, 5-fluorouracile e l'abuso di alcol
lesioni ischemiche ed emorragiche del cervelletto: atassia acuta con cefalea e segni di ipertensione endocranica. diagnosi clinica + TC/RMN
ci sono vari tipi di atassia
dei movimenti oculari: nistagmo e dismetria
della parola: disertria cerebellare
degli arti: si manifesta con combinazione di dismetria, dissinergia, disdiacococinesia e tremore posturale e cinetico
posturale e del tronco: incapacità di mantenere la posizione seduta
della marcia: deambulazione incerta, con passi ampliamento della base di appoggio e deficit di equilibrio
indica l'alterazione della coordinazione dei movimenti volontari e può coinvolgere tutti i distretti corporei; sono più colpiti gli arti, il tronco, la muscolatura bulbare e i movimenti oculari.
DISTURBI DEL MOVIMENTO FUNZIONALE
I disturbi del movimento funzionali sono quei disturbi in cui non vi è evidenza di possibili cause organiche dimostrabili del sistema nervoso centrale e periferico.
Si manifestano prevalentemente come disturbi ipercinetici (tremore, distonia, mioclono), più raramente con manifestazioni ipocinetiche (parkinsonismo).
L'origine funzionale può essere sospettata quando l'esordio è subacuto/acuto, le caratteristiche cliniche sono incostanti e si modificano nel tempo e quando è presente una remissione spontanea dei sintomi.
I movimenti di natura funzionale possono avere un aspetto “bizzarro” e migliorare transitoriamente con l'assunzione di placebo. Spesso interessano il distretto facciale.
Il trattamento richiede un approccio combinato farmacologico, psicoterapeutico e riabilitativo
SINDROME DA GAMBE SENZA RIPOSO
terapia: farmaci dopamino-agonisti,
il gabapentin o il clonazepam.
I casi secondari, più rari, sono di solito presenti in corso di malattia di Parkinson, carenza di ferro, gravidanza, neuropatie periferiche, insufficienza renale e uso di farmaci (neurolettici e antidepressivi triciclici in particolare)
La Sindrome delle gambe senza riposo si manifesta con un'irrequietezza e fastidio agli arti inferiori (formicolii, dolori, crampi o altre sensazioni). I sintomi migliorano con il movimento e con la deambulazione, mentre peggiorano con la posizione distesa. La sintomatologia si manifesta preferibilmente la sera nelle prime fasi del riposo notturno o durante la notte e provoca insonnia. tale sindrome interessa tra il 3 e il 10% della popolazione generale ed in genere colpisce i soggetti adulti.
La fisiopatologia non è nota, ma si ritiene che vi sia un aumento della eccitabilità del midollo spinale.
EMISPASMO FACCIALE
terapia: tossina botulinica o se non risponde alla terapia, trattamento chirurgico con decompressione micorvscolare del nervo facciale.
L’emispasmo facciale è suddiviso in
secondario
può presentarsi dopo una paralisi periferica del nervo facciale o a causa di una compressione da parte di processi patologici intra ed extracranici tra cui tumori, malformazioni vascolari e processi infettivi.
primario
c'è un “conflitto neurovascolare” rappresentato dalla compressione o dal contatto del nervo facciale, lungo il suo decorso, con un’arteria. evidenziabile con una Risonanza magnetica cerebrale e una angio-RM encefalo.
Le contrazioni in genere interessano inizialmente il muscolo orbicolare dell'occhio, per poi diffondere agli altri muscoli facciali (in particolare quelli della regione periorale).
Si caratterizza per le rapide ed irregolari contrazioni cloniche
parossistiche di uno o di più gruppi muscolari innervati dal nervo facciale.
disturbo frequente del movimento di origine periferica che colpisce più frequentemente le donne;
colpisce più frequentemente la muscolatura di un solo lato;
MIOCHIMIE
contrazioni muscolari spontanee, continue spesso associate a una sensazione sottocutanea di movimento. frequenti nel muscolo orbicolare dell'occhio; spesso benigne
SINDROME DELLA PERSONA RIGIDA
La Sindrome della persona rigida è una rara condizione dell'età adulta caratterizzata da una grave rigidità muscolare localizzata prevalentemente a carico dei muscoli paravertebrali e della parete addominale. Nella sua forma più caratteristica l'eccessiva attivazione dei muscoli paraspinali può provocare una Grave lordosi.
Da un punto di vista fisiopatologico c'è un alterato controllo dei circuiti GABAergici e glicinergici, che normalmente esercitano una inibizione dei motoneuroni spinali. La sindrome è associata alla presenza di anticorpi anti-glu-tamico-acido-decarbossilasi (GAD), l'enzima responsabile della sintesi di GABA, e anticorpi anti-recettore della glicina nel siero e nel liquor.
Una varietà paraneoplastica (di solito associata a tumori mammari) è presente in circa il 5% dei casi di sindrome della persona rigida ed è associata alla presenza di anticorpi antiamfifisina I; è una encefalomielite infiammatoria con rigidità e prognosi infausta.
La diagnosi differenziale va posta con la sindrome da fascicolazioni benigne e con le sindromi da ipereccitabili
periferica (neuromiotonia).
trattamento con plasmaferesi, immunoglobuline endovena, antispastici e benzodiazepine
MIOCLONO
è caratteristica dell'encefaloptia metabolica (soprattutto uremiche ed epatiche) e come conseguenza dell'anossia cerebrale
classificato in base a ;
distribuzione spaziale(focale, segmentario, generalizzato)
alla distribuzione temporale (ritmico/aritmico)
alla mobilità di compararsa(spontaneo, d'azione riflesso, stimolo dipendente)
all'eziologia: fisiologico, essenziale, di origine epilettica(le cause sono numerose)
movimento involontario, rapido e improvviso determinato da una contrazione muscolare o da una inibizione della contrazione muscolare
STEREOTIPIE
Le stereotipie sono movimenti coordinati che si ripetono in modo continuo e sempre con la stessa modalità. Rispetto ai tic sono di maggiore durata, ripetitivi e continui (quindi non parossistici), non hanno uno scopo e possono somigliare a comportamenti ritualistici. Le stereotipie sia semplici (ad es. ruotare o battere il capo) che complesse sono tipiche dei pazienti con autismo, ritardo mentale, sindrome di toupet psicosi, Tourette e altre condizioni.
MALATTIA DI WILSON
la strategia terapeutica principale è la terapia chelante, basata sulla somministrazione della D-penicillamina (associata a piridossina per prevenire l’anemia).
zinco per diminuire assorbimento di rame; e alimentazione con basso apporto di rame;
Ldopa da anonimi e anticolinergici e benzodiazepine per i diversi disturbi; in caso di epatopatia avanzata è spesso necessario trapianto di fegato
La diagnosi di malattia di Wilson si basa sulla dimostrazione di bassi livelli di ceruloplasmina e di rame nel siero, aumento della secrezione urinaria di rame nelle 24 ore, l'anello di Kayser-Fleischer, la valutazione quantitativa del rame su reperto bioptico epatico, l’analisi genetica sul cromosoma 13.
La RM cerebrale può mostrare un aumento della intensità del segnale nelle sequenze T2-pesate del nucleo lentiforme e del caudato, del talamo, del tegmento pontino e della sostanza nera.
DD
Nella diagnosi differenziale:
il tremore essenziale
la malattia di Parkinson a esordio giovanile
la distonia generalizzata
altre forme genetiche più rare come la Pantothenate kinase- associated neurodegeneration (PKAN). Si tratta di una malattia neurodegenerativa caratterizzata dall’accumulo di ferro intracerebrale ad esordio intorno ai 3-4 anni di età. È caratterizzata da una combinazione di disturbi della deambulazione, distonia, spasticità e deficit cognitivo.
La malattia di Wilson va, inoltre, distinta dalla aceruloplasminemia, malattia autosomica recessiva associata alla riduzione della ceruloplasmina, del rame e del ferro e all'aumento della ferritina nel siero con deposito di ferro nel SNC.
clinicamente può esordire con
Quasi costante è il coinvolgimento oculare e la presenza dell'anello di Kayser-Fleischer caratterizzato da una colorazione marrone ruggine a semiluna della periferia corneale causata dalla deposizione di rame nella membrana di Descemet
può anche esordire con disturbi psichiatrici quali: modificazioni della personalità e del comportamento, irritabilità e depressione, mania, catatonia, disinibizione e, raramente, psicosi.
alterazioni neurologiche: sindrome acineticorigida, sindrome distonica, coreica o con semplice tremore posturale o intenzionale associato ad atassia e disartria;
• Il tremore ha di solito bassa frequenza e notevole ampiezza ed è visibile, in particolare, nelle regioni prossimali degli arti;
• La distonia può essere focale, segmentale, multifocale o generalizzata ma, in molti casi, tende a coinvolgere il distretto facciale
Sono caratteristici della malattia anche:
• il rallentamento dei movimenti oculari saccadici, l’oftalmoplegia e la presenza di disfagia e marcata scialorrea. Possono essere osservate ipotensione ortostatica, anomalie nella sudorazione, ma anche disfunzioni vescicali, intestinali e sessuali.
alterazioni epatiche: epatite acuta, epatite cronica attiva, cirrosi, insufficienza epatica fulminante
Le alterazioni patologiche a livello neurologico sono: cavitazione necrotica del putamen e del caudato, associata a perdita neurone, degenerazione assonale e astrocitosi;
rara malattia genetica(autosomica recessiva) caratterizzata da alterazione del metabolismo del rame e del suo accumulo patologico negli organi. la mutazione del gene ATP7b determina una riduzione della formazione della ceruloplasmina, proteina responsabile del trasporto del rame nel plasma. ciò produce una ridotta escrezione del rame nella bile e accumulo nel suo accumulo nel fegato; una volta esaurita la capacità di immagazzinamento del fegato, aumenta la quota libera che si distribuisce ai vari organi, in particolare nel SNC.
ATETOSI
Movimenti involontari più lenti di quelli coreici; movimenti tipici della paralisi cerebrale infantile
ACATISIA
necessità di muoversi; di solito effetto collaterale di farmaci bloccanti i recettori dopaminergici e frequente anche nella PD
TIC
sono caratteristici della sindrome di Gilles de la Tuourette:
terapia: psicoterapia, antipsicotici, bloccanti presinaptici adrenergici e benzodiazepine.
eziologia è sconosciuta anche se è stata osservata una componente genetica. un possibile ruolo è stato associato a fattori infettivi
fisiopatologia: si ipotizzano alterazioni i tipo biochimico ( aumento attività dopaminergica) e modificazioni attività dei gangli della base e dei circuiti corticali
si associa spesso a alla sindrome di inattenzione ed iperattività nel bambino e al disturbo ossessivo compulsivo;
criteri diagnostici sono: insorgenza dei tic prima dei 18 a, coesistenza di tic motori multipli e di tic vocali per almeno un anno ed esclusione di alcune condizioni mediche che possono causare la sintomatologia.
Movimenti involontari, rapidi, improvvisi e stereotipati di una parte del corpo; spesso il pz riescono a sopprimere volontariamente i tic; sono preceduti da una sensazione descritta come una necessità di eseguire il tic stesso perché tale gesto genera una riduzione di tensione.
possono essere anche classificati in
cronici: durano più di 1 anno
transitori: se perdurano meno di 1 a
si dividono in semplici e complessi, vocali e motori;
tic vocali complessi: emissione di intere frasi
fino alla coprolalia, socialmente imbarazzante
tic vocali semplici: emissione di suoni
tic motori complessi simulano un movimento volontario complesso come annusare gli altri; spesso anche azioni autolesive
tic motori semplici: arricciare il naso
BALLISMO
simili alle coree ma con con coinvolgimento soprattutto degli arti superiori e di intensità e ampiezza superiore; sono per la maggior parte unilaterali (emiballismo) e spesso causati da una lesione vascolare del nucleo subtalamico controlaterale; se bilaterale (raro) è spesso associato a grave iperglicemia.
COREE
coree secondarie:
coree infettive e disimmuni
corea di Sydenham e PANDAS (paediatric autoimmune disorder associated with streptococcal infection): compaiono in età pediatrica; i pz presentano manifestazioni neuropsichiatriche e movimenti coreici;
la fisiopatologia della corea di Sydenham è sconosciuta ma è stato osservato la presenza di anticorpi contro i neuroni dei gangli della base. si ritiene ci sia una crossreattività tra gli anticorpi dello streptococco e i neuroni dei gangli della base.
la corea è tipicamente ingravescente e dura 2-4 settimane; si risolve spontaneamente in 3-6 mesi.
corea vascolare: è solitamente una emi-corea, associata a lesioni ischemiche o emorragiche nei gangli della base o nella sostanza bianca adiacente
coree da farmaci:
trattamento con neurolettici con coinvolgimento dei segmento oro-lingua-mandibolare e causare difficoltà a masticare
trattamento con L dopa
altre coree geneticamente determinate:
neuroacantocitosi: trasmissione autosomica recessiva con mutazione del gene CHAC; sintomatologia: corea, distonia tic motori e vocali e parkinsonismo; crisi epilettiche; lieve deterioramento cognitivo; polineuropatia sensitivo-motoria con amiotrofia e aumento delle CPK. c'è una alterazione eritrocitaria: gli acantociti.
corea familiare benigna: forma autosomica dominante; mutazione del gene T1TF1; Quadro non progressivo e non deficit cognitivo
atrofia dentro-rubro-pallido-luysiana: forma a trasmissione autosomica dominante estremamente rara caratterizzata atassia, coreoatetosi, disturbi cognitivi, e crisi epilettiche miocloniche.
estesa perdita cellulare e glissi nel nucleo dentato, nucleo rosso, porzione laterale del globo pallido e nel nucleo subtalamico
malattia di Huntington
Terapia:
per i movimenti coreici: farmaci che producono d'elezione dopamina come la Tetrabenazina
per i disturbi psichiatrici: neurolettici classici Fenotiazine o antipsicotici atipici Quetiapina, Olanzapina
diagnosi: anamnesi, EON, test genetici e RM o TC che documentano l'atrofia dei nuclei caudati
a livello clinico:
• Esordio in età adulta
• Movimenti coreici con difficoltà nell'eseguire attività quotidiane e interessamento degli arti inferiori con problemi di deambulazione. coinvolgimento anche dei muscoli del volto e problemi di disfagia e disartria.
• in fase avanzata prevale una forma bradicinetica-rigida
• Deficit cognitivo con demenza sottocorticale con compromissione dell' attenzione e delle funzioni esecutive(secolari al danno pronto-striatale)
• Disturbi comportamentali e psichiatrici come depressione, disturbi affettivi, anedonia, tendenza al suicidio
• Decorso progressivo con esito infausto dopo 15-20aa per complicanze quali polmonite ab ingestis, infezioni opportunistiche, immobilità
fisiopatologia: La mutazione causa l’accumulo della proteina all’interno di inclusioni intranucleari responsabili del danno neuronale. Si sviluppa perciò una estesa perdita neuronale nei nuclei della base, nel talamo, nel subtalamo e nella corteccia.
Ne consegue un’alterazione dei circuiti responsabili del controllo motorio e della regolazione della dopamina che si manifesta soprattutto con una ridotta frequenza di scarica del complesso GPi/SNr con aumentata attivazione della corteccia.
sindrome coreica neurodegenerativa di carattere ereditaria a carattere dominante caratterizzata da movimenti coreici, deficit cognitivo e disturbi psichiatrici;
la mutazione genetica è rappresentata dall'espansione della tripletta CAG sul cromosoma 4, trasformando una proteina ubiquitaria ’Huntingtina, ben rappresentata a livello corticale e striatale. affinché la malattia si manifesti devono essere presenti almeno 36 copie di questa tripletta; l'esordio della patologia è tanto più precoce quanto più sono le copie di tale tripletta.
i movimenti coreici sono movimenti involontari, aritmici, non stereotipati, rapidi, discontinui, irregolari tipicamente della muscolatura degli arti, del tronco e del volto.
sono presenti a riposo e si accentuano durante l'esecuzione di movimenti volontari. si ritrovano in diverse patologie ma quella sicuramente più importante è la malattia di Huntington
DISTONIA
terapia: somministrazione di tossina botulinica ogni 2-3 mesi; blocca la liberazione di acetilcolina a livello della sinapsi neuromuscolare. si usano anche le benzodiazepine e farmaci anticolinergici ad alte dosi; nelle come generalizzate può essere usata la stimolazione cerebrale profonda delle regioni sottocorticali
classificate in base a:
eziologia:
le distonie secondarie
Le distonie secondarie conseguono, infine, a un ampio spettro di cause:
vascolari (lesioni ischemiche, emorragiche e malformazioni
artero-venose);
perinatali (paralisi cerebrale infantile);
infettive (encefaliti virali, encefalite letargica, panencefalite sclerosante subacuta, infezioni da HIV, tubercolosi, sifilide, ecc.);
tossiche (intossicazione da manganese, cobalto, solfuro di carbonio, cianuro, metanolo, ecc.);
traumatiche (trauma meccanico e elettrico);
neoplastiche(tumori cerebrali ed encefaliti paraneoplastiche);
farmacologiche (da assunzione di L-Dopa e dopaminoagonisti, neurolettici, anticonvulsivanti e calcioantagonisti).
Si possono anche osservare con una certa frequenza forme di distonia su base verosimilmente psicogena (distonie funzionali).
distonie primarie sulla base dell'ereditarietà
distonie parossistiche che sono caratterizzate da di breve durata di movimenti involontari; scatenate da esercizio fisico, esecuzione di un movimento volontario e assunzione di caffè
in continuo aumento per via della scoperta di alcuni geni implicati;
sulla base della presenza o meno di:
neurodegenerazione
-caratteristiche fenomenologie e cliniche:
pattern temporale: decorso e variabilità
la coesistenza di altri disturbi del movimento o manifestazioni neurologiche o sistemiche
la sede delle distonie
generalizzata
ehi-distonia quando è interessato un lato el corpo (dovute a lesioni focali spesso vascolari)
multifocale quando soo coinvolti due o più segmenti non congiunti
segmentale quando colpisce muscoli adiacenti
focale se colpisce una singola parte del corpo
isolata o associata ad altri disturbi del movimento
distonia miocenica: condizione autonomia dominante; c'è distonia e movimenti miocenici del collo del tronco e dell'arto superiore
distonia responsiva alla Ldopa malattia autosomica dominante a penetranza ridotta, ad esordio infantile con distonia degli arti inferiori che provocano difficolta deambulatorie, fluttuazioni diurna dei sintomi. eccellente risposta terapeutica a bassi dosaggi di L dopa.
le più frequenti e si dividono in
disfonia spasmodica che interessa i muscoli laringei adduttori o i muscoli laringei abduttori causando difficoltà nella fonazione.
distonia dell'arto superiore: contrazione dei muscoli dell'avambraccio e dell'arto superiore.
distonia cervicale: interessa i muscoli della regione cervicale che comporta postura del collo e del capo anomale (torcicollo, retrocollo, laterocollo, anterocollo);
distonia oromandibolare: caratterizzata da contrazioni muscolari della metà inferiore del viso
blefarospasmo: contrazione prolungata involontaria e bilaterale del muscolo orbicolare degli occhi che può determinare un deficit visivo funzionale
età esordio
se si manifesta nel 1 anno: alta probabilità che sia disturbo metabolico; tra i 2-6 a: è associata spesso a paralisi cerebrale infantile; >30 a: distonie focali (forme sporadiche)
fisiopatologia: alterazioni anatomo-funzionali dei gangli della base e modificazioni funzionali del circuito gangli della base-talamo-corteccia cerebrale sensorimotoria. i meccanismi fisiologici letterati sono: deficit dei meccanismi inibitori a vari livelli del sistema motorio, da alterazione di meccanismi di plasticità corticale e sottocorticale
le forme più frequenti sono: la distonia focale cervicale e il blefarospasmo
prevalenza delle distonie primarie: 150/100'000
i movimenti involontari distonici sono presenti a riposo e possono essere scatenati/peggiorati dal movimento volontario
caratterizzata da contrazioni muscolari prolungate o intermittenti che determinano movimenti ripetitivi e/o posture abnormi, movimenti involontari con aspetto torsionale e , in alcuni casi, tremore
TREMORE
tremore patologico: è in genere costante e presente , durante una postura o durante un'azione;
tremori in corso di neuropatie e nei pazienti affetti dalla sindrome dell'X fragile
tremore ortostatico: tremore ad alta frequenza degli arti inferiori che compare quando il sonettò mantiene la stazione eretta. a volte migliora con clonazepam
tremore di Holmes: è un tremore a riposo, posturale e d'azione causato da una alterazione delle vie cerebellari-nucleo rosso-talamo e nigrostriatali
tremore cerebellare: è un tremore causato da lesioni del tronco cerebrale o del peduncolo cerebellare. è un tremore d'azione che peggiora con l'esecuzione di un movimento volontario. la sclerosi multipla è una delle cause più frequenti
tremore distonico: si tratta di un tremore non ancora ben definito che si presenta in pazienti affetti da distonia.
tremore essenziale: è il disturbo del movimento più frequente (5% degli individui sopra i 40 anni ne è affetto).
terapia: non esistono terapie specifiche ma possono essere utili farmaci quali i beta bloccanti (propanololo) il primedonne, topiramate, il clonazepam, tossina botulinica nei muscoli colpiti dal tremore. in alcuni casi resistenti alla terapia si può usare la stimolazione profonda cerebrale con elettroliti nel talamo o la terapia ad ultrasuoni focalizzati a livello del talamo (FUS)
DD con:
tremore fisiologico accentuato -> minore ampiezza delle oscillazioni e privo di componente cinetica
PD -> presente anche tremore posturale
tremore associato a ipertiroidismo
tremore cerebellare
tremore distonico
tremore psicogeno
tremore della malattia di Wilson
fisiopatologia: oscillazioni di un network costituito da cervelletto, gangli della base, talamo e corteccia cerebrale motoria.
è un tremore posturale e d'azione bilaterale, degli arti superiori con una durata di almeno 3 anni, associati o meno a tremore di altre sedi come capo, voce, arti inferiori.; la frequenza è compresa tra 4 e 12 Hz, con ampiezza variabile e aumento in situazioni di stress e di ansia.
c'è inoltre una significativa componente genetica ancora non ben definita
c'è assenza di altri segni neurologici quali atassia, distonia, parkinsonismo.
la nuova classificazione del tremore prende in considerazione:
-sull'asse I le caratteristiche cliniche: fattori anamnestici, segni associati, test ancillari
-Sull'asse II valuta l'eziologia acquisita, definita geneticamente, idiomatica(malattie neurodegenerative, malattie infiammatorie e infettive, malattie endocrine e metaboliche, neuropatie e atrofia muscolare spinale, tossine, farmaci)
d'azione: compare durante l'esecuzione di un movimento volontario; ha una frequenza compresa tra 4 e 12 Hz; Si distingue in
tremore isometrico: compare quando l'arto esegue una contrazione volontaria contro una resistenza
tremore compito specifico: compare solo in determinati atti motori
tremore cinetico: presente durante un movimento volontario. il tremore semplice è solitamente costante; il tremore intenzionale aumenta d'intesità a mano a mano che il segmento affetto raggiunge il bersaglio.
tremore posturale: si osserva durante il mantenimento della postura
a riposo: frequenza compresa tra 4 e 6 hz. il tremore riemergente della PD è una forma di tremore a riposo.
tremore fisiologico: si manifesta durante il mantenimento di una postura; in genere colpisce arti superiori; di alta frequenza e bassa ampiezza
oscillazione ritmica involontaria intorno ad una o più articolazioni.
la corretta identificazione del tipo di movimento per essenziale per formulare una ipotesi diagnostica. valutiamo se il movimento è:
non ritmico
non stereotipato: corea, tic e mioclono
stereotipato: tic e distonia
ritmico ->tremore
SINDROMI IPOCINETICHE
PARKINSONISMI SECONDARI
da sostanze tossiche: l'esposizione a sostanze tossiche, droghe, metanolo e CO2 porta a bradicinesia, rigidità faticabilità, disturbi cognitivi e comportamentali. Caratteristico è il disturbo della deambulazione
da traumi cranici: la conseguenza più frequente è la demenza ma si possono associare anche segni di interessamento del sistema piramidale ed extrapiramidale
da lesioni occupanti spazio: emorragie, tumori, ascessi
da idrocefalo:nell'idrocefalo normoteso possono essere presenti alterazioni precoci dell'andatura e della postura. si risolve con intervento di derivazione liquorale
da malattie infettive: diverse patologie infettive possono essere responsabili dell'insorgenza di un parkinsonismo secondario. ad esempio l'encefalite letargica di Von Economo; i pz mostrano parkinsonismo, crisi oculogire, oftalmologia, alterazioni comportamentali, gravi sintomi vegetativi e diversi tipi di movimenti involontari. altre encefaliti sono: l'encefalite equina americana, encefalite giapponese B e l'encefalite da influenza. la causa infettiva più comune di parkinsonismo è l'AIDS per azione diretta del virus o per le infezioni opportunistiche del SNC. Anche la malattia da prioni
da cause vascolari: interessamento prevalentemente degli arti inferiori con alterazione della marcia e rigidità e assenza di tremore. spesso si associano anche sintomi pseudobulbari e piramidali e decadimento cognitivo. tale parkinsonismo si osserva nelle persone anziane con fattori di rischio vascolare e all'RM vediamo lacune ischemiche nelle strutture sottocorticali e dei gangli della base oppure delle lesioni della sostanza bianca.
da farmaci: tutti i farmaci capaci in grado di bloccare recettori dopaminergici o di determinare una delezione della dopamina presinaptica possono causare una sintomatologia tipica del PD. tra questi i neurolettici tipici (fentiazine, butirrofenoni, tioxanteni e benzamidi). nie casi di parkinsonismo iatrogeno i sintomi sono bilaterali e l'insorgenza è subacuta. altri farmaci sono: sali di litio e farmaci usati nella comune pratica clinica come gli antiemetici (metoclopramide e clebopride), i vasoattivi (cinnarizina, flunarizina) e gli antiipertensivi (alfa metildopa). alcuni antiepilettici
sono quelli dovuti a una causa nota e spesso risolvibile
PARKINSONISMI ATIPICI
le principali sono
sindrome corticobasale (CBS)
caratterizzata clinicamente da:
acinesia asimmetrica
rigidità
instabilità posturale
tremore irregolare posturale e d'azione
mioclono
distonia
aprassia
arto alieno
deficit sensitivi di tipo corticale
disturbi cognitivo comportamentali
difficile fare DD con la PSP e con le demenze
esordio intorno a 60 anni con media di sopravvivenza a 8 anni circa dall'esordio
malattia neurodegenerativa caratterizzata da:
- accumulo di tau
- neuroni rigonfi in aree frontali e parietali
- placche astrocitarie
- atrofia frontale e parietale
Paralisi sopranucleare progressiva (PSP)
può esordire come
-quadro clinico simile alla PD
-acinesia e freezing della marcia
-demenza frontale
-disturbo del linguaggio
nella forma classica caratterizzata da:
parkinsonismo
precoce instabilità posturale
deficit cognitivi
paralisi sopranucleare dello sguardo sia verticale che orizzontale
esordio della malattia intorno ai 60 anni con sopravvivenza a 8 anni circa
malattia neurodegenerativa caratterizzata da accumulo di Tau. tale proteina svolge numerose funzioni tra cui quella di regolare i sistemi di trasporto cellulare e la mielinizzazione e la crescita assonale. la perdita neuronale si ha a livello di: gangli della base, cervelletto, corteccia frontale , tronco encefalico
atrofia multisistemica (MSA)
terapia sintomatica con L dopa ma con scarsa risposta. si usano poi farmaci per l'ipotensione ortostatica, per i disturbi vescicali.
si divide in:
-MSA-P se predominano i sintomi parkinsoniani
-MSA-C se predominano quelli cerebellari
clinicamente si caratterizza da sintomi motori parkinsoniani, alterazioni vegetative precoci, alterazioni cerebellari (atassia degli arti, andatura atassica, disartria, nistagmo) e alterazioni corticospinali. altri sintomi per DD con PD sono mancata termosensibilità, stridore laringeo, mioclono, labilità emotiva, contratture degli arti, grave distonia del tronco, instabilità posturale precoce, disturbi del sonno.
si manifesta precocemente (media anni 57) e la sopravvivenza a 7/8 anni.
Caratterizzata da perdita neuronale( soprattutto nei gangli della base, nel ponte, nel cervelletto, nelle colonne intermediolaterali, nel nucleo di Onuf del midollo spinale ) e da abnorme accumulo d aggregati di alfa sinucleina
inieme di patologie neurodegenerative sporadiche caratterizzate da disturbi motori parkinsoniani ma con una progressione pi rapida e una prognosi più invalidante
MALATTIA DI PARKINSON
terapia
trattamento sintomi non motori
benzodiazepine per i disturbi del sonno
macrogol per la stipsi
anticolinergici per disturbi della minzione
inibitori dellacetilcolinesterasi per deficit cognitivi e demenza
antipsicotici atipici per allucinazioni visive
Strategia terapeutica
la fase avanzata di malattia è caratterizzata da gravi fluttuazioni motorie(>4h di OFF al die) e movimenti involontari prolungati non piu controllabili modificando la terapia
oppure si fa terapia chirurgica inserendo elettrodi per la stimolazione del nucleo subtalamico o del globo pallido interno; si migliora bradicinesia, rigidità e tremore ma non equilibrio, deficit della postura e disartria.
in questi casi si somministrano in modo continuo i farmaci dopaminergici: somministrazione sottocutanea di apomorfina o L dopa per via intradigiunale tramite gastrostomia endoscopica percutanea.
dopo alcuni anni di terapia e benessere clinico si manifesteranno complicazioni motorie
le complicanze, soprattutto il deterioramento da fine dose viene trattato con: frazionamento L dopa, l dopa a rilascio controllato, agginta di DA agonista, aggiunta di MAO B o aggiunta di COMPT o terapia chirurgica
discinesie: sono movimenti involontari coreoatetosici o distonici che interessano gli arti, il tronco e il volto. effetto collaterale più frequente nel trattamento cronico con L dopa. si distinguono
discinesie bifasiche o di inizio e fine dose: si manifestano come distonie dolorose localizzate agli arti inferiori.
discinesia di picco: caratterizzata da movimenti involontari di tipo coreo-atetosico. interessano capo, tronco e arti superiori
distonie off: contrazioni muscolari involontarie e prolungate che determinano posture anomale
Fluttuazioni della risposta motoria: la più frequente è il deterioramento da fine dose ovvero l'alternanza di fasi di buona motilità(fase on) e blocco motorio (fase off). queste fasi dipendono dalla concentrazione plasmatica della L dopa ma sono imprevedibili. anche le acinesie al risveglio o notturne sono legate ad una carenza plasmatica di L dopa.
la scelta del farmaco viene fatta in base ad alcuni parametri (valutando età, comorbidità e livello di disabilità)
>70a, con comorbidità o se ha elevata disabilità: L dopa la prima scelta.
<60 a: DA agonisti o IMAO B +/- L dopa a basse dosi; dopo 3 anni dall'inizio della terapia bisognerà aggiungere L dopa se prima non prescritto per controllare sintomi motori
esistono diverse classi di farmaci per i sintomi motori
Anticolinergici (BIPERIDENE E TRIESILFENIDILE); poco usati per EFFETTI COLLATERALI quali: aumento pressione endoculare, ritenzione urinaria acuta, stati confusionali, allucinazioni
COMPT-inibitori: bloccano il catabolismo; sono OPICAPONE, ENTACAPONE (azione solo a livello periferico) TOLCAPONE (azione sia periferica sia centrale)
EFFETTI COLLATERALI: epatotossicità
sempre associati con L Dopa
MAO-B inibitori: inibiscono la degradazione della dopamina. si usano sia in monoterapia in fase iniziale sia in associazione a L dopa nella fase avanzata;
i MAO B inibitori sono RASAGILINA, SELEGILINA, SAFINAMIDE
Dopamino-agonisti: agiscono direttamente sui recettori dopaminergici pre e post sinaptici. Sono somministrati per in monoterapia durante le fasi iniziali di malattia sia in associazione con L dopa nelle fasi avanzate.
esistono diversi tipi:
NON ERGOT DERIVATI: PRAMIPEXOLO ROPINIROLO (via orale) e ROTIGOTINA (via transdermica)
APOMORFINA nelle fasi avanzate della malattia, per via parenterale
EFFETTI COLLATERALI: nausea, vomito, ipotensione ortostatica, allucinazioni e psicosi, eccessiva sonnolenza diurna
Levodopa: è un precursore della dopamina che riesce ad attraversare la BEE per poi raggiungere terminali dopaminergici, dove viene captata e trasformata in dopamina dalla dopadecarbossilasi. viene somministrata per via orale e viene assorbita a livello intestinale. viene somministrata insieme agli inibitori della dopa decarbossilasi( CARBIDOPA e BENSERAZIDE) per evitare trasformazione in dopamina a livello periferico.
EFFETTI TERAPEUTICI: riduce la bradicinesia e la rigidità, meno efficace per tremore e instabilità motoria
EFFETTI COLLATERALI: nausea, vomito, ipotensione posturale, allucinazioni e psicosi. può facilitare insorgenza di neuropatia periferica
esistono diverse formulazioni: ad assorbimento rapido e a rilascio programmato; nei casi avanzati si può somministrare in modo continuo per via intradigiunale tramite gastrostomia endoscopica percutanea.
problemi farmacocinetici: breve emivita plasmatica e assorbimento non sempre completo
la terapia è sintomatica; consiste nell'aumentare la quantità di dopamina nei gangli della base.
diagnosi
DD con tremore essenziale, altre forme di parkinsonismo degenerativo e i parkinsonismi secondari
si possono eseguire esami strumentali per escludere altre patologie
ecogenicità della substantia nigra al doppler transcranico nei pz con PD per DD con altre forme di parkinsonismo
si può fare una scintigrafia miocardica per fare DD con atrofia multisistemica; nella PD risulterà alterata
scintigrafia cerebrale SPECT per valutare integrità compartimento nigrostriatale nel caso di tremore atipico
la diagnosi di PD è clinica ed esistono dei criteri diagnostici (diagnosi di sindrome parkinsoniana, criteri di esclusione, criteri di supporto per la diagnosi di PD; red flags per la diagnosi ecc) + accertamenti per valutare le funzioni cognitive, psichiatriche, urologiche, cardiovascolari.
clinica
la progressione della malattia ha una elevata variabilità inter-individuale; generalmente la progressione piu lenta in pz in cui prevale la componente tremorigena iniziale rispetto a quelli che hanno in fase iniziale disturbi della deambulazione o della postura. studi longitudinali suggeriscono 3 sottotipi: fenotipo dominante motorio lieve, fenotipo intermedio, fenotipo maligno(quest'ultimo dato dalla comparsa di deficit cognitivo, ipotensione ortostatica, disturbo sonno REM e disfunzione urinaria)
la malattia caratterizzata per la presenza di sintomi non motori (incidono molto sulla qualità della vita del pz e spesso precedono quelli motori)
depressione(diditeresse, anedonia, asocialità)
disturbi cognitivi fino alla demenza
disturbi della minzione
disfunzione erettile
ipotensione ortostatica
disturbi del sonno
distrubi d'ansia
disturbi GI (disfagia e stipsi)
iposmia
i sintomi motori all'esordio si manifestano su un solo lato per poi diffondersi al lato controlaterale
i sintomi motori caratteristici della malattia sono:
il quadro clinico classificato in stadi progressivi di disabilità (da I a V) secondo la scala di Hoehn e Yahr
altre scale sono per valutare la gravità dei sintomi e i sintomi non motori
instabilità posturale
rappresenta la principale causa di caduta dei pz;
compare nelle fasi avanzate della malattia e si esamina esercitando una brusca spinta all'indietro sulle spalle per valutare la risposta posturale (con recupero o meno della postura)
tremore
il tremore riemergente è un tremore che riappare dopo qualche secondo che gli arti sono protesi; il tremore posturale invece appare immediatamente dopo l'assunzione della postura.
puo coinvolgere: labbra, mento e arti inferiori (no voce e capo)
caratterizzato da movimenti ripetuti di pronazione e supinazione della mano
si manifesta nelle fasi di riposo e ha una frequenza di 4-6 Hz; se presente è uno dei primi sintomi che si manifestano e si accentua con emozioni e diminuisce con movimento volontario
rigidità= aumento del tono muscolare del capo e degli arti rilevabile durante la mobilizzazione passiva
pu essere asociata, nelle fasi avanzate della malattia, a deformità posturali soprattutto di collo e tronco
sindrome di Pisa: latero-deviazione del tronco
camptocormia: abnorme flessione della colonna toraco-lombare
si differenzia dall'ipertono spastico per:
1) coinvolgimento uniforme della muscolatura antigravitaria e gravitaria
2) per l'assenza dei cambiamenti del tono muscolare al variare della velocità dei movimenti passivi
3)per la presenza del fenomeno della ruota dentata(cedimenti ritmici della rigidità)
bradicinesia = lentezza nell'eseguire i movimenti volontari
a livello cranico si manifesta con: ipomimia, limitazione dei movimenti oculari coniugati verso l'alto e dei movimenti di convergenza, modificazione del tono della voce (ipofonia e monotonia), scialorrea e ridotta frequenza della deglutizione;
elemento caratteristico della bradicinesia nell PD è comunque la riduzione dell'ampiezza dei movimenti
la bradicinesia è evidente in tutti i movimenti quotidiani volontari: andatura, riduzione movimenti pendolari degli arti superiori, nella riduzione globale degli arti, nella modificazione della scrittura (micrografia)
sotto questo termine rientra anche
ipocinesia= ridotta ampiezza del movimento
acinesia= difficoltà ad iniziare il movimento
che si manifesta con il blocco motorio detto freezing ovvero una improvvisa e e transitoria incapacità a muoversi
il quadro clinico ha un andamento lento ma progressivo; i sintomi inziali possono essere aspecifici e non riconosciuti immediatamente.
eziopatogenesi
la malattia di Parkinson attribuibile in primo luogo alla progressiva degenerazione delle vie dopaminergiche nigro- striatali e conseguente alterazione funzionale del sistema motorio.
tale sistema è caratterizzato da circuiti paralleli che originano dalle aree corticali motorie primarie e non primarie e che proiettano sui nuclei della base, sul talamo e ritornano alla corteccia.
a livello dello striato abbiamo due tipi di recettori dopaminergici D1 e D2 che rappresentano due vie di trasmissione diverse al talamo: la via diretta (striato-globo-pallido interno-sostanza nera talamo) e la via indiretta(striato-globo pallido esterno- nucleo subtalamico- pallido interno/SNr - talamo)
in presenza di malattia di Parkinson la deplezione dopaminergica determina una riduzione dell'inibizione della via indiretta e una ridotta attivazione della via diretta. quindi la conseguenza è una aumentata attività del GPi e del nucleo subtalamico, una riduzione dellattività del talamo e quindi della corteccia motoria.
il tremore posturale è causato da alterazioni dei circuiti serotoninergici
il tremore a riposo e quello riemergente sembrnoa essere causato da una interazione patologica tra i gangli della base e il circuito cerebello- talamo-corticale
studi di fisiopatologia hanno evidenziato come la bradicinesia sia più evidente durante l'esecuzione del movimento ripetuto nel tempo. la bradicinesia sembra essere causata da una insufficiente attivazione delle aree corticali da parte dei gangli della base.
in condizioni fisiologiche le connessioni inibitorie GABAergiche ed eccitatorie glutammatergiche, tra i vari neuclei, determinanoo una riduzione dell'output inibitorio del GPi e SNr con aumento del drive talamo-corticale, da pate della via diretta e contemporaneamente un aumento dell'output inibitorio del GPi e SNr con riduzione del drive talamo corticale da parte della via indiretta
fattori protettivi: tabacco e caffeina
Fattori di rischio: sostanze tossiche, predisposizione genetica, tossine esogene, esposizione ad alcuni pesticidi, alcuni beta bloccanti, infezioni, traumi cranici, stipsi, depressione
il 10% dei casi di PD sono geneticamente determinati. riconosciamo forme
a trasmissione recessiva
esempi: gene parkina, PINK1 e DJ1
sono ad esordio giovanile, hanno una buona risposta alla terapia con L dopa, insorgenza precoce delle discinesie, distonie e fluttuazioni motorie. decorso pi benigno
a trasmissione dominante
gene GBA (glucocerebrosidasi): tale gene è implicato anche nella malattia di Gaucher. il fenotipo motorio simile a quello della malattia PD idiopatico ma c'è una maggiore gravità del deficit cognitivo, dei disturbi del sistema nervoso vegetativo e del sonno REM.
Gene LRKK2: la forma più caratteristica tra le forme ereditarie dominanti.
gene SNCA: sostituzione amminoacidica dell'alfasinucleina che determina la sua aggregazione i fibrille tossiche. questa forma ha un fenotipo clinico simile a quello della PD ma una progressione più veloce della sintomatologia.
l'accumulo di alfa sinucleina e il suo alterato avvolgimento porta alla formazione di protofibrille tossiche per i neuroni dopaminergici.
tale accumulo si osservato nelle fasi iniziali della malattia a livello della dei nuclei dorsali motori del nervo vago, glossofaringeo e nel bulbo olfattorio anteriore. sembrerebbe che il processo degenerativo si propaghi per via ascendente fino al tronco encefalico per poi proseguire alla corteccia
alcune forme di PD sono geneticamente determinate, causando un errato avvolgimento di questa proteina come nel caso della mutazione del gene parkina o causando un'errata degradazione proteica. il risutato comunque un accumulo di protofibrille tossiche
lesioni anatomopatologiche
si riconoscono nei neuroni inclusioni citoplasmatiche eosinofile I CORPI DI LEWY -> filamenti di Alfa-sinucleina
le lesioni interessano anche: gangli della base, la corteccia cerebrale e le strutture del sistema nervoso autonomo e nucleo di Meynert (con le sue proiezioni colinergiche)
lesioni piu caratteristiche sono caratterizzate dalla perdita di cellule pigmentate
in nuclei del tronco encefalico:
•locus coeruleus con proiezioni noradrenergiche
•nucleo del rafe con proiezioni serotoninergiche
della pars compacta della Sostanza nera (mesencefalo) che rilascia dopamina a livello dello striato; una riduzione del 60-80% delle cellule dopaminergiche determinano la manifestazione clinica della malattia
epidemiologia
c'è aumento della mortalità rispetto alla popolazione generale: le cause più frequenti sono le broncopolmoniti e le disfagie
la forma sporadica, rispetto a quella geneticamente determinata, è quella più frequente: il 90% dei casi
prevalenza popolazione generale è di 0,1%, ma essa aumenta con l'avanzare dell'età(4% sopra gli 80 anni) ; anche l'incidenza aumenta con l'aumento dell'età
DEF: malattia cronica degenerativa del SNC caratterizzata da:
• rallentamento motorio (bradicinesia, ipocinesia, acinesia)
• rigidità muscolare
• instabilità posturale
• tremore
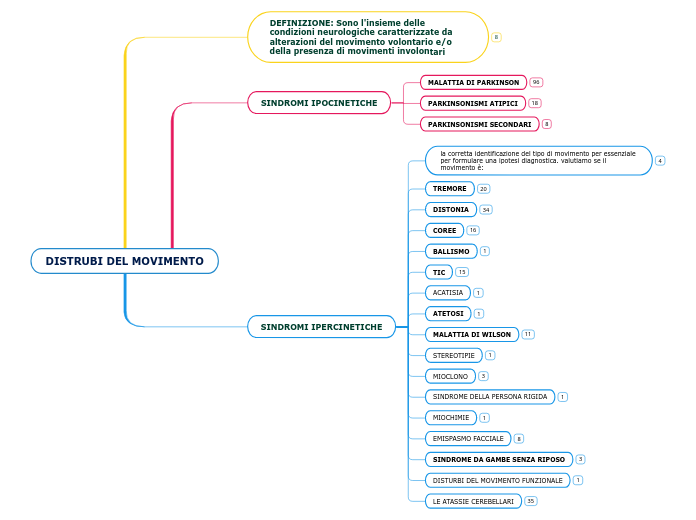
DEFINIZIONE: Sono l'insieme delle condizioni neurologiche caratterizzate da alterazioni del movimento volontario e/o della presenza di movimenti involontari
CLASSIFICABILI IN:
altri disturbi
la sindrome della persona rigida, le miochimie, spasmo facciale, sindrome delle gambe senza riposo e disturbi del movimento di origine funzionale
ipercinesie
tremori, distonie, atetosi, malattia di Wilson, coree, ballismo, tic e mioclono
ipocinesie
malattia di Parkinson e parkinsonismi atipici
generalmente causati da ALTERAZIONI ANATOMO/FUNZIONALI di: cervelletto, midollo spinale, strutture corticali e gangli della base