a Yidy smith Velasquez benitez 1 éve
75
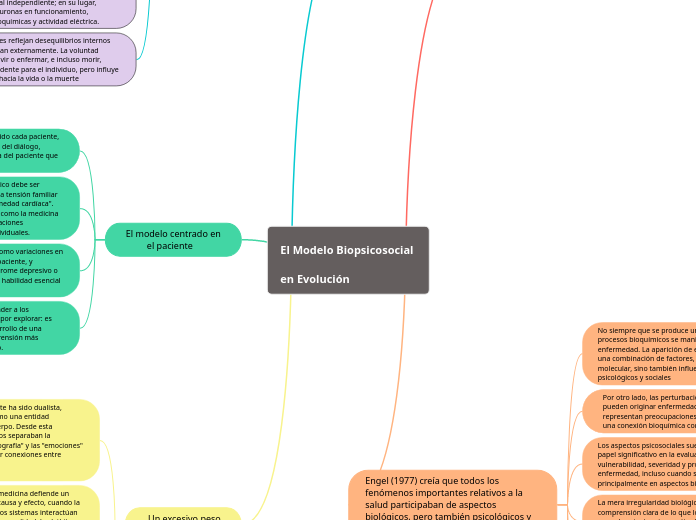
El Modelo Biopsicosocial en Evolución
El modelo biopsicosocial ha evolucionado para abordar la complejidad de las enfermedades, que rara vez pueden ser explicadas de manera simplista. Este enfoque considera la interacción entre diversos sistemas, como los hábitos de vida y la biología del individuo, y ha dado lugar al modelo centrado en el paciente.