P3:País de primeira viagem
acontecimento até nidação
Da Trompa ao Útero
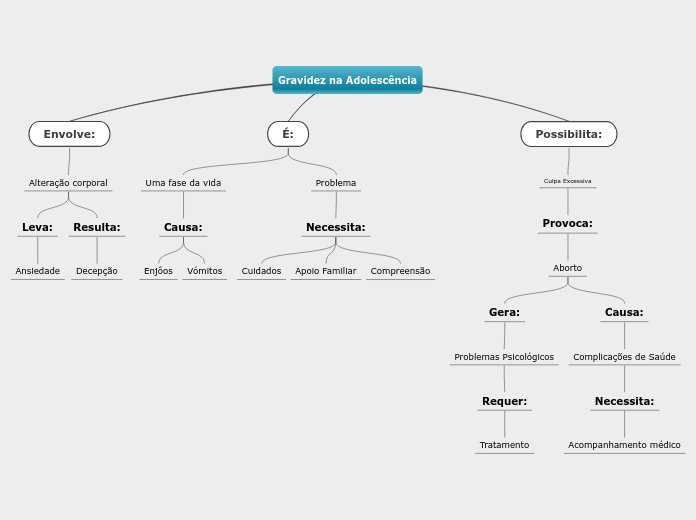
O embrião e posteriormente o feto para sobreviverem têm que estar "ligados" à mãe durante todo o período em que vai decorrer a gestação. Por esta razão o embrião, ao mesmo tempo que se dirige da trompa de Falópio para o útero, para que este mantenha o endométrio em estado de desenvolvimento conveniente para o embrião, tem que continuar a receber hormonas ováricas, mas como a LH vai acabar por deixar de ser produzida devido ao retrocontrolo negativo, o próprio embrião produz a Hormona Gonadotrópica (HCG) que vai impedir a regressão do corpo amarelo e manter a produção de Progesterona e Estrogénios. A manutenção da produção destas hormonas continua a inibir o Hipotálamo de produzir GnRH e por consequência manter interrompido o Ciclo Éstrico (Ciclo Ovárico e Ciclo Uterino). Chegado ao útero, a zona pelúcida que envolve o embrião é destruída e este começa a crescer em virtude do fornecimento de nutrientes pelas glândulas do Endométrio.
O embrião então vai começar a afundar no Endométrio por ação de enzimas que liberta, digerindo literalmente as células do endométrio atingidas pelas referidas enzimas e nutrindo-se com os nutrientes resultantes dessa "digestão", sendo ao mesmo tempo envolvido por outras células em proliferação do endométrio — Nidação. Após este fenómeno começam a formar-se as estruturas embrionárias (Placenta, Cordão Umbilical, Saco Amniótico que vai conter o líquido amniótico que serve de protecção ao novo ser). Por volta da 5ª semana a placenta passa a produzir ela própria os Estrogénios e a Progesterona para manter o endométrio, deixando de ser produzida a HCG o que leva à regressão do corpo amarelo.
1º e 2º semanas
A PRIMEIRA SEMANA
SEGMENTAÇÃO ou CLIVAGEM DO ZIGOTO
A clivagem consiste em repetidas divisões do zigoto, resultando em um rápido aumento do número de células. Primeiro, o zigoto se divide em duas células conhecidas como blastômeros; estas então se dividem em quatro blastômeros, oito blastômeros, e assim por diante. A clivagem normalmente ocorre enquanto o zigoto atravessa a tuba uterina, rumo ao útero. O zigoto ainda se encontra contido pela substância gelatinosa muito espessa, a zona pelúcida, deste modo, ocorre um aumento no número de células sem que aumente a massa citoplasmática. A divisão do zigoto em blastômeros começa cerca de 30 horas após a fertilização. Divisões subseqüentes vão se seguindo e formam blastômeros progressivamente menores. Os blastômeros mudam de forma e se alinham, apertando-se uns contra os outros para formar uma esfera compacta de células conhecida como mórula. Este fenômeno, chamado de compactação, é provavelmente mediado por glicoproteínas de adesão da superfície celular. A compactação permite uma maior interação célula-a-célula e constitui um pré-requisito para a segregação das células internas que formam o embrioblasto ou massa celular interna do blastocisto. A mórula (do latim, morus, amora), uma bola sólida de 12 ou mais blastômeros, é formada três dias após a fertilização e penetra no útero. Seu nome provém da sua semelhança com o fruto amoreira.
A SEGUNDA SEMANA
FORMAÇÃO DA BLÁSTULA E IMPLANTAÇÃO DO BLASTOCISTO
A blástula é o estágio de desenvolvimento embrionário em que, após sucessivas clivagens, centenas de células da mórula reorganizam-se agregadas e formam uma espécie de bola, com uma cavidade central repleta de líquido que denomina-se blastocele. Essas células formam uma camada celular chamada blastoderme.
A blástula sucede a mórula e antecede a gástrula. É, portanto, umas das primeiras fases de formação, antes que o embrião seja propriamente constituído.
Não se sabe exatamente quanto tempo o óvulo gasta para atravessar a trompa (oviduto). Presume-se que esse tempo seja de três a quatro dias. No sexto dia da fecundação, o blastocisto “fixa-se” no endométrio do útero, iniciando a fase de implantação. Nessa fase, o embrião vive à custa do material difusível através do endométrio, uma vez que suas reservas nutritivas (vitelo) são mínimas. A implantação ocorre normalmente na parede posterior do corpo do útero, no espaço entre a abertura de glândulas do endométrio. Não é raro, porém, o blastocisto implantar-se em locais anormais, fora do corpo do útero. Em geral isso leva à morte do embrião, e a mãe sofre severa hemorragia durante o primeiro ou segundo mês de gestação.
SÚMULA DA IMPLANTAÇÃO
A implantação do blastocisto começa no fim da primeira semana e termina antes do final do segundo. O processo pode ser sumariado como se segue:
1.
A zona pelúcida degenera (quinto dia). O desaparecimento da zona pelúcida resulta do aumento de tamanho do blastocisto e da degeneração causada por lise enzimática. As enzimas líticas são liberadas pelos acrossomos dos muitos espermatozóides que rodeiam e penetram parcialmente na zona pelúcida.
2.
O blastocisto se liga ao epitélio endometrial (sexto dia).
3.
O texofoblasto começa a se diferenciar em duas camadas, o suncicioblasto e o citotrofoblasto (sétimo dia).
4.
O sincíciotrofiblasto evade os tecidos endometriais (capilares, glândulas, estroma) e o blastocisto começa a se implantar no endométrio (oitavo dia).
5.
Aparecem no sinciciotrofoblasto lacunas repletas de sangue (novo dia)
6.
O blastocisto penetra abaixo do epitélio endometrial
7.
Redes lacunares são formadas pela fusão de lacunas adjacentes (décimo e décimo primeiro dias).
8.
O sinciciotrofoblasto continua a erodir vasos sanguíneos endometriais, fazendo com que o sangue materno flua para fora das redes lacunares, e se estabelece, assim, uma circulação uteroplacentária primitiva. (décimo primeiro e décimo segundo dias)
9.
A falha no epitélio endometrial desaparece gradualmente, enquanto o epitélio superficial se regenera. (décimo segundo e décimo terceiro dias).
10.
Desenvolvem-se as vilosidades coriônicas primárias (décimo terceiro e décimo quarto dias).
Fecundação
Em biologia, chama-se fertilização ou fecundação ao processo em que um espermatozóide penetra, numas espécies o ovócito II (ou oócito), como no caso dos seres humanos e maioria dos mamíferos, e noutras o óvulo (nos restantes animais), ou em que o tubo polínico penetra no óvulo das plantas durante o processo de reprodução.
A célula reprodutora feminina (óvulo numas espécies oócito II noutras), possui barreiras para a penetração dos espermatozóides: a corona radiata (mais externa, composta de células foliculares) e a zona pelúcida (camada glicoprotéica situada após a corona radiata). Os espermatozóides, gametas masculinos, possuem na cabeça o acrossomo, que começa a liberar enzimas hidrolíticas ao entrar em contato com tais barreiras. Após vencê-las, ocorre a fusão entre as membranas dos dois gametas.
Imediatamente após a fecundação, as células foliculares glandulares que envolvem a célula reprodutora feminina retraem-se, liberta-se o conteúdo dos grânulos corticais formando a membrana de fecundação que não vai permitir a entrada de mais espermatozóides.
Fecundação e o início de uma nova vida
Se a mulher estiver fora do período fértil os espermatozóides geralmente não têm qualquer possibilidade de entrar sequer no útero, visto existir um muco cervical muito rico em fibras que impossibilita a entrada de espermatozóides. Mas se ela se encontrar no período fértil o colo do útero para além de se encontrar mais aberto vai conter um muco cervical mais fluido e com a rede de fibras mais aberta permitindo que os espermatozóides entrem (cerca de 1% dos espermatozóides contidos no ejaculado) estes dirigem-se para as trompas ao encontro do ovócito II, ocorrendo mais tarde a fusão de um deles com o ovócito II após ter conseguido atravessar a zona pelúcida, mal isto acontece as células foliculares glandulares que envolvem o ovócito II retraem-se e o ovócito II completa a Divisão II da Meiose. Ao mesmo tempo liberta-se o conteúdo dos grânulos corticais formando a membrana de fecundação que não vai permitir a entrada de mais espermatozóides.
Após estar completa a Divisão II da Meiose e formado o óvulo os núcleos dos dois gâmetas fundem-se (Cariogamia) e forma-se o Ovo, com uma totalmente nova associação de genes e que vai caracterizar o indivíduo por toda a sua vida do ponto de vista genético.
Seguidamente e ocorre a fase embrionária (com uma duração aproximada de 16 semanas) que se inicia ainda na trompa com a divisão celular (por mitose) dando origem à formação do embrião, ao mesmo tempo que se dirige para o útero. Para que este mantenha o Endométrio em estado de desenvolvimento conveniente para o embrião, tem que continuar a receber hormonas ováricas, mas como a LH vai acabar por deixar de ser produzida devido ao retrocontrolo negativo, o próprio embrião produz a Hormona Gonadotrópica (HCG) que vai impedir a regressão do corpo amarelo e manter a produção de Progesterona e Estrogénios.
A manutenção da produção destas hormonas continua a inibir o hipotálamo de produzir GnRH e por consequência manter interrompido o ciclo éstrico (ciclo ovárico e ciclo uterino). Chegado ao útero, a zona pelúcida que envolve o embrião é destruída e este começa a crescer em virtude do fornecimento de nutrientes pelas glândulas do Endométrio. O embrião vai começar a afundar no Endométrio por acção de enzimas que liberta sendo ao mesmo tempo envolvido por outras células deste — nidação. Após este fenómeno começam a formar-se as estruturas embrionárias (placenta, cordão umbilical, saco amniótico que vai conter o líquido amniótico que serve de protecção ao novo ser).
Por volta da quinta semana a placenta passa a produzir ela própria os estrogénios e a progesterona para manter o endométrio, deixando de ser produzida a HCG o que leva à regressão do corpo amarelo. Ocorre igualmente a produção de uma hormona pela placenta que leva à preparação das glândulas mamárias para o aleitamento. Esta fase termina quando estiverem esboçados os diferentes órgãos do novo indivíduo.
Segue-se a fase fetal em que o que vai ocorrer essencialmente é o crescimento e maturação dos órgãos o que termina aproximadamente ao fim de 40 semanas, seguindo-se o nascimento.
Herança matrilínea mitocondrial
Todas as mitocôndrias, organelas responsáveis pela respiração celular, são herdadas da mãe do indivíduo. Isto ocorre porque os lisossomos fagocitam as mitocôndrias do espermatozóide que tenha entrado na célula reprodutora feminina.
A partir das mitocôndrias, também é possível realizar um teste de "DNA mitocondrial", para provar maternidade.
Pré-natal Exames
Hemograma completo
Detecta anemia e infecções. A mulher precisa estar em jejum de três horas. “Esse exame dever realizado mensalmente durante a gestação”, afirma o ginecologista e obstetra Marco Antônio Lenci, do Hospital Albert Einstein, em São Paulo.
Glicemia
Útil para detectar intolerância à glicose e diabete. Será repetido na 26ª semana de gravidez, quando o corpo apresenta mais dificuldade para assimilar o açúcar. Realizado em jejum de oito horas.
Sistema ABO e fator Rh
Verifica o tipo de sangue e se o fator Rh é positivo ou negativo. Caso a mulher seja Rh negativo e o homem Rh positivo, há o risco de o corpo dela produzir anticorpos contra o sangue do bebê. Com esse exame, é possível impedir a produção dos anticorpos com medicação específica.
HIV (vírus da imunodeficiência humana)
Mostra a presença do vírus que causa a aids. A gestante precisa autorizar sua realização.
Sorologia para rubéola
Avalia se a mulher tem imunidade contra o vírus da rubéola (extremamente grave para o feto), seja por vacina, seja por ter tido contato com a doença. Realizado em jejum de três horas.
Reação para toxoplasmose
Acusa se a grávida já teve alguma infecção causada pelo protozoário Toxoplasma gondii. Esse microorganismo pode provocar danos nos nervos e na visão do feto. Realizado em jejum de oito horas.
VDRL
Essa é a sigla em inglês para venereal disease research laboratory, que, em tradução livre, significa algo como pesquisa laboratorial de doença venérea. Como o nome denuncia, é útil para detectar problemas como a sífilis. A bactéria por trás desse mal, a Treponema pallidum, pode provocar aborto, parto prematuro e más-formações caso a mãe seja portadora do microorganismo.
Sorologia para hepatite B e C
Mostra a presença dos dois tipos de vírus.
Sorologia para citomegalovírus
Indica se a paciente já foi infectada ou não pelo vírus.
Urina
Revela a presença de uma eventual infecção urinária e, segundo o obstetra Marco Antônio Lenci, do Hospital Albert Einstein, em São Paulo, também pode ser útil na detecção de proteínas em gestantes hipertensas – o que indica a presença de pré-eclampsia. Também é válido para o acompanhamento de grávidas diabéticas. Deve ser realizado com a primeira urina da manhã ou após três horas sem urinar. Isso para que o líquido esteja com concentração adequada para ser examinada.
Fezes
Verifica se há parasitas no intestino. Não há uma razão específica, mas deve ser realizado no início da gravidez, em três dias diferentes.
nomes de bebes
João Pedro João Pedro
infertilidade
ética e religião
reprodução assistida
material bom
tecnicas
tipos resumidos
detecção
Aproximadamente dois em cada dez casais tem dificuldade de engravidar. É muito importante que este casal procure assistência médica especializada. O médico que cuida destes casos é chamado no Brasil de especialista em Reprodução Humana.
O primeiro passo do médico ou da clínica especializada é realizar exames no casal procurando as causas da baixa de fertilidade. Costuma-se chamar isto de Pesquisa Básica de Fertilidade.
É fundamental que o casal procure o médico conjuntamente e que os exames sejam feitos no casal. Tal fato se justifica por dois motivos:
Primeiro pela oportunidade do especialista discutir o planejamento da pesquisa e depois do tratamento com o casal.
Segundo pela possibilidade de ambos terem problemas de fertilidade.
É um absurdo o tratamento de apenas um membro do casal sem conhecer se o outro tem capacidade reprodutiva plena.
A Pesquisa Básica de Fertilidade mostra as causas da infertilidade.
causas
Os exames realizados no casal identificam as principais causas de infertilidade.
Das causas de infertilidade, 30% são de causa masculina, 30% de causa feminina, 30% são de causa feminina e masculina e 10% de causas indeterminadas.
Em 30% dos casos ambos os membros do casal tem problemas.
Após identificadas as causas será proposto ao casal um plano de tratamento.
MASCULINA
1. Diminuição do número de espermatozóides.
2. Pouca mobilidade dos espermatozóides.
3. Espermatozóides anormais.
4. Ausência da produção de espermatozóides.
5. Vasectomia.
6. Dificuldades na relação sexual.
FEMININA
1. Distúrbios hormonais que impeçam ou dificultem o crescimento e a liberação do óvulo (ovulação).
2. Síndrome de Ovarios Policisticos
3. Problemas nas trompas ou tubas uterinas provocados por infecções, cirurgias, ou
4. Endometriose.
5. Ligadura das trompas.
6. Muco cervical que impede a passagem dos espermatozóides.
imagens
tto
Tratamento da Infertilidade
O tratamento da infertilidade é baseado na correção dos problemas diagnosticados na Pesquisa Básica de Fertilidade .
Desta maneira é importante a correção ou tratamento dos problemas encontrados tais como infecções, problemas masculinos, e problemas femininos.
As vezes apenas uma orientação médica a respeito da maneira e dos dias das relações é suficiente para o objetivo de engravidar.
Em outros casos existem modernas técnicas chamadas de Concepção Assistida.
Para casos especiais existem as Clínicas de Reprodução Humana
PGD - Diagnóstico Genético Pré-Implantacional
Possibilidades de Sucesso
Reprodução Humana
Entrevista do Dr. Sérgio ao site do Padre Marcelo
Mail and F.A.Q.
Faça sua pergunta
PGD - Diagnóstico Genético Pré-Implantacional
Para evitar doenças ligadas ao sexo, cromossomos, ou mesmo doenças genéticas é possível a análise dos cromossomos ou mesmo de uma fração dos genes através da técnica de diagnóstico genético pré-implantacional.
Uma célula, blastômero, é retirada do embrião durante os procedimentos envolvidos na Fertilização In Vitro e analisada. Existem duas técnicas para análise, a técnica de FISH (flourescent in vitro hybridization) para diagnóstico de alterações cromossômicas tais como síndrome de down e a técnica de PCR (Polymerase Chain Reaction) para detectar mudanças estruturais nos genes. Desta maneira doenças hereditárias, desde que identificadas previamente na família, podem ser evitadas através destas técnicas. Importante ressaltar que a retirada de uma célula do embrião não o danifica.
ICSI
Injeção de um espermatozóide dentro de um óvulo através de micromanipulação.
Hoje é a melhor técnica de tratamento da infertilidade atingindo até 60% de êxito em mulheres com menos de 35 anos. Esta técnica também permite uma esperança para homens que nunca teriam a possibilidade de ter filhos. Os espermatozóides são obtidos através de colheita natural ou aspiração do epidídimo ou extraído do testículo. Estes espermatozóides são injetados diretamente dentro do óvulo e os embriões são implantados no útero através das mesmas técnicas da fertilização in vitro.
Através desta técnica também é possível a realização do PGD - Diagnóstico Genético Pré-Implantacional
Fertilização in vitroFIV
fertilização in vitro, também chamada de FIV ou de "bebê de proveta" foi uma das grandes conquistas no tratamento da infertilidade.
É reservada para casais que já tentaram outras formas de tratamento ou para aqueles que tem impossibilidade de obterem uma gravidez por métodos naturais ou assistidos.
Vários óvulos são removidos do ovário após uma indução da ovulação com medicamentos.
A remoção destes óvulos é feita através da vagina orientada por ultra-som endovaginal.
Veja a figura de uma remoção
Estes óvulos são fecundados com os espermatozóides do marido. ( Ou de um doador caso o marido não tenha nenhuma possibilidade de produzir espermatozóides )
Uma variação importante desta técnica é a ICSI quando apenas um espermatozóide é injetado no óvulo através de micromanipulação.
Após o acompanhamento microscópico destes embriões é realizada a transferência de não mais de três para o útero.
Hoje, praticamente, só se faz a ICSI já que seus resultados são melhores.
Veja a figura de uma transferência
Uma das indicações desta técnica é também a possibilidade de uma mulher sem óvulos receber os óvulos fecundados de uma doadora e abrigar os embriões em seu próprio útero.
Através desta técnica também é possível a realização do PGD - Diagnóstico Genético Pré-Implantacional
Inseminação Intra Uterina
Esta técnica consiste na injeção de espermatozóides vivos dentro do útero geralmente 36 horas após a ovulação. Pode ser utilizada em casos de distúrbios da ovulação. Nestes casos a ovulação é induzida e a inseminação intra uterina é realizada horas após. Em casos de muco cervical hostil aos espermatozóides esta técnica é a indicada. Outra indicação é a endometriose leve sem obstrução das trompas. No entanto a principal indicação desta técnica é nos casos de infertilidade de causa indeterminada. Na realidade, esta técnica de introdução do sêmen logo após a ovulação estimulada por hormônios tem demonstrado ser eficaz em muitos casos. Para que esta técnica tenha resultado é imprescindível que as trompas estejam permeáveis e que o número e qualidade dos espermatozóides sejam razoáveis.
Indução da Ovulação
Esta técnica é utilizada quando a pesquisa básica de fertilidade diagnosticou falta ou distúrbios na ovulação. Também é utilizada em casos de ovários policísticos. É também uma fase importante da Inseminação Intra Uterina e da Fertilização In Vitro. Uma série de hormônios é responsável pelo fenômeno da reprodução. Se quiser saber mais sobre este assunto leia aqui O objetivo do tratamento é fazer com que o ovário produza um óvulo na época certa e orientar o casal para ter relações nesta época. Muitos medicamentos podem ser utilizados e cada vez mais os resultados são promissores. É necessário um monitoramento da resposta dos ovários para que não haja mais de um folículo maduro ou para que não haja hiperestimulação dos ovários. Este monitoramento é, geralmente, feito por ultra-som endovaginal