Raisonnement clinique
Définition conceptuelle : Processus de pensée faisant appel à l’utilisation des connaissances, de la cognition et de la métacognition dans le but de prendre une décision thérapeutique éclairée face à une problématique clinique.
Rogers, (1983); Higgs and Jones (2000)
Bonne lecture à tous Copyright © Enzo Moser v2
5. Evaluer les résultats
Réévaluation du traitement : elle englobe autant le ressenti du patient vis-à-vis des soins reçus que l'auto-évaluation du traitement par le physiothérapeute qui sera éventuellement amené à adapter sa prise en charge.
Réévaluation des marqueurs de suivi
Réévaluer les marqueurs de suivi
- Baser les évaluations sur des marqueurs objectivable pertinents, fiables et valides, comme des questionnaires validés, des batteries de test de référence.
- Permet d'observer l'efficacité ou non d'un traitement
- Réévaluer les marqueurs représentatifs de la pathologie, indicateurs emblématique du tableau clinique
- Eviter les traitements "shotguns" : utilisation de plein techniques dans la séance (floue thérapeutique)
- La réévaluation des marqueurs doit être corrélée au délai de variation du marqueur choisit. Par exemple l'équilibre /proprio nécessite une réévaluation plus espacé dans le temps (au moins 2 semaines) qu'un marqueur de douleur (à chaque séance)
Feedback du patient
4. Mettre en oeuvre les actions appropriées
Réalisation du traitement : cette étape consiste en la réalisation d'un traitement en déterminant les moyens thérapeutiques adaptés à la problématique et en adéquation avec les besoins du patient
Essais / erreurs
Stratégie thérapeutique
Moyens de traitements
MOYENS
Les moyens de traitements découlent des objectifs fixés
Comment programmer ses séances ?
Fonction :
- Type de pathologie
- Irritabilité du patient
- Degré d'autonomie
- Difficulté d'application du TTT / patient
- Nécessité de matériel spécifique
Posologie ?
📐Doser l'effort
- Nombre de répétitions
- Force appliquée / charge
- Poids de la résistance
- Nombre de séries
- Critères d'exécution
- Critères de décision
- Nombre de jour/semaine, de semaines
🚦Notion de feu tricolores (Irritabilité)
- Douleur augmente : diminuer la charge
- Douleur n'augmente pas ou diminue : continuer l'exercice
- Douleur / gêne absente : augmenter la charge
Quantification du stress mécanique
Objectifs
🎯OBJECTIFS
- Marqueurs de suivi figurent dans les objectifs
- Items majoriterement situationnels et fonctionnels : pour renforcer le "CONTRACT" avec le patient
Items situationnels
Objectifs fonctionnels
Issu de marqueurs situationnels pertinents
Quelques exemples :
Situation de vie :
- Augmenter le temps de CAP sans douleur progressivement à 10 mn sans douleur sur 1 mois
Echelle situationnel :
- Améliorer la LEFS de 9 points en 2 mois
Items fonctionnels
Objectifs fonctionnels
Issu de marqueurs fonctionnels pertinents
Quelques exemples :
Test fonctionnel :
- Améliorer la tolérance au SQUAT en 2 semaines
Items structurels
Objectifs structurels
Issu de marqueurs structurels pertinents
Quelques exemples :
Douleur :
- Diminuer la douleur moyenne de 2 points en charge en 2 séance
- Diminuer de 4 points la douleur au SLUMP en 3 semaines
Musculaire :
- Augmenter le nombre de répétition à 15 pour le break test du quadriceps en 3 séances
Repérer les marqueurs de suivi
🛠️Marqueurs de suivi
Définition : Éléments issus de l'examen subjectif (anamnèse, questionnaires) et de l'examen objectif considérés comme cliniquement significatifs et pertinent par rapport aux objectifs du patient.
CHOISIR et PRÉCISER
- 2 à 3 en situationnel
- 3 à 4 en fonctionnel-structurel
- Quelle valeur / dans quelle situation ?
Marqueurs situationnels
Marqueurs fonctionnel
Éléments pertinents retrouvés dans l'item restriction de participation du BDK
Quelques exemples :
Questionnaire :
Marqueurs fonctionnel
Marqueurs fonctionnel
Éléments pertinents retrouvés dans l'item limitation d'activité du BDK
Quelques exemples :
Marche :
- Périmètre de marche de 50m
Équilibre :
- Valeur Y test (postéro-médial) : 80cm
Marqueurs structurels
Marqueurs structurels
Éléments pertinents retrouvés dans l'item déficience du BDK
Quelques exemples :
Douleur :
- EN lors des manœuvres de sensibilisation : 5/10 Slump et 4/10 Lasègue
Articulaire :
- Amplitude articulaire : goniométrie extension de genou (flexum de 20°)
Respect des principes et contre-indications
Propre au patient
Evidence Based Practice
Evidence based practice (EBP)
Soins à la fois fondés sur des preuves et centrés sur le patient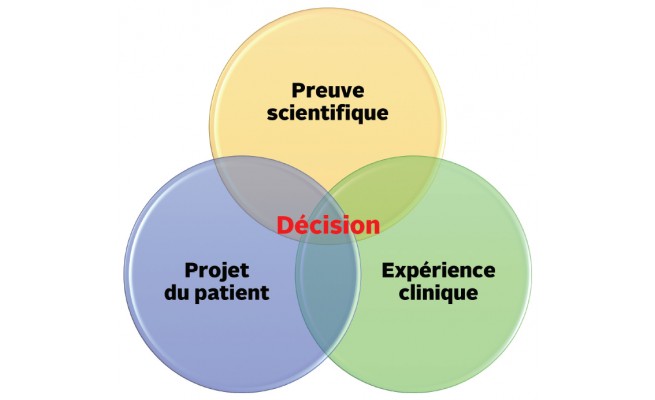
Définition : Application clinique individualisée raisonné du plus haut niveau de preuve possible dans un contexte de soin multidimensionnel unique.
Les niveaux de preuves :

Diagramme EBP : lien
LIVRE CONSEILLE
3. Catégoriser pour décider de l'action
Émettre des hypothèses diagnostiques
✔️ Cohérentes avec la nature de la douleur
✔️ Classées par degré de probabilité et argumentée
✔️ Variées au moins 2 ⚠️Fermeture précoce
✔️ Argumentées : tableau en faveur / défaveur
✔️ Précises
Réalisation du bilan
✔️ Respecte un ordre chronologique :
- Éliminer pathologie d’exclusion
- Chercher à infirmer les hypothèses - probable
- Chercher à affirmer les hypothèses + probable
✔️ Ne pas irriter ou garder pour la fin
✔️ Relativiser les tests selon leur clinimétrie
✔️ Hypothèses émises conditionnent les choix de bilan
Formulation du BDK
✔️ Contexte psyco-social identifié
✔️ Projet/attentes identifiés
✔️ Contexte de prise en charge identifié
✔️ Données interprétées
✔️ Patient catégorisé
✔️ Marqueurs objectifs sélectionnés
✔️ Pronostic identifié
LIVRE CONSEILLE
3.4 Scripts cliniques
🥼Les scripts cliniques
Connaissances organisées pour l'action
Un script clinique est un réseau personnalisé de connaissances mobilisables pour l'action, qui reflète de l'intégration par le clinicien de données scientifiques, de savoirs cliniques livresques et d'expérience acquise de cas antérieurs. Ce sont des connaissance associatives. Les scripts sont individuels : propre à chaque professionnel. Ils se modifient, se combinent, s'enrichissent avec l'expérience. Une fois suffisamment affinés et fiables, ils ont une valeur prédictive. Le modèle de script prédit ce qui est approprié pour la pathologie du patient.
Mémoire de cas antérieurs
Options d'intervention
Options d'investigation
Modalité d'évolution
Pronostic fonctionnel
👨⚕️PRONOSTIC FONCTIONNEL
Prédicteur de mauvais pronostic :
- Intensité de la douleur : élevée
- Durée de la douleur : longue
- Douleur multi-sites / généralisée : présente
- Épisodes précédents : présents
- Grande restriction de mouvement : présente
- Handicap initial : important
- Dépression / anxiété : élevée
- Somatisation / détresse : élevées
- Stratégies d'adaptation "coping" : présent
- Aide sociale : présente
- Âge : avancé
Source : Prognostic factors for musculoskeletal pain in primary care: a systematic review 2007 ; Generic Prognostic Factors for Musculoskeletal Pain in Primary Care: A Systematic Review 2017
Eléments physiopathologiques et psychosociaux
Littérature scientifique, recommandations
Source base de donnée pour la recherche : lien
Mobilisation des connaissances
Constellation de signes et symptômes
Condition de survenue
Caractéristiques épidémiologiques
3.3 Tests orthopédiques
LIVRE CONSEILLE
 Examen clinique de l'appareil locomoteur
Examen clinique de l'appareil locomoteur
Tronc
Bassin et Sacro-iliaque
Test de mobilité
Spring Test
Test de Gillet
Complément :
https://www.youtube.com/watch?v=IE34vC7fhw8
Test de flexion debout et assis
Tests de provocation de la douleur
Test d'appel de la douleur
Métrologie :
Cluster des 5 tests : Lorsque 3 des 5 tests sont positifs, cela indique un dysfonctionnement de l'articulation sacro-iliaque. L'utilité diagnostique est la suivante :
- Sensibilité : 0.91
- Spécificité : 0.78
Compléments :
Sacral Trust Test
Sacral Thrust Test
Métrologie :
- Sensibilité : 0,63
- Spécificité : 0,75
- Index Kappa : 0,52
Test de Compression
Test de Compression
Métrologie :
- Sensibilité : 0,97
- Spécificité : 0,24
- Index Kappa : 0,73
Test de Gaenslen
Test de Gaenslen
Métrologie :
- Sensibilité : 0,52
- Spécificité : 0,74
Test de Cisaillement postérieur
Test de Cisaillement postérieur
(Thigh Trust Test)
Métrologie :
- Sensibilité : 0,88
- Spécificité : 0,69
- Index Kappa : 0,88
Test de Distraction
Test de Distraction
Métrologie :
- Sensibilité : 0,60
- Spécificité : 0,81
- Index Kappa : 0,69
Rachis thoraco-lombaire
Test d'extension lombaire passive
Prone Instability Test
Rachis cervical
Cheville et pied
Tests de mobilité et de conflits
Swing test
Test du conflit antéro-latéral
Tiroir antérieur (LTFA)
Test de provocation en Varus (LCL)
Test de Kleiger (LCM ou MI)
Squeeze Test (syndesmose)
Tests musculaires
Test de Renne
Test de Noble
Test de Noble
Le syndrome de la bandelette ilio-tibiale, appelé également syndrome de l’essuie-glace, ou encore tendinite du tenseur du fascia lata, est un type de tendinopathie de genou

⚠️Le test de noble ne se suffit pas à lui même et ne permet à lui seul d'exclure le syndrome de l'essuie-glace
Tests patellaires
Test de Zholen
Test de Zholen (ascension contrariée de la patella)
Utilisation : Le genou en extension, l’examinateur plaque la patella vers le bas et demande au patient de contracter le quadriceps. L’examinateur empêche que la patella se déplace vers le haut.
Interprétation : Le test est positif si une douleur est induite. Il est important de faire également la manœuvre du côté controlatéral pour améliorer l’interprétation.
Test d'appréhension de Smilie
Tests méniscaux
Manœuvre de McMurray
Test de Thessaly
Test d'Apley
Palpation de l'interligne articulaire
Tests de provocation ligamentaire
LCL
LCM
LCP
Test de Muller
Test de Godfrey
Tiroir postérieur
LCA
Test du Ressaut rotatoire
Test du tiroir antérieur
Test de Lachman
Tests myo-tendineux
Test de Thomas
Test d'Ober
Test d'antéversion fémorale
Dial test
Test de FADIR
Test de FABER
Poignet et main
Test de Finkelstein
Tests articulaires
Test de Watson
Test de Murphy
Tests des épicondyliens médiaux
Test de Mill inversé
Test de Cozen inversé
Tests des épicondyliens latéraux
Test de Mill
Test de Maudsley
Test de Cozen
Tests ligamentaires
Test de provocation en Varus
Test de provocation en Valgus
C-test
C-test
But : Bon indicateur de l’évolution fonctionnelle de l’épaule. Ce test permet d’objectiver une gêne à l’épaule
Utilisation :
- Placer la métacarpo-phalangienne de l’index sur l'interligne acromio-claviculaire controlatérale
- Monter le coude
- Mesurer à l'aide d'un goniomètre l'angle formé entre le tronc et l'axe du bras

Interprétation : Le test est positif si vous n’arrivez pas à toucher votre front avec votre coude, sans douleur, ou alors si vous notez une différence significative avec le côté controlatérale (en comparatif)
- Si > 130° (norme) = normal
- Si < 130° = gêne fonctionnelle à l’épaule
Intérêt : Test facilement reproductible, et fonctionnel ↔ bon marqueur de suivi
Complément :
https://www.masseur-kinesitherapeute-richard-etienne.fr/exercice/95-c-test-suivi-de-lepaule/
Articulation acromio-claviculaire
Test d'adduction forcée (Cross-arm test)
Tests de stabilité
Load and Shift Test
Test de recentrage
Test d'appréhension antérieure
Test d'appréhension postérieure
Manœuvres de conflit
Test de Crank
Test de Yocum
Test de Neer
Test de Hawkins
Tests tendineux
Signe du Clairon
Signe du clairon
Test des ROTATEURS EXTERNES
Il est demandé au sujet de mettre sa main à la bouche. Le signe est positif quand le sujet est obligé de lever son coude plus haut que la main ou lorsque le patient est incapable de porter le bras en rotation externe à partir de la position d’élévation. En l’absence de rotateurs externes, pour porter la main à la bouche, le patient devra élever le coude au-dessus de l’horizontal, prenant ainsi la position d’un joueur de clairon.
Source :
http://www.jnmg.org/sites/default/files/programme_2017/Examen_clinique_de_l%E2%80%99%C3%A9paule.pdf
Test de Yergason (bourrelet glénoïdien)
Test de Speed (long biceps)
Test de Gerber (sub-scapulaire)
Test de Patte (infra-épineux / petit rond)
Test de Jobe
Test de Jobe
But : Evaluer la reproduction de symptômes dans la région sous acromial. Peu spécifique pour identifier une tendinopathie du supra épineux
Interprétation : Le test est positif si le patient ressent une douleur ou si une faiblesse musculaire comparativement au côté controlatéral est présente.
Métrologie :
- Sensibilité : 0,95
- Spécificité : 0,65
Full Can Test (supra-épineux)
3.2 Examen physique complet
Équilibre
Echelle de Boubée
Timed Up and Go
Timed Up and Go (TUG)

But :
Le TUG est un test de performance physique générale utilisé pour évaluer la mobilité, l’équilibre et la performance locomotrice chez les personnes âgées avec des troubles d’équilibre. Plus spécifiquement, il évalue la capacité d’effectuer des tâches motrices séquentielles relatives aux capacités de marcher et de tourner (Schoppen, Boonstra, Groothoff, deVries, Goeken, & Eisma, 1999 ; Morris, Morris, & Iansek, 2001).
Indication :
- Utilisé couramment en service gériatrique (ex. arthrite, AVC, vertiges, maladie de Parkinson, maladies cérébelleuses et déconditionnement général)
- Chez des patients de plus de 18 ans avec un diagnostic neurologique aigu (Shumway-Cook & Woollacott, 2001)
Utilisation :
L’individu doit se mettre debout à partir d’une chaise, marcher une distance de 3 mètres, se retourner, puis retourner à la chaise en marchant et se rasseoir.
Ces tâches doivent être effectuées à une vitesse confortable et sécuritaire. Un essai de pratique est permis pour permettre à l’individu de se familiariser avec la tâche.
Le temps mesuré débute avec l’instruction verbale «go» et s’arrête lorsque le client retourne en position assise. L’individu porte ses chaussures régulières. Il est permis d’utiliser une aide à la marche (cane/marchette), mais son usage doit être indiqué dans le formulaire de collecte de données. Aucune assistance physique n’est donnée.
Cotation :

Norme (Steffen, Hacker et Mollinger) :
- Moyenne des individus en santé entre les âges de 60 et 80 ans complète le TUG en 10 secondes ou moins.
- Les hommes entre les âges de 80-89 ans prennent en moyenne 10 ± 1 secondes pour le compléter et les femmes prennent 11 ± 3 secondes pour le compléter.
- Les normes formelles n’ont pas encore été établies pour les patients ayant subi un AVC. Les scores seuils standardisés permettant de prédire les risques de chuter n’ont pas encore été établis.
- Dans une étude, il a été démontré qu’un score seuil plus grand que 13,5 secondes pouvait prédire la chute chez les aînés frêles vivant dans la communauté, mais ce score n’a pas été vérifié dans les autres études (Shumway-Cook et al., 2000).
Mini BESTest
BESTest
Berg Balance Scale
Score d’équilibre de Berg (BBS)
But : Évaluation de l’équilibre
Utilisation : 14 items
Interprétation : Score total /56
Bonnes qualités psychométriques mais effet plafond et trop statique
Différence minimale cliniquement importante :
DMCI patient hospitalisé : 3 points d'échelle
DMCI patient externe : 2 points d'échelle
Y Balance Test
Y Balance Test
Diagnostiquer un déficit de proprioception : Gold Standard
Test clinique de référence pour tester l’équilibre dynamique
Avantage :
- Très accessible à la pratique clinique
- Reproductible sans instrumentalisation
Limites :
- Pas spécifique à la cheville
- Nécessite de construire des tables de valeurs normatives propres à chaque population (âge, sexe, niveau de pratique sportive)

Indice EPA, EPD
Cardio-respiratoire
Dyspnée
Liens utiles :
- Place du kinésithérapeute dans le traitement de la dyspnée
- Mesurer l'essoufflement en 4 dimensions
- Diagnostic et prise en charge de la dyspnée
Types
Outils d'évaluation
Echelle de Borg modifiée
Echelle NYHA
Echelle mMRC
Echelle MMRC (Modified Medical Research Council)
But : Echelle unidimensionnelle qui permet une évaluation fonctionnelle de la dyspnée. Elle est utile pour estimer un
état descriptif de la dyspnée dans la vie quotidienne, rapide
d’utilisation et est actuellement l’échelle la plus utilisée en
pratique clinique courante.
Source : https://www.srlf.org/wp-content/uploads/2019/01/1701-MIR-Vol26-N1-21_30.pdf
Echelle Sadoul
Expectoration
Quantité
Qualité
Hémoptoïque
Séreux
Mucopurulent
Muqueux
Toux
Efficace
Fréquence
Type
Productive
Quinteuse
Sèche
Grasse
Percussion
Percussion
Technique qui consiste à frapper une surface du corps afin de provoquer l'émission de sons qui varieront en qualité selon la densité du tissu sous-jacent
Tympanique
Matité
Auscultation pulmonaire
TECHNIQUE : AUSCULTATION
Point de vigilance : Le patient ne doit pas avoir froid, sinon il peut y avoir des bruits nés de la contraction musculaire. Les poils du thorax peuvent provoquer des crépitations, soit il faut appuyer plus fort soit il faut mouiller les poils.
Consigne : Demandez au patient de respirer en silence, amplement, avec la bouche ouverte
Technique : L’auscultation de haut en bas est comparative (D/G) et bilatérale.

Bruits surajoutés
Ronchi
Crépitants
Crépitants (Sons)
Temps : En fin d’inspiration uniquement (éclatent en bouffée).
Caractéristiques :
- Craquements fins, secs, serrés, de tonalité élevée
- Égaux entre eux, régulièrement espacés
- « Bruit des pas sur la neige »
- Non abolis par la toux (plus nets au contraire)
Physiopathologie : Altération des alvéoles (+++) et des bronchioles (+/-) et de leurs parois ; le plus souvent lors de la présence d’un épanchement dans l’alvéole
Source : http://www.e-semio.org/spip.php?page=tableautype3&id_rubrique=313#SR328
Sibilances
Murmure vésiculaire
Symétrique ou non
Aboli (atélectasie)
Diminué (encombrement)
Normal
Signe clinique
Hypercapnie (PaCO2 > 45 mmHg)
Signe d'hypercapnie
Hypersudation / tremblements / pâleur / somnolence / flapping tremor
Hypoxie (PaO2 < 60 mmHg)
Signe d'hypoxie
Cyanose / hippocratisme digital / tachycardie
Paramètres vitaux

VEMS
Saturation en oxygène
Fréquence respiratoire
Mesure de la fréquence respiratoire
Méthode : On compte le nombre de cycle respiratoire (un cycle = inspiration + expiration) par minute, sans que le malade ne s’en rende compte, afin de ne pas fausser l’estimation, pendant 30 ou 60 secondes
Norme : La fréquence respiratoire normale varie
- entre 40 à 60 cycles/min chez le nourrisson
- entre 12 à 20 cycles/min chez l’adulte
Ventilation non physiologique :
- Polypnée : Augmentation de la fréquence respiratoire, avec diminution du Volume Courant. (Ventilation rapide et superficielle) ⇒ FR>20 cycles/min
- Tachypnée : Accélération de la fréquence respiratoire, à Volume Courant conservé (Ventilation rapide et profonde) ⇒ FR>25 cycles/min
- Bradypnée : Diminution de la fréquence respiratoire (Ventilation ralentie)
Source : http://campus.cerimes.fr/semiologie/enseignement/esemio9/site/html/2_7.html
Fréquence cardiaque
Pattern ventilatoire
Symétrie du jeu costal
Asynchrone
Thoraco-abdominal
Thoracique
Abdominal
Palpatoire
Bilan palpatoire
⚠️La palpation n'est pas un bon outil diagnostic, elle est à associer à des faisceaux d’éléments en faveur.
LIVRE CONSEILLE
Trouble sensitif
Paresthésie
Paresthésie
Sensations anormales mais pas réellement douloureuses et habituellement non motivées par un stimulus extérieur (fourmillements, picotements, courants d'air, peau cartonne, chaude ou froide)
Dysesthésie
Dysesthésie
Sensations anormales provoquées par un stimulus ou le contact (plus ou moins pénibles, douloureuses)
Hyperesthésie
Hyperesthésie
Augmentation de la sensibilité
Hypoesthésie
Hypoesthésie
Diminution de la sensibilité
Anesthésie
Anesthésie
Perte de la sensibilité
Trophicité / versant circulatoire
Palpation de l’œdème
La palpation des œdèmes
Type d'œdème
Lymphœdèmes : Œdème dur, qui ne se laisse pas déprimer, induré, suintant.

Œdème veineux : Œdème mou, que se laisse déprimer, chaud, diminué à la déclive
Mixte : très courant
Evaluer l'œdème
- Signe du godet
- Test du pli cutané en comparatif (dos de la main)
- Signe de Stemmer
Pouls renseignant sur l'activité cardiaque
Température cutanée
La température cutanée est appréciée face dorsale de la main
Recherche de changements tissulaires et de points douloureux
Trigger point
Trigger point : points de tension, nœuds musculaires
- Définition : Ce sont de petites zones musculaires en contraction, hyper irritables, localisées dans des bandes musculaires en tension. Ils sont denses et sensibles à la palpation.
- Etiologie : Ils peuvent être due à une sur-utilisation musculaire (lors d'un effort, lors mouvements répétitifs, à l'usure), à un stress mécanique (traumatisme, étirement au-delà des capacités élastiques, blessures, mauvaise posture, chirurgie, problèmes articulaires) ou à un stress psychologique (émotionnel, fatigue)
- Palpation : (1) Transversale à la direction des fibres ; (2) En présence d'un plan ferme, la palpation musculaire s'effectue en pressant le muscle contre ce plan ; (3) Si le muscle peut être pris entre les doigts, la palpation s'effectue en le pinçant entre le pouce et l'index ; (4) Lorsqu'une bande musculaire sous tension est détectée par le thérapeute, celui-ci doit y repérer une zone de tension plus élevée, opposant une plus grande résistance à la pression digitale. Cette zone est perçue comme étant la plus sensible par le sujet.
Passif (points douloureux à la palpation, associés à des restrictions de mouvement, à une faiblesse et une fatigue musculaire localisées)
Actif (points douloureux à la palpation associés à une douleur référée de nature irritable)
Contracture
Contracture
- Définition : Contraction involontaire d’un ou de plusieurs muscles accompagnée de raideur résistante à l’étirement passif, durant quelques minutes (contractures transitoire) ou à un état prolongé (contractures permanentes).
- Étiologies : très nombreuses
– Rénitence musculaire (tension musculaire permanente en dehors de tout maintien postural) à la palpation
– Hypoextensibilité
– Amplitude du mouvement diminuée
– Algie à la palpation / mobilisation
http://association.gens.free.fr/NEUROLOGIA/EMC%20neurologie/AFECTIONS%20MUSCLES/$Contractures%20musculaires.pdf
https://www.itmp.fr/wp-content/uploads/2013/08/KS519P05.pdf
Mobilité tissulaire (peau et tissus sous-jacents)
Apprécier les qualités physiologiques de la peau
Mobilité
Épaisseur
Élasticité
Extensibilité
Neurologique
Tests radiculaire / neurodynamiques
Tests radiculaire / neurodynamiques
But : Test de reproductibilité de la douleur
Préalable : Test de Flexion cervicale passive (-)
Test de Léri (nerf fémoral)
PKB (Prone Knee Bend ou Lery)
Position du patient : en décubitus ventral
Kiné : contre appui sacré, genou face latérale du genou du patient
Fémoral
- Extension de hanche
- Flexion de genou
- Flexion dorsale de cheville (test racine L4)
Cutané latéral de cuisse :
- Extension de hanche
- Adduction de hanche
Obturateur :
- Extension de hanche
- Flexion de genou
- Abduction de hanche
Saphène :
- Extension de hanche
- Abduction de hanche
- Extension de genou
- Flexion dorsale de cheville
- Rotation interne de hanche (+/- )
Diagnostique différentiel : Si on enlève notre genou et que la tension diminue à hypoextensibilité du quadriceps
Compléments :
https://www.itmp.fr/comment-realiser-le-test-de-leri-ou-pkb/
Test de Lasègue (nerf sciatique)
SLR (Straight Leg Raise ou Lasègue)
Nerf sciatique
- Kiné en controlatéral du membre inférieur à tester
- Flexion de hanche (30-70°), genou en extension
Manœuvre de sensibilisation
Nerf tibial
- Flexion dorsale de cheville (+/- extension d’orteils)
- Abduction de cheville
- Pronation de cheville
Nerf fibulaire
- Flexion plantaire de cheville
- Adduction de cheville
- Supination de cheville
Nerf sural
- Flexion dorsale de cheville
- Adduction de cheville
- Supination de cheville
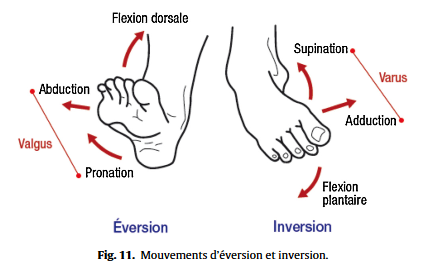
Tests des racines
- Adduction de hanche, permet de tester S1 (si douleur augmente S1 est sensibilisé)
- Rotation interne de hanche permet de tester S2-S3
Compléments :
https://www.youtube.com/watch?v=Chs5Jgls7h0
ULNT 1, 2, 3, 4 (plexus brachial)
ULNT (Upper Limb Neural Tension)
ULNT1 (plexus brachial/nerf médian)
Position du Patient : en décubitus dorsal
Prise :
- Genoux : fixe la position d’abduction rotation externe
- Main externe : prend la main du patient avec une prise révolver : pouce (face dorsale) et index bloque la tête des métacarpiens, faire attention à bien prendre tous les doigts
- Main interne : abaisser le moignon de l’épaule et mettre le poing dans la table et le fixer
Technique :
- Stade 1 : abaissement d’épaule
- Stade 2 : 90° abduction et 90° rotation externe d’épaule, 90° flexion de coude
- Stade 3 : extension des doigts et du poignet
- Stade 4 : extension du coude (en supination)
- Stade 5 : inclinaison controlatérale
ULNT2 (nerf médian)
Position du Patient : en décubitus dorsal diagonal à la table (tête dans l’axe du corps).
Prise :
- Cuisse : abaisse l’épaule
- Main interne : maintient extension de coude et la rotation externe, et supination
- Main externe : entraine les doigts et les poignets en extension
Technique : jouer sur les pivots
- Stade 1 : position de départ avec une triple prise et une abduction de 10°
- Stade 2 : abaissement d’épaule
- Stade 3 : extension de coude
- Stade 4 : supination de l’avant-bras et rotation externe d’épaule
- Stade 5 : extension du poignet et des doigts
- Stade 6 : légère abduction d’épaule (30°)
ULNT3 (nerf radial)
Position du Patient : en décubitus dorsal diagonal à la table (tête dans l’axe du corps).
Prise :
- Cuisse : abaisse l’épaule
- Main interne : crochète l’avant-bras du patient, on entraine une flexion de poignet et inclinaison ulnaire (comme une prise en berceau)
- Main externe : met le pouce du patient sur sa main et ferme les doigts et on fait de l’abduction
Technique : jouer sur les pivots
- Stade 1 : position de départ de ULNT2 avec une triple prise et une abduction de 10°
- Stade 2 : abaissement d’épaule
- Stade 3 : pronation de l’avant-bras et rotation interne d’épaule
- Stade 4 : poignet en flexion et inclinaison ulnaire (tension branche superficielle)
- Stade 5 : flexion des doigts et du pouce
- Stade 6 : abduction d’épaule
ULNT4 (nerf ulnaire)
Position du Patient : en décubitus dorsal
Prise :
- Genoux : fixe la position d’abduction rotation externe
- Main proximal : abaisser l’épaule avec un point fixé à la table. Lors de l’abduction d’épaule on enlève notre prise sur le moignon, on fait de l’inclinaison controlatérale de tête
- Main distale : prise révolver amène les doigts et poignet en extension, et induit la flexion de coude
Technique : Kiné orienté en crânial
- Stade 1 : position de départ comme ULNT1
- Stade 2 : abaissement de l’épaule on bloque très fermement le moignon de l’épaule
- Stade 3 : extension des doigts et du poignet.
- Stade 4 : flexion complète du coude
- Stade 5 : abduction d’épaule pour que la main touche l’oreille du sujet (cuisse)
- Stade 6 : inclinaison controlatérale de la tête pour majorer l’abduction d’épaule
- Stade 7 : pronation de poignet (peut désengager la mise en tension)
Slump test (méninge)
Slump test (Test de l'affaissement)
Complément :
https://www.youtube.com/watch?v=HFGfP84uwEo
Tests des réflexes ostéotendineux
Réflexes ostéotendineux
Caractéristiques :
normal / aboli / vif / polycinétique / diffus
Technique : Avec le marteau réflexe.
- Soit on soulève le marteau et on le laisse tomber (Facilement reproductible)
- Soit frappe vif, brute et ferme (Faire les 2 côtés de manière rapprochés pour taper de la même force)
Les principaux :
Réflexe bicipital : Racines C5-C6
(nerf musculo-cutanée)
Sujet en DD. Bras thérapeute dans l’espace thoraco brachial, pouce thérapeute sur tendon bicipital. On frappe avec le marteau réflexe sur notre pouce. On sent le tendon pousser.
Sujet assis : kiné fait une prise en berceau l’avant-bras, face au patient. Pouce sur le tendon (main par abord interne). Peut engendrer une flexion de coude.
Reflexe stylo-radial : Racines C6
(nerf radial)
Sujet assis, prise en berceau, main sous l’avant-bras du sujet. On frappe à la jonction 1/3inf – 2/3sup, au niveau du bord latéral de l’avant-bras. Cela crée une flexion en pronosupination intermédiaire. La frappe peut être un peu inclinée (en arrière) et pas forcément perpendiculaire
DD : idem que le biceps pour la position
Reflexe tricipital : Racines C7
Sujet assis, épaule en ABD et RI. Avant-bras ballant. On localise le tendon (très haut)
DD (pas forcément en abd/RI)
DV : la plus facile mais on le fait le moins au quotidien lors d’un bilan. Épaule a 90°, avant-bras ballant dans le vide
Réflexes quadricipital : Racines L3-L4
= rotulien (nerf fémoral)
Patient assis, kiné latéral par rapport au patient. On localise le lig patellaire
Patient en DD, genou kiné sous le genou patient qui est en légère flexion. On frappe sur le ligament patellaire. (En flexion de genou, on peut mettre l’embout // au manche)
Polytraumatisé au lit : on pose le pouce sur le bord sup de la rotule, on abaisse la rotule et écraser les parties molles du pouce. On tape sur notre ongle.
Réponse normal attendu : extension de genou
Réflexe achilléen : Racines S1-S2
(nerf tibial)
Sujet en DV, pied en dehors de la table. Mettre la main sur la base des MT et emmener en flexion dorsale. On frappe au milieu du tendon d’Achille
Sujet assis : ne pas stimuler la voûte plantaire.
Debout, genou plié sur une chaise.
Réponse normal attendu : flexion plantaire.
Tests des dermatomes
Réalisation des tests de dermatomes
But :
Le test sert à mettre en évidence une anesthésie, hypoesthésie, paresthésie.
Consigne :
Pour que ce soit reproductible (inter-examinateur) : tester avec un mouchoir. On commence par le cadran supérieur qui va bien, on lui montre ce qu’il doit sentir. Ensuite reproduire le test dans les différents dermatomes du membre inférieurs en commençant par le côté sain puis pathologique.
Poser des questions sur son ressentie :
- Est-ce que vous sentez quelque chose ?
- Où est-ce que vous sentez quelque chose ?
- Est-ce que les sensations sont les mêmes des 2 côtés ?
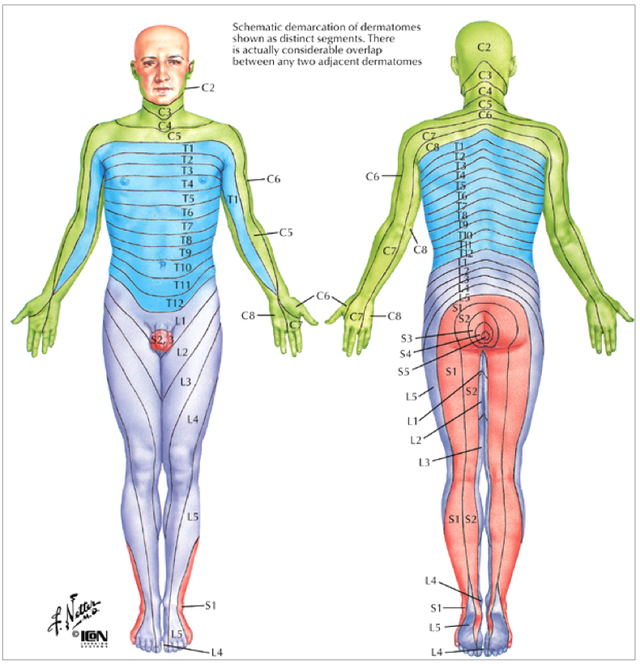
TERRITOIRES CUTANÉS
DU MEMBRE INFÉRIEUR
L2 : Bas de l'abdomen
L3 : Face externe de cuisse
L4 : Face interne du genou
L5 : Face externe tibia + médiale hallux
S1 : Face externe du pied
S2 : Face postérieur de la cuisse
S3 : Anus
DERMATOME
DU MEMBRE SUPÉRIEUR
C4 : Face supérieure de l'épaule
C5 : Face externe épaule / bras
C6 : Pulpe du pouce
C7 : Pulpe du II, III
C8 : Pulpe du V
T1 : Face interne du coude
Tests des myotomes
Réalisation des tests de myotomes
But :
Tester les racines médullaires et identifier les potentielles atteintes. Repérer une faiblesse musculaire (constante aux contractions répétées) ou une faiblesse neurologique (fatigabilité progressive au fur et à mesure des contractions avec effet entonnoir)
Consigne :
Faire les muscles clés de chaque racine par break test : en fonction de l'interrogatoire, des éléments en faveur et de l'atteinte potentiel. Tester en premier le côté sain pour en connaître la norme afin de la comparer ensuite au côté pathologique. Le muscle à tester est en position raccourcie et réalise une contractions isométriques de 5s répété 3 à 5 fois.
En cas break test + du muscle clé ou NT : réaliser un breaktest d'un muscle back up
Etre vigilant : 🚩
Étage cervical : 2 ou + 2 racines consécutives touchées
Étage lombaire : 3 ou + 3 racines consécutives touchées
Membre inférieur
TERRITOIRES MOTEURS
DU MEMBRE INFÉRIEUR
L2 : Psoas
L3 : Quadriceps
L4 : Tibial antérieur
L5 : LEO
S1 : Triceps sural
S2 : Grand fessier
Membre supérieur
MYOTOMES
DU MEMBRE SUPERIEUR
C4 : Élévateur de l'épaule
C5 : Deltoïde
C6 : Biceps brachial
C7 : Triceps
C8 : LEP
T1 : Abducteur du V
Évaluation des structures neurologiques périphériques
Tests nerveux des interfaces
Atteintes nerveuses
Membre supérieur :
Membre inférieur :
Type d'atteinte : radiculaire / plexique / tronculaire
Membre inférieur (L1-S3)
Membre supérieur (C4-T1)
Signes neurologiques
Évaluation de la dysmétrie (=trouble de l'exécution des mouvements dans le temps et l'espace)
Coordination du membre inférieur : test talon - genou
Coordination du membre supérieur : tests index - pointe du nez ou index - lobe de l'oreille
Évaluation de l'ataxie (=perturbation de l’équilibre et de la coordination motrice)
Fourmillement, irradiation, pied brûlant, coups de couteau, douleur d'écrasement, décharge l'électrique, crampe mollet
Sensibilité
Profond proprioceptive
Pallesthésie (sensibilité vibratoire) : avec un diapason
Baresthésie (sensibilité à la pression)
Arthrokinésie
Kinesthésique (sensibilité corporelle au mouvement)
Statesthésique (sensibilité posturale ou positionnelle)
Superficielle tactile
Thermoalgique (thermique et algésique) : pique-touche (aiguille), chaud-froid (tube d'eau 5-45°C)
Protopathique (tact grossier)
Epicritique (discriminative, tact fin) : au coton
Musculaire
Lésion musculaire
Lésion musculaire
4 stades :
- Courbature,
- Élongation,
- Déchirure,
- Rupture
Test de Thompson (tendon d'Achille)
Motricité involontaire
Evaluer la présence de syncinésie
Tonus musculaire
Hypotonie musculaire
Tonus physiologique
Hypertonus, Spasticité
Spasticité :
Exagération du réflexe myotatique, la spasticité consiste en un étirement rapide d'un muscle qui entraîne trop facilement sa contraction réflexe qui dure un certain temps peut provoquer dans certain cas une réaction en clonus. Elle est vitesse dépendante.
Echelle Penn
Echelle Tardieu
Echelle d'Ashworth modifiée
Évaluation de l'hypoextensibilité
Motricité volontaire
Echelle de Held et Pierrot Deseilligny (évaluation de la commande volontaire de l'hémiplégique)
Évaluation instrumentale par dynamomètre
Breaktest + sur la fonction / sur le muscle
Faiblesse neurologique
Faiblesse neurologique
Faiblesse et fatigabilité progressive au fur et mesure des contractions
Faiblesse musculaire
Faiblesse musculaire
Faiblesse constante aux contractions répétées
Évaluation de la force musculaire par l’échelle de testing musculaire
LIVRES CONSEILLES
Articulaire
Analyse structurelle
Évaluation de l'entorse grade 1 (anodin), 2 (modéré), 3 (grave)
Appréciation qualitative
Bilan qualitatif
Sensation de fin de course : lien
Course du mouvement / débattement articulaire
Examen du tissu cutané et sous-cutané en regard de l'articulation
Palpation de l'interligne Sacro-iliaque
Test du Choc rotulien
Compléments : https://www.youtube.com/watch?v=ACp5oRxWPqs
Articulation chaude, gonflée
Signe de tuméfaction articulaire, bursite
Sensation de fin de course (butée)
Test de surpression : En fin de course articulaire, s'il n'y a pas de douleur, le praticien applique une force/un mouvement passif à l'articulation pour tester la sensation de fin de mouvement. Ces tests sont classiques pour apprécier la gamme du mouvement et sa complète liberté de mouvement sans douleur. S'il n'y a pas de douleur avec la surpression, le thérapeute peut en déduire que ce secteur articulaire est complètement libre
Arrêt mou
Butée musculaire (élastique)
Butée capsulaire (élastique-résistée)
Butée osseuse (dure)
Appréciation quantitative
Bilan quantitatif
Les amplitudes articulaires peuvent être mesurées à l'aide d'un goniomètre ou d'un inclinomètre. Elle sont à comparer avec le côté sain.
Norme amplitude articulaire : lien
Source : Kapandji, Physiologie articulaire, 6ème éditions
Amplitude disponible en corrélation avec le versant fonctionnel
Inclinomètre
L’inclinomètre


Définition : Outil permettant de mesurer les déplacements angulaire. Instrument de mesure des amplitudes articulaires, l'inclinomètre fonctionne sur le principe de gravité, ainsi l’aiguille lestée reste toujours la position verticale et indique la valeur de l’angle formé par la verticale et le socle. De ce fait, l’inclinomètre ne peut fonctionner dans un plan horizontal.
Avantages :
- Plus précis et plus fiable que le goniomètre
- Référence verticale et cadre rotatif, permettant avant de débuter chaque mesure de définir le 0 de départ
- Obtenir par lecture directe l’amplitude du mouvement réalisé.
- Permet de vérifier que l’articulation mesurée soit bien dans la position de référence avant de débuter le mouvement
- Son design donne la possibilité au thérapeute de le tenir à une main augmentant la précision des mesures.
- Pas besoin de le placer sur le centre articulaire.
- Il offre une très bonne maniabilité.
Source :
http://memoires.kine-nancy.eu/2154brenel.pdf
;
GERHARDT J.J., RODINELLI R.D. - Goniometric techniques for range of motion assessment. Physical Medicine and Rehabilitation Clinics of North America 2001 ;
GOUILLY P. – Inclinométrie du membre supérieur. Kinésithérapie, les cahiers, 2004
Goniomètre
Goniomètre

But :
Évaluation de l'amplitude articulaire active / passive ; globale / analytique. La goniométrie sert donc à quantifier une angulation articulaire (en degrés)
Principes :
- Comparatif : au côté sain ou avec des valeurs physiologiques
- Référencé : mesures effectuées et côtés à partir d’une position de référence (zéro anatomique)
- Ordonné
- Non douloureux
- Reproductible
2 systèmes de cotation :
- Méthode classique selon Merle d’Aubigné : 90/20
- Méthode anglo-saxonne passage par le 0 : 90 0 20
Interprétation : Marge d'erreur de 5°
DCMI à l'épaule : 30° d'amplitude
Cutané trophique vasculaire
Atrophie musculaire
Atrophie musculaire
Localisation musculaire, mesure périmétrique en comparatif au côté sain (faire attention l’œdème)
Vasculaire
Varicosités
Varicosités
Définition : Petites veines qui éclatent. Elles sont situées près la surface de la peau et sont de couleur rouge, bleue ou violette.

Varices
Varices
Définition : Dilatation des parois des veines superficielles, les valvules ne sont plus efficaces.
Contre indication : pas de massage sur des varices

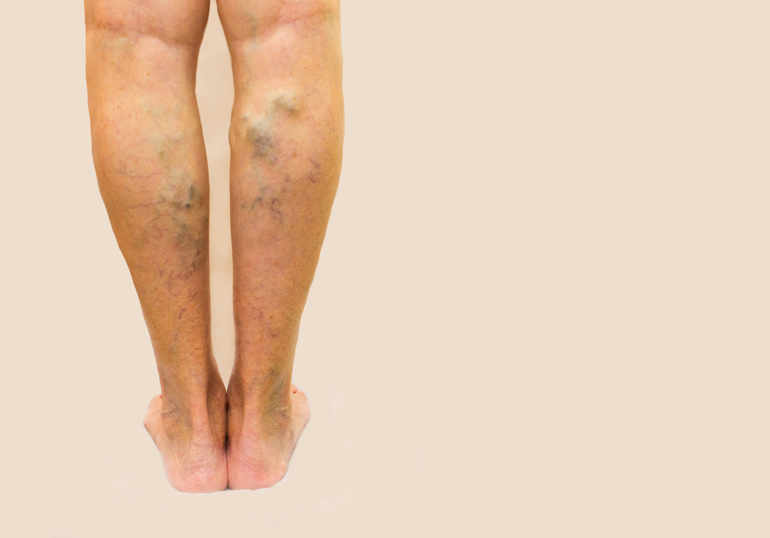

Signe de Homans
Phanère
Phanère
Alopécie, ongles cassants, hippocratisme digitale, altération locale de la pilosité
Cicatrice
Étendue (mesure centimétrique)
Acquise ou non ?
Sous pansement ?
Adhérente ou non ?
Présence de croûte ?
Signe d'infection ?
Couleur ?
Echelle de Vancouver
Localisation
Cutané
Aspect
Escarre (grille de Waterlow)
Escarre
Compléments :
https://www.escarre.fr/prevention/evaluation-des-risques/waterlow.php
Peau cartonnée, en écaille
Volume
Œdème : épanchement dans un compartiment liquidien, évaluer par des mesures périmétriques en comparatif au côté sain (faire attention l'amyotrophie)
Fin / épais
Coloration
tâche bleute au jaune : hématome, ecchymose
trajets bleutés : veines apparentes, varice, varicosité
noire : nécrose tissulaire
violacée, cyanosée : mauvais retour veineux
rouge : état inflammatoire, hypervascularisation
pâle, blanche, marbrée : mauvais apport circulatoire
Algique
Facteur apaisant
Mouvements, postures améliorant les symptômes douloureux
Facteur agravant
Eléments déclenchant la douleur
Provoqué par le mouvements / la postures
Spontannée, au repos
Arc douloureux
Amplitude articulaire présentant des symptômes douloureux

Courbe de la douleur
Balayer une journée de 24h de la douleur :
- AM
- PM
- AVQ
- Nocturne
- Diurne
- Fin de journée
Symptomatologie
Engourdissement, brûlure, fourmillement, picotement
Body-chart
Déterminer la ou les régions symptomatiques avec D1 (région qui gène le plus), D2, D3 (code couleur)
Inspection
Bilan morphodynamique
Bilan de marche
Bilan de marche
- Qualité de la marche
- Par phase
Bilan cinétique du rachis
Démonstration / analyse des mouvements symptomatiques
Bilan morphostatique
Bilan morphostatique
⚠️ Les spécificité posturales / asymétries (très fréquentes) à considérer uniquement si des modification de symptômes associé à leur correction
Déformation thoracique (méplat, forme thorax)
Déformations Rachidiennes
Scoliose idiopathique
Test d'Adam
Mesure de longueur de segment de membre
Évaluation posturale
Déformation antalgique (fracture par exemple)
Attitude spontanée / antalgique / atypique / vicieuse
3.1 Bilan fonctionnel
Quadrant inférieur
Cheville
Bilan fonctionnel de la cheville
- Marcher
- Marcher avec le talon (L5)
- Marcher avec la pointe de pied (S1)
- Escalier
- Squat
- Accroupissement
- Saut pieds joints
- Sauts unipodaux
Genou
Bilan fonctionnel du genou
- Transfert
- Marche
- Escalier
- Squat
- Accroupissement
Hanche
Bilan fonctionnel de la hanche
- Transfert
- Marche
- Escalier
- Lever de genou (L2)
- Extension de genou (L3)
- Squat (L3)
- Pas postérieur (S2)
- Fente avant, arrière, latérale
- Accroupissement
Quadrant supérieur
Main
Bilan fonctionnel de la main et des doigts
- Préhension
- Serrer le poing
- Saisir
- Ecrire
- Coordination des doigts
- Course d'opposition du pouce de Kapandji :

Poignet
Bilan fonctionnel du poignet
- Serrer le poing
- Pronation / supination
Coude
Bilan fonctionnel du coude
- Main bouche
- Coiffage
- Cravate
- Hygiène
- Porte
- Lacets
- Poche homolatérale /controlatérale
Épaule
Bilan fonctionnel d'épaule
FLEXION
- Main-bouche
- Main-tête
- Main-nuque
- Élévation antérieure maximale en bilatérale
ABDUCTION
- Élévation latérale maximale
ROTATION LATERALE
- Mouvement de l'avant bras vers l'extérieur coude au corps en bilatérale
ROTATION MEDIALE
- Main-dos (pouce vers le haut en remontant la colonne) en bilatérale
MOUVEMENTS COMPLEMENTAIRES
- Main-genou
- Main-cheville
- Chaussage
2. Déterminer les objectifs de la rencontre
Identifier :
✔️ Restrictions de participation
✔️ Facteurs contextuels obstacles / facilitants
✔️ Projet / attentes du patient
A l'issue de la première séance le patient peut répondre :
✔️Quel est mon problème principal ?
✔️Que dois-je faire ?
✔️Pourquoi est-ce important que je fasse ceci ?
2.2 Identifier les flags du patient
White flag
DRAPEAU BLANC
En référence à tout ce que le corps médical/paramédical peut induire, effet blouse blanche
Green flag
DRAPEAU VERT
Met en avant ce que le patient est capable de faire, les points positifs sur lesquelles s'appuyer. Caractéristiques d’un patient avec un bon pronostic et une guérison rapide
Sources : EMEK ; Lærum E, Brox J, Werner E. Vond rygg - fortsatt en klinisk utfordring. Tidsskr Den Nor Legeforening. 2010
Orange flag
DRAPEAU ORANGE
Alertent sur la présence d’une possible maladie psychiatrique ou de détresse excessivement élevée
- Trouble de la personnalité
- Abus ou dépendance à l’alcool/la drogue
Sources : EMEK ; The Flag System. Physiopedia. Disponible sur:
https://www.physio-pedia.com/The_Flag_System
Pink flag
DRAPEAU ROSE
Non croyance, préjugés, facteurs négatifs d'une bonne prise en charge
- Faible peur, faible inquiétude face à la douleur
- La conviction que continuer à travailler et à faire des activités normales aide à la récupération
- On s'attend à ce que le fait d'être actif finisse par accélérer le rétablissement, même si des exacerbations peuvent survenir
- Croyant que vous allez vous améliorer et que vous reviendrez à toutes les activités précédentes.
- La croyance que la douleur est tout à fait gérable et contrôlable.
- Désir d'être impliqué dans son propre rétablissement et de ne pas dépendre de la gestion médicale - que sa propre biologie fera bien mieux le travail à la fin et qu'il n'y a pas de solution magique.
- La croyance que la douleur ne signifie pas le mal.
Sources : Gifford L S 2005 Editorial: Now for Pink Flags! PPA News 22: 3-4 ;
https://www.physio-pedia.com/Pink_Flags_and_Tendons#cite_note-:2-3
Black flag
DRAPEAU NOIR
Politique de l'entreprise, durée de l'arrêt maladie, incitation financière
- Politique de l’employeur empêchant la réintégration progressive ou le changement de poste
- Critères du système de compensation
- Manque de contact avec le milieu de travail
Source : https://www.has-sante.fr/upload/docs/application/pdf/2019-04/fm_lombalgie_v2_2.pdf
Blue flag
DRAPEAU BLEU
Représentation, manque de soutien social, pression, insatisfaction, stress lié au travail
- Charge physique élevée de travail
- Forte demande au travail et faible contrôle sur le travail
- Manque de capacité à modifier son travail
- Pression temporelle ressentie
- Absence de satisfaction au travail
- Faible espoir de reprise du travail.
Source :
https://www.has-sante.fr/upload/docs/application/pdf/2019-04/fm_lombalgie_v2_2.pdf
Yellow flag
DRAPEAU JAUNE
Croyances, facteurs psychologiques, stress, anxiété, troubles dépressifs, fatigue de l'environnement social
- Indicateurs d’un risque accru de passage à la chronicité et/ou d’incapacité prolongée
- Problèmes émotionnels tels que la dépression, l’anxiété, le stress, une tendance à une humeur dépressive et le retrait des activités sociales
- Attitudes et représentations inappropriées, comme l’idée que la douleur représenterait un danger ou qu’elle pourrait entraîner un handicap grave, un comportement passif avec attentes de solutions placées dans des traitements plutôt que dans une implication personnelle active
- Comportements douloureux inappropriés, en particulier d’évitement ou de réduction de l’activité, liés à la peur
- Problèmes liés au travail (insatisfaction professionnelle ou environnement de travail jugé hostile) ou problèmes liés à l’indemnisation (rente, pension d’invalidité)
Source :
https://www.has-sante.fr/upload/docs/application/pdf/2019-04/fm_lombalgie_v2_2.pdf
Red flag
DRAPEAU ROUGE
Evaluer l'urgence de la prise en charge en éliminant les pathologies graves
Définition : signe et symptôme qui pourrait faire évoquer la présence d'une pathologie d’exclusion

Signes neurologiques centraux
→ Pour exclure une atteint de moelle, neurocentral
→ Réflexes de libération : signes de Bablinski, Hoffmann
Test de Hoffman
Hoffman
Consigne :
Faire une « pichenette » sur le 3 ème doigt
Interprétation du test :
→ NÉGATIF : rien
→ POSITIF : opposition du pouce et index
Sa positivité peut annoncer potentiellement la présence d'un signe de Babinski + Clonus
Test de clonus
Clonus
Consigne :
Mouvement inépuisable. Patient en DD Contre-prise à la cheville, prise à l’avant pied en-dessous, faire une flexion rapide dorsale de la cheville
Interprétation du test :
→ NÉGATIF : rien OU 1 contraction
→ POSITIF : Succession de contractions inépuisables
Test Oppenheim
Oppenheim
Consigne :
Stimulation douloureuse de la crête tibiale à l'aide de la pointe d'un marteau réflexe
Interprétation du test :
→ NÉGATIF : triple flexion OU pas de réaction
→ POSITIF : signe de Babinski
Test Cutané plantaire
Cutané-plantaire
Consigne :
Stimulation douloureuse de la voûte plantaire, du talon à l’halux à l'aide de la pointe d'un marteau réflexe
Interprétation du test :
→ NÉGATIF : triple flexion OU flexion des orteils OU rien.
→ POSITIF : signe de Babinski (= élévation lente de l’hallux)
Règles de prédiction clinique
Signes de phlébite (vasculaire)
Phlébite
DÉFINITION : Veine thrombosée (obstruée par un caillot) et inflammée avec risque accru d’embolie pulmonaire.
SIGNES CLINIQUE :
- Chaleur au mollet
- Douleur à la palpation des mollets
- Algie à la dorsiflexion genou tendu
- Perte de ballant
PATIENT A RISQUE : Alitement prolongé : absence de pompe musculaire et semelle veineuse => stase veineuse
INDICATION :
- Bas de compression ou collants spécifiques indispensable dès le diagnostic de phlébite en l'absence de contre-indications médicales (en particulier en cas d'AOMI). Elle permet d'estomper rapidement les symptômes et de limiter les risques de complications de la phlébite. Elle doit être portée pendant au moins 3 mois.
CONTRE INDICATION :
- Pas de levé
- Pas de massage
Score de prédiction de TVP (WELLS) : lien
Percussion vertébrale (rachis)
Percussion vertébrale
But : dans le cadre de fracture tassement vertébrale (dans les 48h du traumatisme)
Matériel : marteau réflexe
Critère d'Ottawa (genou)
Critère d'Ottawa Genou
But : Critère d'exclusion d'une fracture de l'épicondyle distale du fémur et du plateau tibial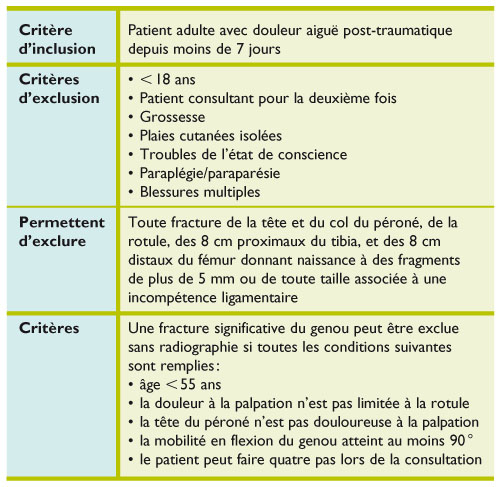

Critère d'Ottawa (cheville)
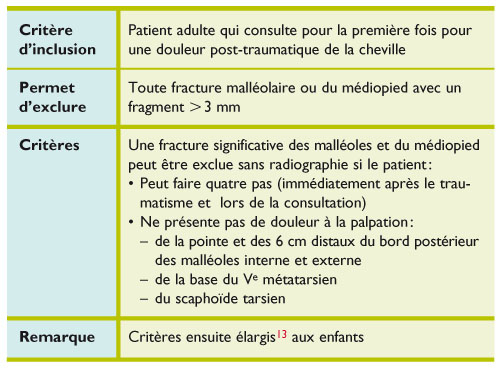
Critère d'Ottawa Cheville
But : Critère d'exclusion d'une fracture des malléoles, des os du tarse

Canadian C-spine Rule (cervicale)
Canadian C-Spine Rule
But : Règle en cas de suspicion de fracture cervicale
Signes cliniques spécifiques
Non exhaustif
Respiratoire
Lombalgie
Lombalgie
- Douleur de type non mécanique : douleur d’aggravation progressive, présente au repos et en particulier durant la nuit
- Dure depuis + de 3 semaines
- Symptôme neurologique étendu (déficit dans le contrôle des sphincters vésicaux ou anaux, atteinte motrice au niveau des jambes, syndrome de la queue-de-cheval)
- Paresthésie au niveau du pubis (ou périnée)
- Traumatisme important (tel qu’une chute de hauteur)
- Usage de drogue intraveineuse, ou usage prolongé de corticoïdes (par exemple thérapie de l’asthme)
- Déformation structurale importante de la colonne
- Douleur thoracique (rachialgies dorsales)
Signes cliniques généraux
Un des signes cliniques généraux peuvent induire la réorientation du patient
Fièvre
Perte de poids inexpliquée
Altération de l'état général
2.1 Anamnèse
Projets du patient / attentes
Dans l'optique d'une pratique basée sur l'EBP, il est important de relever les attentes et aspirations du patient : Retour à domicile, SSR, niveau d'autonomie, conséquences socio-professionnelles, dans le traitement
Scores de qualité de vie
Dallas
Dash (membre supérieur)
DASH
But : Le DASH est un questionnaire d'auto-évaluation subjective de la capacité fonctionnelle globale des membres supérieurs. Il est conseillé par la HAS.
Utilisation : 10 min de passation
Différence minimale cliniquement importante :
DMCI : 10,83 points d'échelle
Quick DASH
http://dash.iwh.on.ca/sites/dash/public/translations/QuickDASH_French_Parisian.pdf
Utilisation : 5min de passation
Différence minimale cliniquement importante :
DMCI : 15,91 points d'échelle
Oswestry (lombalgie)
Oswestry Disability Index (ODI)
But : Questionnaire d'évaluation de la capacité fonctionnelle
Utilisation :
- Score de 0 (fonction normale) à 5 (fonction très diminuée) pour chaque item
- Étendue du score 0-50
- Peut être exprimé en % : (score total/5xnb de questions répondues) x100
Interprétation : Le score ODI (%) donne les renseignements suivants : 0-20% incapacité minimale, 20-40% modérée, 40-60% sévère, 60-80% extrême, >80% cloué au lit ou amplification des symptômes
Différence minimale cliniquement importante :
DMCI : 11 points d'échelle
Indice de Womac (arthrose)
WOMAC
Index de sévérité symptomatique de l'arthrose des membres inférieurs
But : Indice fonctionnelle validée dans l'évaluation de l'arthrose des membres inférieurs (coxarthrose et/ou gonarthrose)
Utilisation : Pour chaque item (3 en tout), le patient doit répondre à chaque question suivant une cotation allant de 0 à 4. Le score total est calculé en additionnant les résultats de chaque question.
Interprétation : Plus le score est important et plus la coxarthrose et/ou gonarthrose a (ont) une répercussion fonctionnelle.
Remarque : Il existe 2 systèmes de cotation des réponses aux questions : soit l'échelle de Lickert avec 5 réponses possibles (nulle = 0 ; minime = 1 ; modérée = 2 ; sévère = 3 ; extrême = 4), soit une échelle visuelle analogique de 100 mm. Il est possible de calculer les scores dans chaque domaine ou pour l'ensemble du WOMAC
Différence minimale cliniquement importante :
DMCI : 6,7 % en amélioration et 12,9 % en aggravation
Eifel (lombalgie aigue)
Échelle d’Incapacité Fonctionnelle pour l’Évaluation des Lombalgies (EIFEL) de Roland-Morris
Échelle d’auto-évaluation multidimensionnelle et rapide (<5 min) (incapacité essentiellement, mais aussi handicap et qualité de vie)
But : Évaluation du retentissement fonctionnel de la lombalgie dans les activités de la vie quotidienne.
Utilisation : Pour chaque question (24 en tout) le patient doit cocher la case si la phrase correspond à sa situation actuelle. Si la douleur lombaire le cloue au lit, il doit cocher la première case (avant les 24 items) et arrêter le questionnaire. Le score total, sur 24, est calculé en additionnant le nombre de case cochée.
Interprétation : Connaître les répercutions de la douleur lombaire sur la capacité à effectuer. Incapacité maximale si 24 points. Étendue du score 0 (le mieux) et 24 (le pire)
Différence minimale cliniquement importante :
DMCI : 5 points d'échelle
Index de Barthel (AVQ)
Index de Barthel
But : Évaluation de la capacité d’un patient atteint de troubles neuromusculaires ou musculo-squelettiques à réaliser ses soins de base.
Utilisation : Cet indice composé de 10 items incluant notamment l’alimentation, les transferts, la réalisation des soins d’hygiène, les soin d'apparence, la marche, l’utilisation des toilettes, la continence intestinale et vésicale. ), chacun étant coté de 0, 5, 10 ou 15. L’attribution du score pour les différents items se réalise selon un système décroissant de points basés sur le degré de dépendance du patient.
Interprétation : Le score final correspond à la somme des nombres obtenus par chaque item. Le chiffre 100 équivaut à un score d’indépendance complète. Coter 0 si l’activité est impossible.
Métrologie : Cet index est fiable, sensible et reproductible, ce qui en fait un outil de référence.
Compléments :
https://www.cofemer.fr/cofemer/ckeditorImage/Files/Barthel2.pdf
Tinetti (équilibre)
Tinetti
But : Test validé d'analyse de l'équilibre dans diverses situations de la vie quotidienne. Ce score de Tinetti est un moyen simple, reproductible, d’évaluer le risque de chute chez le sujet âgé.
Utilisation : Ne nécessite pas d'expérience particulière de l'examinateur ni de matériel spécifique. La durée de passation est
d’environ 5 minutes.
Interprétation : Le score total du test de Tinetti donne les renseignement suivant :
- < 20 points : risque de chute très élevé
- 20-23 points : risque de chute élevé
- 24-27 points : risque de chute peu élevé, chercher une cause comme une inégalité de longueur des membres
- 28 points : normal
Selon Tinetti, l'existence de troubles de l'équilibre augmente de 50 % le risque de chue et multiplie par 4 le risque de blessures.
Métrologie : sensibilité et fiabilité satisfaisantes.
MIF (autonomie)
Mesure de l’indépendance fonctionnelle
But : Évaluation de l’incapacité.
Utilisation : Pour chaque items (de 1 à 18), le thérapeute choisit le niveau d’incapacité du patient de 1 (assistance totale) à 7 (indépendance totale, voir correspondance des chiffres sur la fiche). Le score total se calcule en additionnant les chiffres des niveaux d’incapacité de chaque items.
Interprétation : Plus le score est faible plus l’incapacité est importante.
Échelles algo-fonctionnelles
Indice de Lequesne (hanche)
Indice algo-fonctionnel de Lequesne pour la hanche
Indication : Coxarthrose
But : Questionnaire visant à évaluer, les capacités fonctionnelles et la gêne ressentie par les patients souffrant d’arthrose de la hanche. Cet indice permet de suivre l’évolution des symptômes ressentis par le patient.
Indice de Lequesne (genou)
Indice algo-fonctionnel de Lequesne pour le genou
Indication : Gonarthrose, gonalgie
But : Questionnaire visant à évaluer les capacités fonctionnelles et la gêne ressentie par les patients souffrant d'arthrose du genou.
Interprétation :
Indice:
- 0-4 : Handicap modeste ou pas de handicap.
- 5-7 : Handicap moyen.
- 8-10 : Handicap important.
- 11-13 : Handicap très important.
- ≥ 14 : Handicap extrême, insupportable.
Un indice ≥10 peut être une indication à une prothèse.
Score de Constant (épaule)
Score fonctionnel de l'épaule de Constant
Indication : Prothèse de l'épaule, réparation de la coiffe, capsulite, fracture de l'humérus
But : Évaluation fonctionnelle de l’épaule.
Utilisation : Pour chaque item, le thérapeute doit remplir la grille : Douleur (15pts), AVQ (20pts), Mobilité (40pts), Force (25pts). Le score total est calculé en additionnant le score de chaque item.
Temps de passation : 10-15 min
Interprétation : Plus le score est important et plus l’épaule est fonctionnelle. Echelle composite sensible au changement. Il y a une norme établie en fonction de l’âge et du sexe.
Source :
- HAS, Critères de suivi en rééducation et d’orientation en ambulatoire ou en soins de suite ou de réadaptation après chirurgie des ruptures de coiffe et arthroplasties de l'épaule, Janvier 2008.
-Constant CR, Murley AHG. A clinical method of functional assessment of the shoulder. Clin Orthop Relat Res 1987;(214)
Échelles de mesure fonctionnels / situationnels
Trouver une échelle d'évaluation clinique adaptée :
LEFS (membre inférieur)
Lower Extremity Functional Scale (LEFS)
But : Questionnaire contenant 20 questions sur les capacité à effectuer les tâches quotidiennes. Il est utilisé par les cliniciens comme mesure de la capacité initiale des patients afin fixer des objectifs fonctionnels. Il évalue la déficience fonctionnelle des membres inférieurs. Il permet de suivre le patient dans le temps et d'évaluer l'efficacité du traitement mise en place.
Utilisation : Les colonnes de l'échelle sont additionnées pour obtenir un score total. La note maximale est de 80.
Interprétation : Plus le score est faible, plus le handicap est important. On peut calculer le % de la fonction maximale = (score LEFS) / 80 * 100
Différence minimale cliniquement importante :
DMCI : 9 points d'échelle
Changement minium détectable :
CMD : 9 points d'échelle
Métrologie : L'erreur potentielle à un moment donné est de +/- 5,3 points d'échelle. L'échelle a été jugée fiable avec une sensibilité au changement supérieure à celle du SF-36.
PSFS (fonctionnel)
Échelle fonctionnelle spécifique au patient (PSFS)
But : Mesure conçue pour quantifier la limitation d'activité et le résultat fonctionnel chez les patients présentant des troubles musculo-squelettiques
Utilisation : Il se compose de 5 champs d'activité permettant de saisir des exemples d'activités quotidiennes que le sujet a du mal à effectuer sur une échelle de 0 à 10.
Interprétation : Elle a été conçue pour fournir aux cliniciens une mesure de résultats valide, fiable, réactive et efficace, facile à utiliser et applicable à un grand nombre de présentations cliniques. Sensible aux changements cliniquement pertinents au fil du temps.
Déterminer le SIN de la douleur
SIN de la douleur
=mécanisme de la douleur
Degré de SIN :
- Légère
- Légère à modérée
- Modérée
- Modérée à sévère
- Sévère
Nature
Nature
Typologie classé par %
Valeurs argumentées
Mécanisme d'activation
Patron de la douleur
Sensibilisation centrale
Sensibilisation centrale (SC)
Patron douloureux imprévisible, spontanée, non-mécanique, disproportionne, persistante, généralisée
📚 Définition
Rester critique sur les définitions, car très récente et multi auteur, soumise à des modifications et des études doivent être menées afin d'éclaircir les mécanismes
2008 IASP : Réactivité accrue des neurones nociceptifs (neurones somatosensoriel capable d'encoder des stimuli nocifs) du SNC à leur apport afférent normal ou inférieur au seuil.
2010 Smart et al : Amplification du signal neurologique au niveau du SNC générant une hypersensibilisation
2011 Woolf : Une amplification de la signalisation neurale dans le SNC qui provoque une hypersensibilité à la douleur
2014 Woolf : Fait référence à des seuils de douleur réduits à des stimuli non nocifs et à une douleur accrue évoquée par des stimuli nocifs dans les tissus non touchés par la sensibilisation périphérique => inclusion caractéristiques psychosociales + stimuli non nocifs
💡 Idées clés
- SC peut se diffuser (homo/controlatéral)
- SC est un processus physiologique : continuum, peut devenir pathologique
- SC n'est pas la douleur : augmentation des perceptions
- Un stimulus nocif n'est pas nécessaire pour produire de la douleur
- Notion de réversibilité : plasticité
📌 Caractéristique
- Hyperalgésie secondaire ou tertiaire : réaction plus intense et à distance du lieu de lésion
- Allodynie : douleur déclenché par une stimulation normalement non douloureux
- Wind-up : amplification de la sensation de douleur suite à des stimulus répétés (sommation tenporelle)
- Sensibilité thermique : sensibilité au chaud / froid
- Modulation conditionnée de la douleur (CPM) : mise à défaut du système inhibiteur à la douleur
🔎 Signes cliniques
- Anamnèse
- Intensité de douleur
- Facteurs psychologique
- Douleur diffuse
Source : Webinaire SoPhya sur la sensibilisation centrale
Ressources : Gestion de la douleur en Thérapie Manuelle
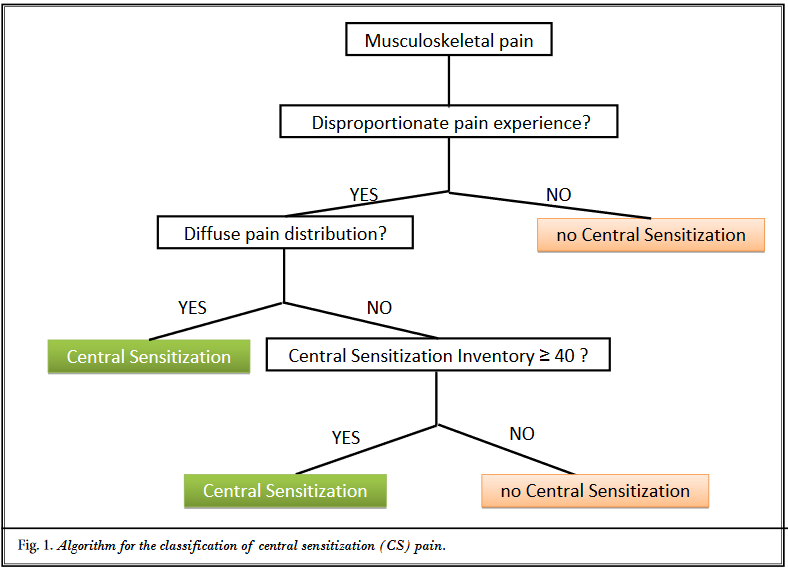
Algorithme de Nijs
Algorithme de Nijs (Nijs et al., 2014)
Quantitative Sensory testing QST
Quantitative Sensory testing QST
But : Protocole de test qui permet d'évaluer des critères de sensibilités à la douleur comparativement au côté sain
Utilisation : Passation 10-30 min
Sensibilité thermique : sonde froide , sonde chaude
Hyperalgésie : filament de von Frey, aiguille appliqué sur la peau
Allodynie : brosse, coton tige, coton, pinceau
Wind-up : aiguille
Algomètre de pression
Interprétation : Valeur pronostique et non de suivi, présente un intérêt, outils abordables pour l'évaluation de la SC
Inventaire de Sensibilisation Centrale CIS
Inventaire de Sensibilisation Centrale
But : Outil d'évaluation, de dialogue et de suivi qui permet d'identifier et quantifier les symptômes associés aux syndromes de sensibilité centrale. C'est un outil de screening/triage inscrit dans un cadre biopsychosociale
Utilisation : 25 questions
- Evalue les symptômes/signes somatique et émotionnel en précisant la fréquence.
- Score de 0 à 100
- 4 Composantes : physique / mâchoire / maux de tête / urologie / souffrance émotionnelle
Interprétation :
Bonnes propriétés psychométriques
Score seuil de 40
Limite : Peu de preuve scientifique, n'explique pas toute les pathologies auxquelles il réfère, pas de valeur diagnostique, peu de corrélation avec le QST, ne mesure pas la sensibilisation centrale
Neuropathique périphérique
Douleur neuropathique périphérique
Douleur brûlure, lançante, irradiante, associé à des symptômes neurologiques, plutôt spontanée, répondant aux antidépresseurs
Questionnaire DN4 (douleurs neuropathiques)
Questionnaire DN4
But : Lorsque le praticien suspect une douleur neuropathique, le questionnaire DN4 est utile comme outil de diagnostic.
Utilisation : Ce questionnaire se répartit en 4 question représentant 10 items à cocher : le praticien interroge lui-même le patient et remplit le questionnaire ; à chaque item, il doit apporter une réponse « oui » ou « non » ; à la fin du questionnaire, le praticien comptabilise les réponses, 1 pour chaque « oui » et 0 pour chaque « non » ; la somme obtenue donne le Score du patient, noté sur 10.
Interprétation : Si le score du patient ≥ 4/10, le test est positif, il y a présence d'une douleur neuropathologique
Métrologie :
- Sensibilité : 83%
- Spécificité : 90%

Inflammatoire
Douleur inflammatoire
Raideur matinal, aiguë, rougeur, chaleur, diffuse, répondant aux AINS, à tendance nocturne (2h-5h)
Mécanique
Douleur mécanique
Douleur localisée ou référée, intermittente ou non , reliée au mouvement
Irritabilité
Irritabilité
Degré d'irritabilité :
- Légère
- Légère à modérée
- Modérée
- Modérée à sévère
- Sévère
Douleur fonctionne comme l'humeur :
Elle est d'autant plus irritable :
- Facilement provoquée
- Petit stimulus qui la provoque
- Difficilement calmée
Temps d'atténuation
Atténuation de la douleur
- Durée de retour à la normale
- Mécanisme d'atténuation : repos? marche? etc…
Temps d'apparition
Apparition de la douleur
- Durée d’apparition de la douleur
- Mécanisme d'apparition
Importance du stimulus
Importance du stimulus
Définition : Vigueur de l'activité qui déclenche la douleur
Intérêt : Quantifier le stimulus qui fait varier la douleur
Exemples : AVQ, Lever d'une chaise, Marche sur terrain plat, Descente / monter d'escalier, Au travail, CAP
Sévérité
Sévérité
Situation avec échelle adaptée
Intensité / fréquence
Degré de sévérité :
- Légère
- Modérée
- Sévère
Constante / intermittente
Intensité, importance des douleurs
Échelles d'évaluations de la douleur
Questionnaire douleur Saint-Antoine
EVS
Échelle Verbale Simple
Quel est le niveau de votre douleur au moment présent ?
Utilisation : 5 items descriptifs et ordonnés Score de 0 à 4 Le patient choisit un qualificatif correspondant à l’intensité de sa douleur Simple, reproductible, sensible aux variations d’intensité douloureuse, facile à comprendre. Peut être utilisée chez les enfants à partir de 4 ans en utilisant des mots simples (“un peu, moyen, beaucoup, très fort)…”) Cette échelle peut également être utilisée chez les personnes âgées avec régression cognitive.
Limites :
Mesure seulement l’intensité de la douleur, sans tenir compte des autres composantes
Moins sensible que EVA ou EN car seulement 5 choix possibles
EVA
Échelle Visuelle Analogique
EN
Echelle Numérique
Pouvez vous donner une note de 0 à 10 pour situer le niveau de votre douleur ?
Différence minimale cliniquement importante : (Particularité des cervicalgies 1,3)
DMCI : 2 points d'échelle
Informations médicales
Pathologies associées
Traitements
Est-ce que vous prenez un traitement ?
Antécédents
Familiaux
Kinésithérapiques
Chirurgicaux
Médicaux
Histoire de la maladie
Frise chronologique date
Evolution lente / rapide ; aggravation / amélioration
Aigu / chronique
J0 date d'entrée, hospitalisation
Mode de survenue
Présentation du patient
Facteurs contextuels
Facteurs environnementaux
Aides sociales
Animaux domestiques
Dépendances (addictions)
Tabagisme (PA, passif)
Entourage sociale / familial
Domicile, lieu de vie
Habitation, lieu de vie
- Type d'habitation
- Moyen d'accès (escalier, ascenseur)
- Nombre de marche
- Douche / Baignoire
- Rampe
Facteurs personnels
Culture
Niveau d'autonomie antérieur
Profil psychologique
Profil psychologique
- Volontaire
- Motivation
- Etat de conscience
- Etat dépressif
- Coopération
- Participation)
IMC / état de nutrition
Activités sportives / loisirs
Motif de consultation
Qu'est ce qui vous amène ? depuis quand ressentez vous ses symptômes ? Dans quel type de mouvement ? Quelles situations de la vie quotidienne êtes-vous gênées ? Choc ? Fréquence ? Laisser parler le patient avec des questions ouvertes
Nom, Prénom, Age, Profession, Latéralité
Dossier patient
Dossier patient
- Prescription médicale
- Protocole opératoire
- Comptes rendus d'examen (imagerie)
- Compte rendus d'hospitalisation
1. Identifier les 1ers indices
Contexte sociétal / culturel
Contexte sociétal
- Prise en charge différente en fonction du pays
- L'accès à la santé
Accompagné ou non par un proche
Boiteries
Boiterie "avec salutation"
🦿Boiterie avec salutation
Cette boiterie s'analyse de profil. Lors de l’avancée du tibia du membre portant, le patient réalise une flexion antérieure du tronc, comme pour saluer.
2 causes principales expliquent l’antéflexion du tronc :
- Le défaut d’extension de hanche, souvent en rapport avec une rétraction des fléchisseurs de hanche ou une coxopathie, qui nécessite une antéflexion du tronc sur la phase de double appui de propulsion afin de pouvoir effectuer un pas controlatéral. Le pas controlatéral est d’ailleurs souvent diminué du fait de la perte d’extension de hanche.
- La perte de force du quadriceps, qui ne peut plus contrôler l'extension active du genou. L’inclinaison antérieure du tronc place le centre de gravité du sujet en avant de l'appui et permet de placer le genou en extension de manière passive.
Boiterie de Trendelenburg
🦿Boiterie de Trendelenburg
Le signe de Trendelenburg correspond à la majoration de l’abaissement du bassin du côté oscillant, associée à une inclinaison compensatrice du tronc du côté de l'appui. La cause principale de cette boiterie correspond à l’insuffisance du muscle moyen fessier du côté de l'appui, qu’elle soit d’origine neurologique (déficit radiculaire L5), musculaire (myopathie, rupture du tendon) ou antalgique (coxarthrose). Cette boiterie est également appelée boiterie de Duchenne car classique dans la myopathie de Duchenne responsable d’un déficit musculaire des ceintures. Ce type de boiterie peut également se voir lorsque le sujet présente une largeur excessive du pas ou en présence d’une anisomélie (asymétrie de longueur des membres inférieurs) importante. Lorsque cette boiterie est bilatérale (en cas de myopathie par exemple), on parle de démarche dandinante.
Boiterie d'esquive
🦿Boiterie d’esquive
La boiterie d’esquive correspond à un évitement de l’appui du côté douloureux, qui se manifeste par une nette diminution du temps d’appui unipodal et de la force d’appui. Elle est liée à la présence d’une douleur à la mise en charge du membre inférieur. La cause de la douleur peut être extrêmement variée : verrue ou corps étrangers plantaire, pathologie podale, pathologie osseuse (tumeur, fracture de fatigue), gonarthrose et coxarthrose. Si la douleur est podo-surale, sa localisation peut occasionner la perturbation de certains temps du cycle de marche uniquement : phase d’appui bipodale de propulsion altérée pour une pathologie douloureuse de l’hallux par exemple. Le traitement correspond au traitement de la cause de la douleur. Les patients sont améliorés par le port d’une canne controlatérale en général, qui permet de diminuer les contraintes sur l’articulation douloureuse lors de l’appui unipodal.
Démarche
Manière de marcher
Démarche parkinsonienne
Démarche parkinsonienne
Dans les formes typiques, relativement évoluées, le diagnostic est évident : démarrage lent, parfois bégayant (« enrayage cinétique ») avec piétinements sur place. Une fois initiée, la marche s'effectue de façon soudée, à petits pas lents et traînants, le tronc antéfléchi, et le ballant automatique d'un ou des deux bras a disparu.
Dans les formes toutes débutantes, la marche peut être normale, à l'exception du ballant automatique d'un bras.
Démarche paraparétique
Démarche paraparétique
C'est une démarche en fauchant bilatérale. Elle est enraidie, lente, les membres inférieurs en extension et frottant le sol par leur pointe et leur bord externe.
Démarche en fauchant de l'hémiplégique
Démarche en fauchant de l'hémiplégique
Elle est caractéristique, le membre inférieur en extension décrivant à chaque pas un arc de cercle plus ou moins évident, mais dans tous les cas, la pointe du pied et son bord externe viennent racler le sol.
Attitude générale
Comportement
Peut se repérer dans l'expression du visage
Stressé
Anxieux
Calme
Position
Alité
Assis au fauteuil
En marchant
Aide technique
Canne
Orthèse
Chaussure orthopédique
Coussin escarre
Appui tête
Aide de marche
Fauteuil roulant
Déambulateur
Contexte de la rencontre
à domicile
en cabinet libéral
en centre de réadaptation
en milieu hospitalier