GÔNADAS
glândulas endócrinas com funções de sustentar o
desenvolvimento e a maturação das células germinativas e sintetizar e secretar hormônios esteróides
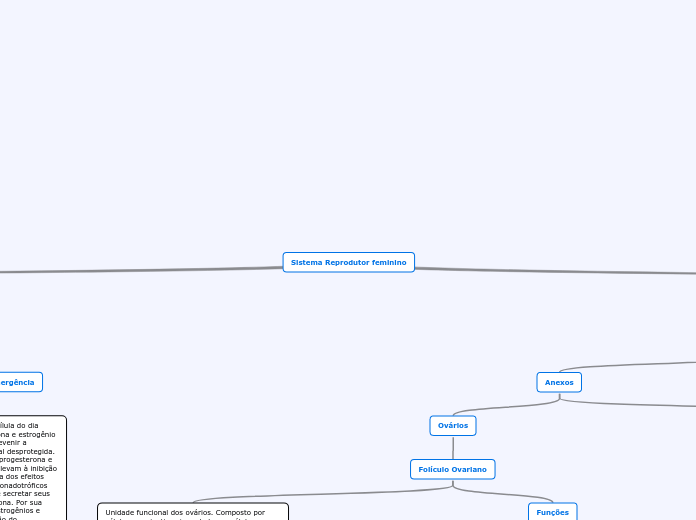
Sistema Reprodutor feminino
Morfofisiologia
Órgãos Externos - Pudendo Feminino
Clítoris
O clitóris é uma pequena massa cilíndrica composta por dois pequenos corpos eréteis, os corpos cavernosos, e diversos nervos e vasos sanguíneos. O clitóris está localizado na junção anterior dos lábios menores do pudendo. Uma camada de pele chamada prepúcio do clitóris é formada no ponto em que os lábios menores do pudendo se unem e recobrem o corpo do clitóris. A parte exposta do clitóris é a glande do clitóris. O clitóris é homólogo à glande nos homens. Como a estrutura do sexo masculino, o clitóris é capaz de aumentar de tamanho à estimulação tátil e tem um papel na excitação sexual da mulher.
Monte do Púbis
uma elevação de tecido adiposo recoberta por pele e pelos pubianos grossos que acolchoam a sínfise púbica
Lábios menores
Medialmente aos lábios maiores do pudendo estão duas pregas de pele menores chamadas lábios menores do pudendo. Ao contrário dos lábios maiores do pudendo, os lábios menores do pudendo são desprovidos de pelos pubianos e gordura e têm poucas glândulas sudoríferas, mas contêm muitas glândulas sebáceas. Os lábios menores do pudendo são homólogos à parte esponjosa (peniana) da uretra.
Lábios maiores
Do monte do púbis, duas pregas de pele longitudinais, os lábios maiores do pudendo, se estendem inferiormente e posteriormente. Os lábios maiores do pudendo são recobertos por pelos pubianos e contêm tecido adiposo, glândulas sebáceas e glândulas sudoríferas apócrinas. Eles são homólogos ao escroto.
Órgãos Internos
Vagina
A vagina é um canal tubular fibromuscular de 10 cm de comprimento, alinhado com a túnica mucosa que se estende do exterior do corpo até o colo do útero. Ela é o receptáculo para o pênis durante a relação sexual, a saída para o fluxo menstrual e a via de passagem para o parto.
Útero
O útero serve como parte da via para o espermatozoide depositado na vagina alcançar as tubas uterinas. É também o local da implantação de um óvulo fertilizado, desenvolvimento do feto durante a gestação e trabalho de parto. Durante os ciclos reprodutivos, quando a implantação não ocorre, o útero é a fonte do fluxo menstrual.
Anexos
Tubas Uterinas
Fornecem uma via para os espermatozoides chegarem até o óvulo e transportam os oócitos secundários e óvulos fecundados dos ovários até o útero. Após a ovulação, os movimentos das fímbrias da tuba uterina produzem correntes locais, que circundam a superfície do folículo maduro imediatamente antes de ocorrer a ovulação. Estas correntes movem o oócito secundário ovulado da cavidade peritoneal para a tuba uterina.
Ovários
Folículo Ovariano
Funções
Mantém a produção de hormônios para a manutenção da gravidez
Síntese de esteróides ovarianos
São sintetizados nos folículos ovarianos pelas funções combinadas das
células da teca e granulosa
Células da teca
Testosterona
Célula da granulosa
Progesterona
Estradiol
Libera o oócito no momento certo (ovulação)
Prepara o aparelho reprodutor para a fertilização
Nutre o oócito em desenvolvimento
Unidade funcional dos ovários. Composto por células germinativa circundada por células endócrinas.
Ovogênese
A mitose durante o início da vida fetal dá origem a oócitos primários
Durante o desenvolvimento fetal, começa a meiose I. Após a puberdade, os oócitos primários completam a meiose 1, o qual produz um oócito secundário e um primeiro corpo polar, que pode ou não se dividir novamente.
O oocito secundário começa a meiose II.
Um oócito secundário (e primeiro corpo polar) é ovulado.
Após a fecundação, a meiose Il é retomada. O oocito se divide em um óvulo e um segundo corpo polar.
Os núcleos do espermatozoide e do óvulo se unem, formando um zigoto diploide (2n).
Métodos Contraceptivos
Métodos Hormonais
anticoncepcional de emergência
A CE, também conhecida como pílula do dia seguinte, consiste em progesterona e estrogênio ou progesterona sozinha para prevenir a gestação após uma relação sexual desprotegida. Os níveis relativamente altos de progesterona e estrogênios nesses comprimidos levam à inibição da secreção de LH e FSH. A perda dos efeitos estimulantes destes hormônios gonadotróficos faz com que os ovários parem de secretar seus próprios estrogênios e progesterona. Por sua vez, os níveis decrescentes de estrogênios e progesterona levam à descamação do revestimento uterino, bloqueando assim a implantação. Um comprimido é tomado o mais rapidamente possível, nas primeiras 72 h após a relação sexual desprotegida. O segundo comprimido deve ser ingerido 12 h após o primeiro. Os comprimidos funcionam do mesmo modo que os anticoncepcionais comuns
implantes subdérmicos
O implante consiste em uma haste de plástico semirígida de 40 mm por 2 mm (etileno vinil acetato) contendo 68 mg da progestina etonogestrel (o derivado 3-ceto do desogestrel). O etonogestrel é liberado lentamente, inicialmente de 60 a 70 mcg / dia, diminuindo para 35 a 45 mcg / dia no final do primeiro ano, para 30 a 40 mcg / dia no final do segundo ano e, em seguida, para 25 a 30 mcg / dia no final do terceiro ano e além.
contraceptivos injetáveis
Consistem em progestinas administradas por via intramuscular por um profissional da saúde, uma vez a cada 3 meses.
Anticoncepcionais orais
Minipílula
Contém apenas progestina em baixas doses e é ingerida todos os dias do mês.
Anticoncepcional de ciclo prolongado
Contendo tanto progestina quanto estrogênios, o anticoncepcional de ciclo prolongado é ingerido 1 vez/dia em ciclos de 3 meses, com 12 semanas de comprimidos contendo hormônios seguidas por 1 semana de comprimidos inativos. A menstruação ocorre durante a 13a semana.
Anovulatório combinado
Contém progestina e estrogênios e, tipicamente, é administrado 1 vez/dia durante 3 semanas para evitar a gestação e regular o ciclo menstrual. Os comprimidos tomados durante a 4a semana são inativos (não contêm hormônios) e possibilitam que ocorra a menstruação
Esterilização cirúrgica
ligação de trompas
A esterilização em mulheres na maior parte das vezes é conseguida por meio de esterilização tubária, em que ambas as tubas uterinas são suturadas e então seccionadas. Isso pode ser conseguido de várias maneiras diferentes. “Clipes” ou “grampos” podem ser colocados nas tubas uterinas, as tubas podem ser suturadas e/ou cortadas, e às vezes são cauterizadas. Em qualquer caso, o resultado é que o oócito secundário não é capaz de passar pelas tubas uterinas, e os espermatozoides não conseguem alcançar o oócito.
vasectomia
O principal método para a esterilização dos homens é a vasectomia, em que uma parte de cada ducto deferente é removida. Para acessar o ducto deferente, é feita uma incisão com bisturi (procedimento convencional) ou é feita uma punção com uma pinça especial (vasectomia sem bisturi). A seguir, os ductos são localizados e seccionados, cada extremidade é suturada e segmento entre os dois nós é removido. Embora a produção de espermatozoides continue nos testículos, eles não alcançam o exterior. Os espermatozoides degeneram e são destruídos por fagocitose. Uma vez que não há secção de vasos sanguíneos, os níveis de testosterona no sangue permanecem normais, de modo que a vasectomia não tem efeito sobre o desejo ou desempenho sexual. Se realizada corretamente, a efetividade é de quase 100%. O processo pode ser revertido, mas a possibilidade de recuperar a fertilidade é de apenas 30 a 40%.