13. Neoplasie delle ghiandole salivari
Linfomi
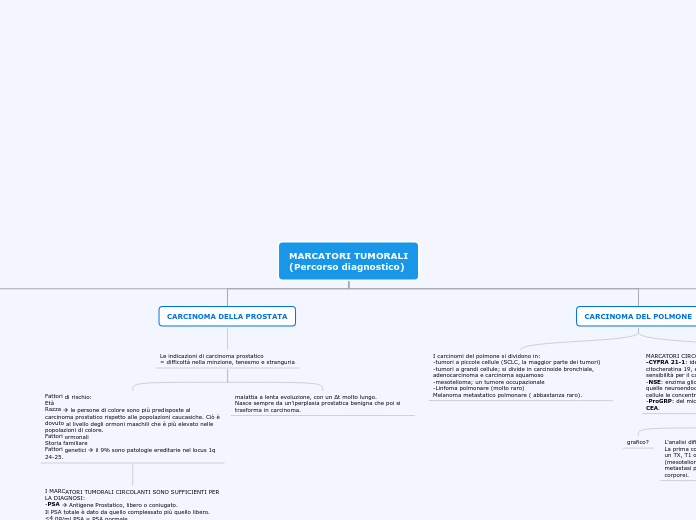
Differenziazione fisiologica schema
Dalla cellula staminale posso avere il linfoblasto precursore B, che dal punto di vista istochimico è TDT positivo. Quest’ultimo differenzia e lo troviamo nel sangue come cellula matura naive, quindi CD20 positivo, conserva una quota di CD5 tipico delle cellule T. Quando incontrano l’antigene, diventano soltanto CD20 positivi.
I linfociti B maturi ricircolano continuamente tra organi linfoidi
secondari in ricerca dell'antigene, entrando quasi tutti nei follicoli linfonodali: noi sappiamo che il linfonodo normalmente è costituito da una capsula con dei seni periferici (marginali) e centri germinativi, immersi in uno stroma linfoide, costituiti da
centroblasti e centrociti. Il CD10 e BCL-6 marcano le cellule del follicolo, in parte anche BCL-2 (questo marca soprattutto i linfociti della zona marginale, cioè quella parte che sta intorno al centro germinativo).
I centrociti e i centroblasti sono CD20 e CD10 positivi. Vi ricordo che i centroblasti sono le cellule più grandi, a volte binucleate; il centrocita una cellula più piccola, ma comunque più grande di un linfocita maturo.
Nel follicolo ci sono anche le cellule dendritiche follicolari che sono CD23 positive.
In alcuni tipi di linfomi il follicolo viene distrutto dalle cellule neoplastiche e, a volte, residua solo la cellula
follicolare dendritica, che è un po’ l’impalcatura del centro germinativo.
Nella zona marginale abbiamo anche i T helper.
Dai B nascono le plasmacellule (CD20 positive perché derivano dai B ma poi CD138 positive).
Dalle plasmacellule possono avere origine i plasmacitomi.
Differenziazione patologica Dalla cellula B naive
matura del sangue può nascere il linfoma a cellule mantellari. In seguito all’esposizione la cellula B completa la sua maturazione e può dare origine a leucemia
cronica-linfoma a piccole cellule
(sono la stessa cosa).
Se questo linfocita B maturo fosse diventato un centroblasto
del centro follicolare e non fosse riuscito ad andare incontro ad
apopstosi, avrebbe potuto dare origine a un linfoma di Burkitt,
a un linfoma diffuso a grandi cellule o a un linfoma del centro germinativo (DCB).
I centrociti possono dare origine al linfoma follicolare, i linfociti della zona marginale al linfoma della zona marginale. Quando la cellula B differenzia in plasmacellula può dare origine al mieloma, al linfoma a grandi cellule diffuso o anaplastico B.
Anche in questo diagramma ho cercato di sintetizzare in
maniera elementare le malattie che potrebbero originare dalle
varie cellule. Nella leucemia acuta linfoblastica (a cellule
B) dalla cellula staminale del midollo osseo (con marcatore
CD34) deriva un progenitore linfoide con marcatori
caratteristici della cellula mutata: CD10, CD19 e CD20.
Questo progenitore linfoide possiamo trovarlo anche nel
timo. Nel timo abbiamo cellule timiche stromali o cellule
timiche epiteliali: nel timoma queste saranno citocheratina
positive.
Nella leucemia acuta linfoblastica (a cellule T), il timocita (linfocita T del timo) è CD1 positivo.
Nella leucemia a cellule T dell’adulto, nella micosi fungoide e nella leucemia linfoide cronica il linfocita T che sta in circolo ha come marcatori CD3 e CD4 o CD8.
Nel linfoma di Hodgkin la cellula di Reed-Sternberg è CD30, CD15 positiva
Abbiamo poi:
- Le malattie linfoproliferative post-trapianto
- la neoplasia a cellule dendritiche o istocitario, molto più rare. Tra queste ricordiamo le linfocitosi a cellule di Langherans o il sarcoma istiocitico, ma ce ne sono anche molte altre.
Linfoma di Hodgkin
Hanno diverse varianti:
- sclerotica
- ricca di linfociti
- mista
- povera di linfociti
Linfoma non Hodgkin
Negi stati uniti era la sesta causa di morte più comune.
Tra questi ricordiamo:
- linfoma a cellule B
- alcuni tipi di leucemia
- i maltomi
e i più frequenti:
- il linfoma della zona marginale
- il linfoma della zona follicolare
- il linfoma follicolare pediatrico
- il linfoma a grandi cellule diffuso
- i linfomi a cellule T
- Tutti quelli che sono dovuti a EBV,
- il linfoma B cutaneo (molto raro)
- Il linfoma di Burkitt
- Leucemie T
- Linfoma neoplastico T
- L’ex nodale T
- la micosi fungoide (il linfoma T cutaneo più diffuso) e la sindrome di Sèzary quando abbiamo un coinvolgimento sistemico della micosi fungoide.
- Una serie di linfomi T citotossici
- Linfoma anaplastico a larghe cellule T
tipologie
milza, maltoma, nel polmone, linfomi cutanei (molto diffusi), linfoma gastrico, il linfoma cerebrale ecc.
Quando un organo è colpito da malattia linfoproliferativa come faccio a sapere se questa è una malattia primitiva (quindi ex nodale) oppure secondaria a un tumore primitivo di tipo nodale (quindi linfonodale) che poi ha colpito anche gli organi?
se ho fatto PET, TAC, ecc. e sono certo di avere stazioni linfonodali negative alla neoplasia sicuramente mi trovo di fronte a un linfoma primitivo ex nodale; se invece ho sospetto clinico di stazioni linfonodali prese e magari devo anche togliere un linfonodo di quella stazione, sicuramente un linfoma primitivo nodale con localizzazione nella cute o in un organo
ex nodali
malattie linfoproliferative primitive di tipo B o T ex-nodali,
cioè con prima insorgenza in altri organie linfonodi non coinvolti
nodali
più comuni
Patogenesi
il sistema ematopoietico è un continuo di elementi che maturano, che originano da una cellula comune (la progenitrice) e i vari step che questa cellula progenitrice compie per maturare sono potenzialmente siti di rischio neoplastici.
organi interessati in questo tipo di processo: Midollo osseo e timo, che sono i sistemi di origine di linfociti B e T.
Gli altri organi sede di queste cellule B e T sono:
- milza
- linfonodi
- l’anello del Waldeyer (sito di insorgenza del carcinoma squamoso perché lì ci stanno le cripte, ma può essere anche sito di insorgenza di linfoma)
- le placche del Peyer
Abbiamo poi dei tumori linfomatosi che si associano alla mucosa (i maltomi).
le varianti di linfomi e leucemie sono molte ed è molto importante fare una diagnosi corretta affinché si possa attuare un protocollo terapeutico più efficace alla risoluzione del problema (prognosi migliore).
le ghiandole salivari possono
essere colpite anche da malattie linfoproliferative, come i linfomi (che sono soprattutto i non Hodgkin).
Un linfoma di tipo B può colpire soprattutto la parotide perché qui possiamo trovare dei linfonodi intraparotidei, probabilmente sono questi linfonodi che sviluppano la malattia, la quale si sviluppa, colonizza e invade la parotide. Potrebbero essere anche dei linfomi del MALT.
carcinoma mioepiteliale
E’ importante fare diagnosi differenziale con carcinoma a cellule spindle (fusate).
Il carcinoma mioepiteliale ha un aspetto morfologico più blando. Abbiamo:
- cellule mioepiteliali, che sappiamo essere componenti fisiologiche della ghiandola epiteliale.
La cellula mioepiteliale può avere forma diversa e può assumere anche l’aspetto di una cellula fusata. Se quella componente a cellule fusate non è citocheratina positivo, ma ha markers muscolari ci troviamo di fronte a un carcinoma mioepiteliale e non di fronte a un carcinoma a cellule fusate. Se ho un aspetto morfologico simile un’istochimica che aiuta a fare diagnosi.
- la componente epiteliale classica, che può essere più o meno organizzata in nidi solidi o in strutture ghiandolari
Istologia
atipie molto blande. Presenta cellule singole di aspetto poligonale e cellule duttali ghiandolari a formare delle ghiandole. Per fare diagnosi di malignità è fondamentale trovare aree di pleomorfismo maggiore o aree di infiltrazione perineurale, per poi capire se queste cellule singole sono cellule epiteliali o mioepiteliali.
L’istochimica mi aiuterà vedere se queste cellule singole, sparse nello stroma, sono actina muscolo liscio positive e se le cellule duttali che vedo sono EMA o citocheratina positive.
È abbastanza raro (1 %), colpisce di più le donne e gli anziani, interessa la parotide e le ghiandole salivari minori, è a lenta crescita. Ci sono due tipi di cellule, le epiteliali classiche e le mioepiteliali. Le cellule epiteliali possono avere tutte le forme che abbiamo già visto (chiare, solide, duttali ecc.).
Può recidivare.
Carcinoma squamoso (a cellule fusate)
Istologia
aspetto squamoso pleomorfo, a cellule fusate, dunque ancora più aggressivo. Queste cellule fusate o spindle cells, sono citocheratino positive.
È infatti detto anche carcinosarcoma, in quanto presenta sia:
- cellule fusate, che sembrerebbero connettivali, di tipo sarcomatoso, invece sono anche queste citocheratina positive quindi epiteliali, da qui il nome di carcinoma squamoso a cellule fusate.
- cellule squamose, di tipo epitelioide, le quali hanno la presenza di spine, con mitosi, con morfosità nucleare quindi scarsamente differenziato.
È un tumore dell’epitelio malpighiano, dell’anziano, non capsulato.
È formato da nidi solidi cellulo-squamosi che possono formare perle cornee a seconda del grado di differenziazione. È immerso in uno stroma fibroso. Le mitosi sono abbastanza evidenti e anche le infiltrazioni perineurali.
carcinoma adenoideocistico
Istologia.
possiamo osservare:
>aspetto infiltrativo
>aspetto cribriforme
>aspetto variabile micro e macrocistico.
>stroma fibroso
>reazione desmoplastica
Immunoistochimica
- SK100 positivo, ma questo ci aiuta relativamente
- Citocheratina (CK): variabile
- La componente mioepiteliale è positivo all’AML (actina muscolo liscio)
- EMA positiva nelle cellule luminali nella porzione duttale
- CEA (antigene carcinoembrionario) positivo
architettura: cribriforme.
Può presentare una differenziazione in senso mioepiteliale, possiamo avere un aspetto tubulare, solido (quando è solido è ancora più aggressivo, caratteristica la presenza di pleomorfismo nucleare e di un maggiore numero di mitosi).
Non ha una buona prognosi. aspetto cribiforme
tipico del carcinoma adenoideocistico. L'aspetto cribriforme si trova anche nel tumore della mammella e quei ponti che legano i lumi sono i cosiddetti roman bridge, ponti romani.
Se aggressivo ha capacità infiltrativa.
È tipico della sottomandibolare, colpisce più le donne degli uomini.
adenocarcinoma a cellule aciniche
Se vediamo infiltrazione perineurale ci aiuta a fare diagnosi, se no dobbiamo procedere con l’immunoistochimica per fare diagnosi differenziale.
L’architettura può essere solida, microcistica, cistico-papillare, follicolare ecc. Anche qui abbiamo delle cellule epitelioidi di aspetto policlonale, con nuclei abbastanza regolari, che possono essere anche eccentrici;
hanno un citoplasma granulare che ricorda molto quello degli oncociti (quindi PAS-D positivo). La citologia è molto blanda, le atipie sono abbastanza lievi (diagnosi differenziale con lesioni di tipo benigno)
neoplasia che cresce lentamente.
Differenziazione mista, generalmente caratterizzata da plasma che contiene zimogeno;
Può presentare differenziazione in senso duttale (quindi mimare il carcinoma non altrimenti specificato.)
Colpisce soprattutto le donne e le persone anziane e si localizza prevalentemente nella parotide.
adenocarcinoma non altrimenti speciificato NAS
E’ molto simile al carcinoma della mammella.
Può essere solido, trabecolare, duttale con aspetto infiltrativo rispetto allo stroma circostante e ha una prognosi abbastanza sfavorevole.
carcinoma ex adenoma pleomorfo
Da un adenoma pleomorfo può insorgere carcinoma. Lo stesso adenoma pleomorfo è una neoplasia che recidiva facilmente. Nelle sue recidive tende a trasformarsi e a diventare un carcinoma ex adenoma pleomorfo: può accadere che se in una ghiandola è stato asportato l’adenoma pleomorfo, sulla stessa ghiandola può insorgere un nuovo carcinoma ex adenoma pleomorfo, oppure potrebbe insorgere sull’adenoma pleomorfo stesso o d'emblée.
Anche qui la clinica ci deve aiutare:
- se è una neoplasia che non ha dato sintomatologia o il paziente non ha avuto una situazione drastica per tanto tempo
potrebbe essere una successiva insorgenza della controparte maligna;
- potrebbe essere lo stesso tumore maligno che presenta degli
aspetti benigni.
Nell’ambito dello stesso tumore posso trovare una parte che sembra benigna e poi trovo nuclei francamente maligni (con mitosi atipica, necrosi, pleomorfismo, nuclei ipercromatici), dunque dovrò decidere se è lo stesso tumore con aspetti diversi o se è un tumore che insorge su un precedente carcinoma pleomorfo.
Non è ben circoscritto, ha una capacità infiltrativa elevata e così come la sua controparte benigna possiamo trovare diversi di tessuti (condroide, fibroso, stroma mixoide, aspetto di epiteliale fatto da tubuli o da elementi solidi).
pleomorfo= presenta più tessuti diversi e
abbiamo visto che possono essere epiteliali, fibrosi ghiandolari ecc.
Rappresenta il 3 % dei tumori maligni delle ghiandole salivari. Più frequentemente lo troviamo nella parotide.
adenocarcinoma polimorfo di basso grado
Diagnosi differenziale tra tumori maligni attraverso i markers immunoistochimici.
Istologia
Dal nome si evince che può avere aspetti più o meno solidi, mucinosi, cribiformi, duttali o quasi oncocitari, papillari, mioepiteliali, a cellule chiare, a cellule mucipare. aspetto polimorfo che può mimare diversi tipi di carcinomi: un carcinoma a cellule chiare, un oncocitoma, un oncoplasia papillifera, un tumore solido, un carcinoma mucinoso puro o metastasi.
Descrizione morfologica
La crescita delle cellule è varia: in nidi solidi, cordoni, tubuli, dotti, trabecole, può avere aree cistiche e aree
cribriformi.
Queste ultime sono tipiche del carcinoma adenoideocistico, invece le strutture precedenti (nidi,
dotti ecc.) sono simili a diversi tumori maligni delle ghiandole salivari.
Possono esserci i linfociti, può esserci metaplasia squamosa, mucinosa, papillare e modificazioni oncocitarie.
Per fare diagnosi differenziale è molto importante trovare infiltrazioni perineurali e infiltrazioni nei tessuti
circostanti, infatti l’aspetto citologico così blando ci renderebbe difficoltosa anche un’eventuale diagnosi di malignità.
Essendo un tumore maligno è spesso non capsulato e, dal punto di vista istologico, è composto da piccole cellule con minima ipercromasia nucleare [aumentata o eccessiva capacità di colorarsi di una struttura come i nuclei delle cellule cancerose, che si colorano intensamente con l’ematossilina a causa dell’aumentata quantità di acidi nucleici (cromosomici)]. Le atipie sono molto blande, i nucleoli sono quasi assenti e le mitosi sono rare.
Più raro rispetto al carcinoma mucoepidermoide
Colpisce di più le ghiandole salivari minori.
Colpisce pazienti che hanno dai 30 ai 70 anni, più le donne degli uomini.
Carcinoma mucoepidermoide
Descrizione morfologica
presenta aspetti misti, sia dal punto di vista cellulare che ‘architettonico’.
possiamo osservare:
Queste cellule sono immerse in uno stroma fibroso. La presenza delle cellule mucipare, mista alle cellule squamose ci fanno fare diagnosi di carcinoma mucoepidermoide delle ghiandole salivari.
- la connessione tra l’aspetto mucosecernente muciparo del tumore e l’aspetto solido squamoso dello stesso
- un tralcio fibroso
- una parte solida e una parte ghiandolare con cellule mucosecernenti
- degli aspetti simil duttali: acini ghiandolari o formano dotti o secernono muco.
- le cellule mucipare (PAS positive per la presenza di mucina)
- le cellule squamose (cellule con aspetto epitelioide, con le spine)
- componente mucipara o comunque mucosecernente
- componente solida perché si tratta di carcinoma squamoso
è abbastanza polimorfo: può accadere anche che per il 90-98% può essere composto solo dalla componente squamosa e può presentare singole cellule mucosecernenti che fanno in modo che il tumore venga inquadrato come carcinoma mucoepidermoide e non come un carcinoma squamoso puro.
- Dal punto di vista architettonico può essere solido, cistico, può avere papille o può presentare piccole strutture duttali.
- Dal punto di vista cellulare noi possiamo avere cellule squamose, epidermoidi, cellule chiare, colonnari, cellule che producono muco o oncociti.
Grading è direttamente correlato con la prognosi del tumore. Più questo sarà basso, più la prognosi sarà favorevole e viceversa.
Il grading si fa con uno score che prende in considerazione la presenza o meno di:
- Anaplasia
- 4 o più mitosi x 10HPF
- Necrosi
- Invasione perineurale
- Componente intracistica
Si presenta come una formazione biancastra un po’
translucida, con margini irregolari.
Tumore maligno più comune delle ghiandole salivari, può colpire anche i bambini.
Nel 22 % dei casi colpisce le ghiandole salivari maggiori, nel 40% quelle minori.
Colpisce per il 60% le donne e per il 40% gli uomini.
L’età media di insorgenza è intorno ai 45-50 anni.
Algoritmo diagnostico
Questo iter ci permette di fare una corretta diagnosi differenziale
- valutare l’aspetto immunofenotipico: vado a fare tutti i pannelli di immunoistochimica che ritengo opportuni
- valutare l’aspetto morfologico: si vanno a cercare eventuali atipie, mitosi, necrosi, infiltrazione perineurale.
- valutare la clinica (sede età d’insorgenza della neoplasia, andamento della crescita)
Un algoritmo che facciamo con tutti i tumori, ma che con le ghiandole salivari diventa ancora più utile (in quanto non sempre gli aspetti morfologici da soli sono sufficienti)