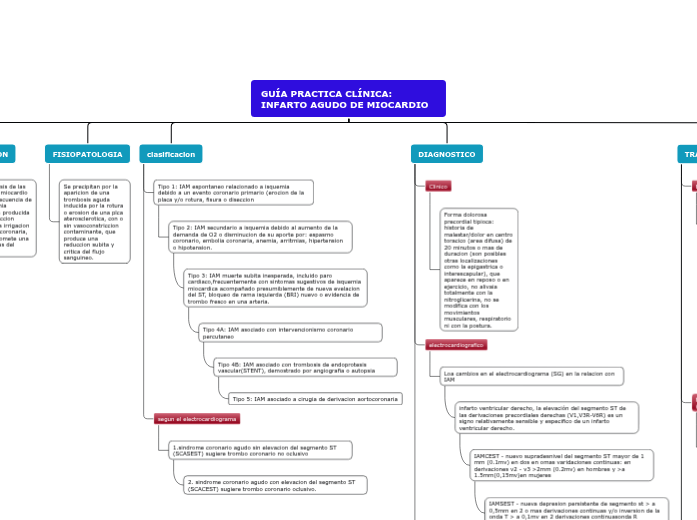
GUÍA PRACTICA CLÍNICA: INFARTO AGUDO DE MIOCARDIO
TRATAMIENTO
IAM DE VENTRÍCULO DERECHO
Con manifestaciones clínicas en 10-15 % de todos los IMA inferiores. Diagnóstico: hipotensión, pulmones claros, aumento de la presión venosa yugular (sensibilidad del 25 %), distensión de las venas del cuello, signo de Kussmaul, ECG (elevación de ST mayor o igual de 1 mm en V4R, las ondas Q y la elevación del segmento ST en V1-3 también señalan a un infarto del ventrículo derecho), ecocardiografía (VD mayor de 25 mm, anomalías de contractilidad segmentaria, cortocircuito de derecha a izquierda auricular).
Tratamiento: mantener precarga óptima para VD: volumen (solución salina fisiológica), evitar nitratos y diuréticos, mantener sincronismo AV (marcapasos (MP) secuencial si bloqueo AV sin respuesta a la atropina), cardioversión rápida si hay taquiarritmia supraventricular (frecuente la fibrilación auricular) con repercusión, si no mejora el gasto con volumen. Disminución de la postcarga de VD si hay disfunción concomitante del VI: balón de contrapulsión intraaórtico (BCPA), IECA. Reperfusión: farmacológica o no.
Agentes inotrópos no digitálicos:
• Dopamina: ámpolla 200 mg. Dosis: 2 hasta 20mcg/ kg/min. Se usa si hay hipoperfusión con TA menor de 90 mmHg o disminución de 30 o más mmHg por debajo del valor basal (5-10 mcg/kg/minuto).
Dobutamina: ampolla 250 mg. Dosis: 2-20 mcg/kg/min. Se indica si hay choque o hipoperfusión importante con congestión pulmonar asociada.
TRATAMIENTO DEL IAM COMPLICADO
PERICARDITIS
El dolor producido por la pericarditis se distingue porque es muy agudo y está relacionado con la postura y la respiración. El diagnóstico puede confirmarse con la auscultación de un roce pericárdico, y por ecocardiograma.
Se presenta en el 14 % cuando se exige roce pericárdico. Ha disminuido su incidencia en la era de la trombolisis.
Aspirina: pueden necesitarse hasta 1000 mg/24h cada 4-6 horas. Debe interrumpirse el tratamiento antitrombínico, excepto cuando haya una indicación absoluta de continuación de tratamiento.
Deben evitarse analgésicos y antiinflamatorios (AINE) y esteroides, excepto en el Síndrome de Dressler.
ANGINA POSINFARTO
Considerado así, el dolor isquémico presentado desde las 24 horas del IMA hasta los 30 días posteriores.6
BBA, NTG-IV, Anti cálcicos del tipo no dihidropiridínicos, anticoagulación, IECA. Candidatos a ICP.
REINFARTO
Dolor isquémico mayor de 30 minutos, nueva elevación del ST mayor o igual de 1 mm en 2 derivaciones contiguas (no siempre), nueva elevación de CK-MB (mayor del valor normal o 50 % o más del valor previo).4
Tratamiento: no se recomienda retrombolisis a no ser con un fármaco fibrinolítico no inmunogénico, aunque no se ha demostrado mejores resultados que el tratamiento conservador. Candidatos a angiografía e ICP
ROTURA CARDIACA DE PARED LIBRE Y TABIQUE INTERVENTRICULAR Rotura cardíaca de pared libre: se puede presentar de dos formas:
❍ Rotura aguda de la pared libre.
❍ Rotura subaguda de la pared libre.
Tratamiento: pericardiocentesis, cirugía de urgencia.
❍ Pseudoaneurisma: cirugía de urgencia.
❍ Rotura de tabique interventricular:
INSUFICIENCIA MITRAL AGUDA: disfunción de músculo papilar, rotura de cuerda tendinosa o rotura del músculo papilar.
Diagnóstico: soplo sistólico nuevo, edema pulmonar intratable dependiendo del tipo, ecocardiografía, cateterismo.
Tratamiento: manejo del edema pulmonar, angiocardiografía y reparación quirúrgica dependiendo del tipo.
INSUFICIENCIA CARDÍACA Y SÍNDROMES DE BAJO GASTO:
Disfunción del VI: clasificación de Killip y Kimball y si se realiza monitoreo invasivo clasificación de Forrester y cols.
Congestión pulmonar ligera (Killip II): diuréticos, nitratos, IECA, corrección de la hipoxemia, presión positiva continua en la vía respiratoria.
❍ Congestión pulmonar severa (Killip III): diuréticos intravenosos, NTG-IV, morfina, corrección de la hipoxemia (oxigenoterapia, ventilación mecánica), monitoreo invasivo si es refractario.
❍ Choque cardiogénico: oxígeno, apoyo ventilatorio mecánico según gasometría, diuresis horaria, corrección de la hipoxemia y desequilibrio ácido-base, apoyo inotrópos (dobutamina, dopamina, revascularización temprana (ICP, cirugía de derivación), reparación de complicaciones mecánicas. (Ver GPC de choque cardiogénico).
El traslado del paciente a la Unidad de Cuidados Intensivos Coronarios (UCIC)
se realizará con un médico entrenado, manteniendo la monitorización electrocardiográfica siempre que sea posible, que incluye la disponibilidad de un desfibrilador y previo consentimiento del médico a cargo de dicha unidad. De igual manera pacientes ventilados.
Monitorización electrocardiográfica continua hasta 48-72 horas (más allá si complicaciones).
Signos vitales cada 1 hora (primeras 6 horas); cada 2 horas (resto de las primeras 24 horas) y luego cada 3-4 horas, en casos no complicados. En la sección de camas convencionales se indicarán por cada turno.
Oximetría de pulso: en las primeras 6 horas (más allá si congestión pulmonar o inestabilidad hemodinámica).
Medir diuresis cada 3 horas en las primeras 24 horas y luego cada turno en casos no complicados.
ECG (a los 90 minutos del inicio del tratamiento trombolítico y luego c/24 horas, si existiera frecuencia mayor o si hubiesen complicaciones).
(hemograma, glucemia, ionograma, coagulograma, perfil lípídicos que se repetirán solo en base a las características del paciente o complicaciones).
❍ Ecocardiografía
❍ ECG
Rayos x de tórax (al ingreso y repetir si aparecieran complicaciones o después de cateterismo venoso profundo)
Biomarcadores séricos (CPK total y CK-MB) c/8 horas en las primeras 24 horas, después diario si es necesario hasta las 48,72 horas.
Alivio máximo del dolor
Reducción de la ansiedad: narcóticos, educación, apoyo psicológico y ansiolíticos (en pacientes muy ansiosos, nunca de rutina: diazepam 5 mg c/12 horas o alprazolam 0,5 mg c/12 horas)
Oxigenoterapia por catéter nasal o máscara a 2-4 litros por minuto si hubiese falta de aire, hipoxia o signos de insuficiencia cardiaca.
Orientación e intervención psicológica precoz. Los pacientes que han sufrido un IAM se benefician de una evaluación psicológica precoz.
ESQUEMAS DE TRATAMIENTO
SKR (heberquinasa): 1 500 000 uds. en 100 ml de solución salina fisiológica 0,9 % o dextrosa 5 %, a pasar en 30-60 minutos por una vena periférica, preferiblemente en bomba de infusión.
Monitoreo durante la infusión: tomar tensión arterial (TA) cada 15 minutos y mantener vigilancia eléctrica.
Manejo de efectos adversos: Hipotensión: elevar miembros inferiores, disminuir velocidad de infusión, volumen, suspender infusión, atropina, dopamina.
Sangrado: según cuantía, compresión de sitios de punción, volumen, glóbulos, uso de Epsilon Amino Caproico (EACA).
Alergia – Anafilaxia: antihistamínicos, esteroides (nunca profilácticos).
DIAGNOSTICO
biomarcadores sericos de necrosis de miocardio
Como resultado de la necrosis miocardio aparecen en la sangre las proteínas: mioglobina, troponinas T e I creatin fosfoquinaza (CTK)y lactato desihidrogenasa(LDH)
CPK-MB es habitualmente la mas utilizada si no se cuenta con otros marcadores. auqnue no es especifica. se eleva a las 4-8 horas tras el AIM y se normaliza en dos o tres dias, su elevacion sostenida debe hacer pensar en un origen no cardiaco.
Troponinas T e I la troponina en sangre es un indicador muy sensible y muy especifico de necrosis celular miocardica. la determinacion recomendable es la cuantitativa. Aparecen en sangre apenas unas pocoas horas del inicio (3h) alcanzando concentraciones maximas a las 12-48 horas. y permanecen elevadas 7-10 dias.
electrocardiografico
Loa cambios en el electrocardiograma (SG) en la relacion con IAM
infarto ventricular derecho, la elevación del segmento ST de las derivaciones precordiales derechas (V1,V3R-V6R) es un signo relativamente sensible y especifico de un infarto ventricular derecho.
IAMCEST - nuevo supradesnivel del segmento ST mayor de 1 mm (0.1mv) en dos en omas varidaciones continuas: en derivaciones v2 - v3 >2mm (0.2mv) en hombres y >a 1.5mm(0,15mv)en mujeres
IAMSEST - nueva depresion persistente de segmento st > a 0,5mm en 2 o mas derivaciones continuas y/o inversion de la onda T > a 0,1mv en 2 derivaciones continuasonda R prominiente o razon R/S > a 1.
Clinico
Forma dolorosa precordial tipioca: historia de malestar/dolor en centro toracico (area difusa) de 20 minutos o mas de duracion (son posibles otras localizaciones como la epigastrica o interescapular), que aparece en reposo o en ejercicio, no alivaia totalmente con la nitroglicerina, no se modifica con los movimientos musculares, respiratorio ni con la postura.
clasificacion
segun el electrocardiograma
1.sindrome coronario agudo sin elevacion del segmento ST (SCASEST) sugiere trombo coronario no oclusivo
2. sindrome coronario agudo con elevacion del segmento ST (SCACEST) sugiere trombo coronario oclusivo.
Tipo 1: IAM espontaneo relacionado a isquemia debido a un evento coronario primario (erocion de la placa y/o rotura, fisura o diseccion
Tipo 2: IAM secundario a isquemia debido al aumento de la demanda de O2 o disminucion de su aporte por: espasmo coronario, embolia coronaria, anemia, arritmias, hipertension o hipotension.
Tipo 3: IAM muerte subita inesperada, incluido paro cardiaco,frecuentemente con sintomas sugestivos de isquemia miocardica acompañado presumiblemente de nueva evelacion del ST, bloqueo de rama isquierda (BRI) nuevo o evidencia de trombo fresco en una arteria.
Tipo 4A: IAM asociado con intervencionismo coronario percutaneo
Tipo 4B: IAM asociado con trombosis de endoprotesis vascular(STENT), demostrado por angiografia o autopsia
Tipo 5: IAM asociado a cirugia de derivacion aortocoronaria
FISIOPATOLOGIA
Se precipitan por la aparicion de una trombosis aguda inducida por la rotura o erosion de una plca aterosclerotica, con o sin vasoconstriccion contaminante, que produce una reduccion subita y critica del flujo sanguineo.
DEFINICION
Es la necrosis de las celulas del miocardio como consecuencia de una isquemia prolongada producida por la reduccion subita de la irrigacion sanguinea coronaria, que compromete una o mas zonas del miocardio.