PAPEL DE ELECCION
Papel de grado medico
Este es el papel ideal para el proceso de esterilización.
La característica especial de filtración del papel grado quirúrgico de esterilización, permeable al aire y al agente esterilizante, pero impermeable a las partículas portadoras de las bacterias y los líquidos se consigue mediante un tamaño definido basado en la selección de las fibras de celulosa y el encolado especial del papel.
Papel Kraft
Es un papel de resistencia mecánica elevada, obtenido de la pasta química de la madera blanqueada. El gramaje aceptado es de 60 a 80 gr/m2, con una humedad de 8%. Posee porosidad menor de 0,3 ug, por lo cual resulta ser una buena barrera antimicrobiana en las condiciones adecuadas de almacenamiento.
Presenta un lado áspero (exterior) y uno satinado (interior), de modo que no libera pelusas.
Papel de reciclo
Papel sulfito y madera. Ambos de calidad similar. Preparados con papeles de reciclaje y blanqueados con sulfito de sodio (Na2SO3).
En su elaboración no se controla el pH, ni la humedad, ni la concentración de almidón (alimento microbiano), ni la resistencia al desgarro, como tampoco la porosidad.
Papel de diario
De pésima calidad. Las resinas de las tintas enmascaran esporas y poseen sales tóxicas (Pb y Hg). Además, el papel tiene muy poca resistencia al desgarro y la mancha.
MATERIALES DE EMPAQUE
Los objetos que son esterilizados y después almacenados, tales como packs, instrumental, campos, accesorios o equipos, deben estar envueltos.
El propósito de cualquier sistema de envoltorio es el de contener estos objetos y protegerlos de la contaminación por suciedad, polvo y bacterias.
El paquete debe preservar la esterilidad de su contenido hasta el momento de su apertura, momento a partir del cual serán utilizados en área estéril.
Los objetos deben estar envueltos de manera tal que el envoltorio que los contiene pueda ser abierto y su contenido extraído sin contaminaciones.
AREA DE ALMACENADO DEL MATERIAL ESTERIL
Causas de contaminación
Fallas en el proceso de esterilización:
- Materiales de acondicionamiento que no provean la barrera adecuada, se debe revisar la documentación técnica en referencia a la calidad de barrera, permeabilidad, resistencia al desgarro, porosidad, etc.
- Manipuleo: se recomienda no manipular los paquetes más de 3 o 4 veces desde que sale del equipo esterilizador hasta que llega al paciente.
- Transporte: deben establecerse normas de traslados, minimizando o eliminando la contaminación accidental.
- Condiciones de almacenamiento: Los factores ambientales como contaminación microbiana, movimientos de aire, temperatura y humedad deben ser revisados constantemente.
Esterilidad por evento relativo
Estudios recientes sugieren que la contaminación de materiales envueltos puede ocurrir en días o semanas y que estará dado por los eventos a los que sea sometido el material estéril y no por el tiempo.
La vida en estante de un material estéril dependerá de los eventos, de la calidad de los envoltorios, de las condiciones de almacenamiento, de las condiciones de transporte y de la cantidad de manipuleos.
Vida en estante
Si bien actualmente se considera que la validez de la esterilidad está condicionada a los eventos a los que el material está expuesto, hasta tanto podan implementar una política adecuada muchos establecimientos suelen tener en cuenta las siguientes recomendaciones del CDC dadas en la década del 70, teniendo en cuenta el tipo de envoltorio y el lugar donde se almacenan los materiales esterilizados.
TECNICA Y PROCEDIMIENTOS
Dado que la mayor posibilidad de contaminación de un paquete es en el momento de su apertura, es muy importante tener en cuenta los siguientes factores:
- Número de capas de material de empaque
- Tipo de paquete
- Método de cierre del mismo.
- Método de extracción del contenido en forma aséptica
PREPARACION Y DISEÑO DE PAQUETES DE ROPA QUIRURGICA
Es importante para el buen desarrollo de las actividades quirúrgicas, que el material quirúrgico textil esté preparado en paquetes que contengan la cantidad de prendas necesarias para el tipo de intervención que se efectuará.
Teniendo en cuenta que las sábanas, compresas, camisolines son de tal densidad que sirven de obstáculo a la penetración del vapor, se hace conveniente envolver estos elementos en paquetes que no excedan de 30 x 30 x 50 cm. Caso contrario, se envuelven por separado.
TECNICAS DE APERTURA
Para pouch
- Sólo se deberán llenar a las ¾ partes de su capacidad, ya que sino, no se podría efectuar un sellado eficaz, así como existiría el peligro de que el envase reviente.
- Recordar que al acomodarlos en la cámara de esterilización, sea el método que fuere, situar la cara de polímero contra la otra de polímero, ya que el intercambio de aire, vapor o gases pasa solo a través del papel.
- En caso de una muy elevada resistencia del cordón de sellado, puede haber problemas al abrir la bolsa, con posible rotura del folio. No olvidar verificar siempre el cordón de sellado y reducir la resistencia de este bajando a la temperatura de sellado.
Para doble envoltorio de pliegues de papel o tela
Al extraer el producto debemos evitar que la cara externa del envase interior se contamine.
Esta posición tiene consecuencias para la técnica de extracción en quirófano. Los instrumentales no deben rozar la cara externa del envase. El envase exterior o segundo envoltorio debe ser abierto por ayudantes de la instrumentadora, la cual solo tocará el material estéril.
Una de las formas más comunes de contaminar el envase interior al abrir el exterior es, por el arrastre de polvo en la lengüeta del envase externo.
Subtema
TIPOS DE ENVOLTURAS
Pouch o papel ventana
Consisten en un frente transparente o folio y sellados a un papel, por acción de calor. Los folios pueden estar formados por poliester y polietileno, o poliester y polipropileno.
Tener presente
- Envase pequeño para las dimensiones del material, este ejerce presión sobre el cordón de sellado, y lo abre.
- Vacío muy profundo durante la esterilización: los envases revientan.
- Acondicionamiento de textiles en pouch: Los textiles suelen romper estos envoltorios. Los textiles retienen el aire por más tiempo en el envase, el envase durante el vacío fraccionado se hincha como un globo pudiéndose romper. Por lo que se aconseja utilizar envases de papel en su totalidad ya que son totalmente permeables al aire, en el caso del pouch solo lo es la cara de papel, el 50% del envoltorio.
Selladores y sellados
Con mordazas
Son económicas, pero tienen la desventaja de la capacidad limitada de trabajo, y a veces aparecen defectos en el cordón de sellado debido a daños en las placas de sellado.
Con rodillos
Transportan la bolsa o pouch automáticamente una vez introducido, a través de un canal con calor y luego a través de los rodillos de sellado. Este tipo de construcción representa ventajas, hace al sistema inalterable a variaciones en el grosor del papel.
Bolsas de papel
Existe un considerado rango de tamaños que requieren plegarse y sellarse con cinta o por sellado con calor por medio de máquinas. Deben ser de papel grado médico, con fuelle que facilite la apertura aséptica, poseer la cara interna satinada, si posee testigo químico impreso, debe ser indeleble al vapor.
RECORDAR
Dentro de cada paquete debe ir un indicador interno de proceso, cuyo viraje ha de ser chequeado en el momento de su apertura
Pliegos de papel, tela no tejida o tela
Tipo rectangulo
Para grandes paquetes (cajas instrumentales y paquete de ropa).
El paquete es sellado siempre con cintas indicadoras de proceso, para poder diferenciar luego los materiales procesados de los no procesados.
Tipo sobre
Para pequeños paquetes y materiales redondeados (palangana, riñoneras, etc.)
CRITERIOS DEL ENVOLTORIO
Facilidad de manipuleo
Los materiales no tejidos para envoltorio deben ser fáciles de manipular durante todos los procesos para su uso. El material debe ser suave, dúctil y permitir practicar un envoltorio sin ofrecer resistencias.
Memoria
Todos los envoltorios tienen alguna memoria, esto es la habilidad para mantenerse donde es puesto. Durante su apertura, los extremos del envoltorio deben permanecer donde son colocados sin que los bordes se vuelvan o regresen sobre el contenido del paquete (mala memoria).
Repelencia
El envoltorio para esterilización debe ser repelente a los líquidos tales como el agua o una solución salina. Esto es para prevenir su penetración por los líquidos y mantener la esterilidad del contenido.
Pelusa o partículas
Se debe seleccionar un producto o material que no desprenda pelusas.
Un envoltorio para esterilización cuyo material tenga un alto desprendimiento de pelusas es un riesgo potencial para los pacientes.
Fortaleza
Los factores que deben considerarse para medir la fortaleza de un envoltorio para la esterilización son tres: resistencia al estallido, desgarro y abrasión.
Porosidad/permeabilidad
El material de empaque debe permitir que el agente esterilizante penetre y salga del paquete mientras que, a su vez, provea una barrera bacteriana realmente efectiva.
MATERIALES USADOS
TELAS
No tejidas
Son una combinación de celulosa más fibras sintéticas o 100% de fibras sintéticas unidas por métodos que no son el tejido tradicional, Se unen por fusión de fibras y resinas con secado posterior. Son descartables, comparándolas con las telas reusables, eliminan el uso del lavadero y la inspección.
Tejidas
Las apropiadas son las de algodón y algodón poliéster con un recuento de 55 hilos/cm2 distribuidos de la siguiente manera:
Urdimbre: 28 hilos/cm
Trama: 27 hilos/cm
Total: 140 hilos/pulgada 2, en doble envoltura.
Se las usa en paquetes pesados que necesitan un embalaje resistente. La tela debe lavarse luego de cada proceso y descartarse en caso de observarse algún agujero.
REQUISITOS
Relacion costo/ beneficio positiva.
Resistente a los liquidos
Que no reaccione con el material que se empaca
Que no reaccione con el agente esterilizante
Que no desprenda fibras o particulas.
Resistente a la rotura.
Resistente a la entrada de microorganismos.
CUIDADO DEL MATERIAL QUIRÚRGICO
CENTRAL DE ESTERILIZACION
Las necesidades de suministros en el quirófano son muy especiales.
Dentro de este departamento se incluye el de esterilización en cuanto a la provisión de materiales que un área quirúrgica necesita.
La relación entre ambos departamentos debe ser muy estrecha y mantener unas vías de comunicación fluidas y establecer stock que ayuden a la buena marcha de la actividad quirúrgica
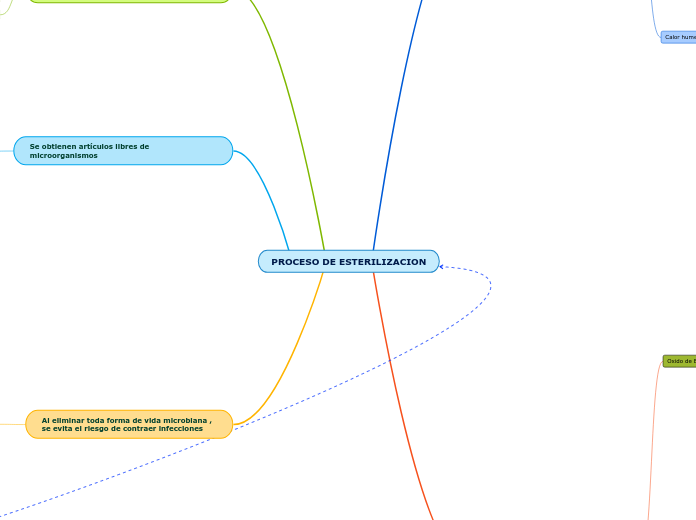
ESTERILIZACION
Es el conjunto de operaciones destinadas a eliminar o matar todas las formas de los seres vivientes, contenidos en un objeto o sustancia. Todo artículo crítico debe ser sometido a algún método de esterilización de acuerdo a su compatibilidad.
CONTROL Y REGISTRO DEL MATERIAL
Todos los equipos e instrumentos médicos deben estar registrados para el control de las reservas, manutención y sustitución preventiva de los mismos.
Asimismo, el material que entra o sale de la CE debe ser registrado en relación a los siguientes ítems:
- tipo
- cantidad
- condiciones de conservación (si tienen manchas, si están oxidados, si hay fallas de funcionamiento, etc.).
Las cajas de instrumental quirúrgico deben contener una descripción del contenido para facilitar el trabajo del armado de las cajas en la CE, y deberán ser sometidas a un recuento o reseña, en sala de cirugía, antes y después de cada procedimiento.
RESISTENCIA DE MICROORGANISMOS
La susceptibilidad de los distintos microorganismos a los procesos de inactivación está en función de los factores ya mencionados.
FACTORES QUE AFECTAN LA EFICACIA EN LA ESTERILIZACION
Estandarización de la carga
Humedad relativa
Temperatura
Tiempo
Materia orgánica
Número de microorganismos
METODOS FISICOS - QUIMICOS
Plasma
De peróxido de hidrógeno
Gas
De vapor de formaldehído
Vapor a baja temperatura
Con formaldehído
METODOS QUIMICOS
Estos métodos se utilizan solamente en los casos en que los materiales no soporten el calor y su naturaleza lo permita.
Quimicos gaseosos
Oxido Etileno
Quimicos liquidos
La esterilización por agentes químicos por inmersión hecha de forma manual será siempre el último método de elección. Estos procesos son difíciles de controlar, con una gran probabilidad de recontaminación durante el enjuague o el secado, y no permiten el almacenado posterior.
METODOS FEISICOS
Calor humedo
La esterilización a vapor es el procedimiento de esterilización más común (excepto para los materiales que no pueden resistir el calor y la humedad), y al equipo que se utiliza se le denomina autoclave.
Calor seco
Relacion tiempo - temperatura
No se puede garantizar la esterilidad en un instrumento médico, si éste no ingresó limpio al proceso de esterilización. Nuestro objetivo es obtener insumos estériles para ser usados con seguridad
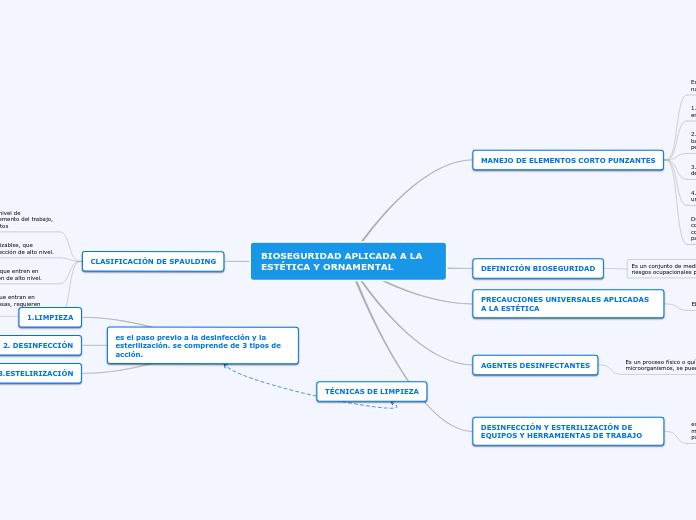
DESINFECCION
La desinfección es el proceso físico o químico por medio del cual se logra eliminar los microorganismos de formas vegetativas en objetos inanimados, sin que se asegure la eliminación de esporas bacterianas.
Todo artículo semicrítico que no pueda ser esterilizado, debe ser sometido a desinfección de acuerdo al criterio de indicación, según el protocolo validado.
LINEAMIENTOS GENERALES PARA EFECTURA LA DESINFECCION DE ALTO NIVEL
Los desinfectantes utilizados para desinfección de alto nivel deben contar con la autorización de ANMAT para su comercialización (Disposición 4324/00 u otra vigente a la fecha).
Los desinfectantes usados actualmente para productos de uso médico son: glutaraldehído, ortoftalaldehído, formaldehído y ácido peracético.
La tendencia internacional es considerar a la desinfección de alto nivel como parte de un conjunto de operaciones destinadas a garantizar el adecuado reprocesamiento de los productos médicos. Por lo tanto debe entenderse el tratamiento completo en su conjunto como desinfección de alto nivel, incluyendo las etapas previas y posteriores a la desinfección propiamente dicha.
Estas etapas son:
- Lavado
- Enjuague
- Secado
- Desinfección propiamente dicha
- Enjuague del agente desinfectante
El no cumplimiento de estas normas hace responsable al operador, y solidariamente a la institución en que se realizó el procedimiento, de los eventuales accidentes por la transmisión de patógenos a pacientes o personal
FACTORES QUE AFECTAN LA EFECTIVIDAD EN LOS PROCESOS DE ESTERILIZACION
Presencia de materiales extracelulares o biofilmes.
Duración de la exposición.
Materias orgánicas.
Factores físicos y químicos.
Concentración de los agentes.
Resistencia de los microorganismos al agente químico.
Cantidad y ubicación de los microorganismos.
METODOS DE DESINFECCION
La desinfección es uno de los procedimientos más antiguos en el medio hospitalario.
Fue utilizada en un primer momento para eliminar microorganismos del ambiente e higienizar las manos.
Actividad de distintos desinfectantes
NIVELES DE DESINFECCION
Desinfección de elementos contaminados con HBV, HIV, o Mycobacterium tuberculosis
Los elementos biomédicos semicríticos contaminados con sangre de pacientes HBV o HIV, o bien secreciones respiratorias de pacientes con tuberculosis, pueden recibir desinfecciones de alto nivel, porque estudios experimentales han demostrado la inactivación de estos gérmenes con desinfectantes de este tipo.
Desinfeccion de bajo nivel
Es realizado por agentes químicos que eliminan bacterias vegetativas, hongos y algunos virus en un período de tiempo corto (menos de 10 minutos). Ej.: amonios cuaternarios.
Desinfeccion de nivel intermedio
Se realiza utilizando agentes químicos que eliminan bacterias vegetativas y algunas esporas bacterianas. Aquí se incluyen el grupo de los fenoles, el hipoclorito de sodio.
Desinfeccion de alto nivel
Es realizada con agentes químicos líquidos que eliminan a todos los microorganismos. Ej.: glutaraldehído.
NORMAS BASICAS PARA LA DESINFECCION Y ESTERILIZACION
CRITERIOS DE INDICACION PARA LA DESINFECCION O ESTERILIZACION
En 1968, Earl Spaulding estableció el primer criterio para la desinfección con el objetivo de racionalizar las indicaciones del procesamiento de los materiales y del instrumental. Spaulding consideró el grado de riesgo de infección que existe con el empleo de estos artículos.
Material No Critico
Son todos los instrumentos que sólo toman contacto con la piel intacta. Sólo exige limpieza adecuada, secado y en algunas ocasiones desinfección de nivel intermedio o de bajo nivel.
Material Semicritico
Son aquellos instrumentos que entran en contacto con la mucosa de los tractos respiratorios, genital y urinario, y con la piel que no se encuentra intacta.
Deben ser estériles, o bien mínimamente, deben ser sometidos a Desinfección de Alto Nivel.
Material Critico
Son aquellos instrumentos que entran en contacto con cavidades o tejidos estériles incluyendo el sistema vascular. Estos artículos representan un alto riesgo de infección si están contaminados con cualquier microorganismo por lo que deben ser siempre estériles.
AREA TECNICA
Área de almacenado del material (área estéril)
Al área de almacenado del material estéril ingresará únicamente el equipo o instrumental estéril, envuelto, para ser colocado en estantes abiertos o armarios cerrados.
Área de acondicionamiento, empaquetamiento, preparación
y esterilización del material (área limpia)
Al área de acondicionamiento, empaquetamiento, preparación y esterilización del material ingresarán los objetos completamente limpios y secos. Aquí, el instrumental y los equipos son revisados para velar por su limpieza, integridad y funcionalidad. El tránsito de las personas será estrictamente controlado, y sólo el personal adecuadamente vestido ingresará al área. Los dispositivos médicos, las cajas de instrumentos, la ropa, etc. son preparados para el proceso de esterilización.
Área de limpieza y descontaminación del material (área sucia)
En el área de limpieza y descontaminación del material se reduce la carga microbiana y la materia orgánica de los instrumentos y dispositivos médicos que ingresan para su posterior procesamiento. Esta área está separada por una barrera física de las otras áreas de la CE (preparación, procesamiento, depósito) y ser fácilmente accesibles desde un corredor exterior.
INFRAESTRUCTURA
REQUERIMIENTO DE ESPACIOS
Varían significativamente según los procesos que realizará la CE y son siempre calculados durante la planificación. La recomendación general será de: un metro cuadrado por cada cama de internación.
Sistemas de extincion de incendio
El servicio deberá disponer, en forma visible y accesible, al menos dos matafuegos a base de CO2 o polvo químico ABC.
Las áreas físicas de la CE están divididas en: área técnica (que a su vez cuenta con varios espacios), área administrativa y área de apoyo. Cada área está físicamente dividida, y cada una debe mantener su integridad.
Piletas para el lavado del instrumental
Deberán ser profundas, a fin de evitar salpicaduras durante la tarea y permitir la correcta inmersión de los elementos, un factor clave para la correcta limpieza de los mismos.
Sistema mecanico
Además de los requerimientos mecánicos, energéticos, agua y vapor, los procesos de esterilización habitualmente precisan sistemas presurizados como aire comprimido, nitrógeno y sistemas de vacío.
Se recomienda un sistema de destilado o desmineralizado del agua que será usada tanto para la limpieza como para alimentar las autoclaves de vapor.
Ventilacion - Temperatura - Humedad
Ventilación: los sistemas de ventilación deben ser diseñados de manera que el aire fluya de las áreas limpias a las sucias y luego se libere al exterior o a un sistema de recirculación por filtro.
- No deberá haber menos de 10 recambios de aire por hora.
- No se permitirá la instalación de ventiladores en la CE, ya que generan gran turbulencia de polvo en el aire y también microorganismos que se proyectan desde el piso a las mesas de trabajo.
Temperatura y humedad: el ambiente debe mantener una temperatura estable entre 18ºC-25ºC, y una humedad relativa ambiente de 35-50%.
- Mayor temperatura y humedad favorecen el crecimiento microbiano.
- Por debajo de los niveles recomendados, pueden quedar afectados determinados parámetros de la esterilización, como la penetración del agente esterilizante.
Pisos - Paredes - Techos
Pisos y paredes: Deberán ser construidos con materiales lavables y que no desprendan fibras ni partículas. No deberán ser afectados por los agentes químicos utilizados habitualmente en la limpieza.
Techos: Deberán ser construidos de manera que no queden ángulos expuestos y presenten una superficie única (ángulos sanitarios) para evitar la condensación de humedad, polvo u otras posibles causas de contaminación.
VENTAJAS
Eficiencia
Los productos re utilizables, instrumentos y muchos otros suministros deben ser descontaminados y limpiados después de su uso, han de ser inspeccionados, envasados y esterilizados antes de ser utilizados de nuevo tras su correcto etiquetado.
Economia
La misión de la Central de Esterilización, es proporcionar a todos los servicios hospitalarios el material, equipos o instrumental médico en las condiciones idóneas de esterilidad oportunamente y a costos adecuados; así como su correcta protección para la realización de los diferentes procedimientos diagnósticos y terapéuticos. De esta forma se consigue tanto la satisfacción de las personas que trabajan en la Central, como la de los usuarios del servicio.
La política del evento relativo es un método para mejorar la eficiencia y reducir los costos por reprocesamiento.
Se deberá educar, entrenar y entablar caminos de comunicación para fortalecer esta política.
Seguridad
En los viejos sistemas descentralizados de esterilización (con personal no supervisado) se incrementaban las posibilidades de fallas en los procesos.
Por ejemplo: materiales expuestos a métodos incorrectos de esterilización (elementos no resistentes expuestos a elevadas temperaturas o destruidos por haber sido procesados mediante calor seco). O modificación de los parámetros seguros de proceso como aumento de la temperatura de proceso, por calor seco, para aumentar empíricamente la seguridad del proceso.
PERSONAL
LAVADO DE MANOS
El lavado de manos es el método más simple y efectivo para detener la diseminación de las infecciones.
Siempre retirar anillos y pulseras; las uñas deben estar cortas y sin esmalte; las mangas de la ropa o de los uniformes deben ser cortas. Las manos deben lavarse con jabón común o con solución alcohólica, si no están visiblemente sucias, en las siguientes ocasiones:
- Al entrar y salir del trabajo.
- Al contactar con material contaminado, aunque se hayan utilizado guantes o manoplas.
- Antes y después de preparar instrumental.
- Antes y después de comer o beber.
- Antes y después de ir al baño.
- Después de quitarse los guantes.
- Al pasar de un área a otra de la CE
EQUIPOS DE PROTECCION PERSONAL
El personal debe trabajar protegido con el "EPP" para prevenir de manera crítica la exposición percutánea y permucosa de sangre y otros materiales potencialmente peligrosos.
Las prácticas de trabajo seguras, la mecánica apropiada y los controles de ingeniería también mejorarán la seguridad del trabajador.
En el área de limpieza y descontaminación del material es necesario usar el siguiente EPP: protector ocular o protector facial, gorro, mascarilla, ropa exclusiva, delantal plástico, guantes de látex gruesos y largos, y botas de goma o protectores de calzado impermeables
RECURSOS HUMANOS Y CAPACITACION
El número de empleados de una CE dependerá del volumen de trabajo ejecutado, contando siempre con un mínimo de empleados estables. El área de limpieza y descontaminación del material (área sucia) deberá contar con un profesional exclusivo. Cada una de las áreas restantes deberá disponer de 1 o más profesionales que puedan ejercer actividades en las diversas áreas limpias. Debe existir un programa de entrenamiento continuo para todo el personal de la CE que contemple: nociones de microbiología, funcionamiento de los equipos, principios de limpieza, desinfección y esterilización, selección y empaquetado de instrumental, preparación de material textil, cargas de autoclaves, control de los procesos, almacenaje de material estéril, recolección y entrega de material, y uso del equipo de protección personal (EPP).
FLUJO DEL MATERIAL Y PERSONAL
Control y registro del material de la central de esterilización
Todos los equipos e instrumentos médicos deben estar registrados para el control de las reservas, manutención y sustitución preventiva de los mismos. Asimismo, el material que entra o sale de la CE debe ser registrado en relación a los siguientes ítems: tipo, cantidad, condiciones de conservación (si tienen manchas, si están oxidados, si hay fallas de funcionamiento, etc.). Las cajas de instrumental quirúrgico deben contener una descripción del contenido para facilitar el trabajo del armado de las cajas en la CE, y deberán ser sometidas a un recuento o reseña, en sala de cirugía, antes y después de cada procedimiento.
Material esterilizado en otra institucion
La calidad del material esterilizado en otra institución de salud sólo puede asegurarse si el envoltorio permanece íntegro, sin manchas ni arrugas. En general, se recomienda que todo el material esterilizado en otra institución de salud sea lavado, acondicionado y esterilizado nuevamente, a menos que se tenga conocimiento y garantía de los controles de los procesos realizados en la otra institución.
Personal hospitalario
Sólo el personal autorizado tendrá acceso al área de procesamiento y esterilización de materiales.
A las áreas limpias y estériles, no podrá entrar ninguna persona ajena al Servicio, a menos que dicha persona lo haga con la autorización del Jefe de la CE y esté apropiadamente vestida de acuerdo a las normas
Control de circulacion
El acceso a las áreas técnicas de la CE debe ser estricto para el personal que trabaja en cada área. Las visitas, técnicos de otras áreas, o proveedores deben ser recibidas en el área administrativa de la CE. Para tener acceso al área de procesamiento, toda visita o proveedor deberá vestirse apropiadamente de acuerdo a las normas: uso de bata, botas y gorro; y estar acompañado de la persona responsable de la CE.
Responsabilidad
Todos los empleados son responsables de mantener y resguardar cada área para la función que le fue asignada, respetando la circulación dentro de las mismas.
AREA DE APOYO
El área de apoyo debe estar constituida, al menos, por: Un vestuario, para el cambio de la ropa de calle, resguardo de la misma y de los objetos personales. Un área de depósito de los productos químicos, detergentes y productos de limpieza. Esta área debe contar con una pileta adicional para el lavado de los accesorios utilizados en la limpieza del ambiente.
AREA ADMINISTRATIVA
Anexo, y separado del área técnica, la CE debe tener un área administrativa destinada para cumplimentar las actividades administrativas del personal y de los insumos. Además, en esta área se debe guardar toda la documentación generada por la CE, tales como: controles de los ciclos de esterilización, controles del número de materiales, equipos e insumos, funciones del personal y todos los otros procesos administrativos de una CE.