realizată de paul leguizamon 4 ani în urmă
1025
ENFERMEDADES DE ORIGEN ALIMENTARIO
realizată de paul leguizamon 4 ani în urmă
1025

Mai multe ca aceasta
Presenta forma de bastón alargado de 1.0-1.2 µm en el diámetro x 3.0 a 5.0 µm de largo. Es grampositiva y móvil, debido a la presencia de flagelos perítricos, además, puede ser aerobia o anaerobia facultativa y es formadora de esporas en condiciones desfavorables. Tiene un intervalo de temperaturas de crecimiento que va de 4° C a 48° C donde sus esporas son capaces de tolerar hasta 95°C, pH de 4.3 a 9.3 y de actividad del agua de 0.912 a 0.95. Es capaz de utilizar glucosa, fructuosa y trehalosa pero no las pentosas ni muchos azúcares y alcoholes. La mayoría de las cepas hidroliza activamente el almidón, la caseína y la gelatina.

Se presenta ampliamente distribuida en ambientes naturales como lo es el tracto intestinal de invertebrados, suelo, agua, vegetación y aire.
Escherichia coli enteropatogénica (ECEP)
La E. coli enteropatogénica, ECEP, se caracteriza por adherirse a la mucosa del intestino, produciendo lesiones distintivas en dicho epitelio. El término se usó por primera vez en 1955 en relación con una serie de brotes de diarrea infantil en los años 1940 y 1950, para diferenciarla de la E. coli comensal.
La ECEP se subclasifica en típica y atípica, según la presencia o no del plásmido del factor de adherencia de E. coli (FAE). Este plásmido codifica la formación de fimbrias tipo IV conocidas como «pelos formadores de penachos» (en inglés: "bundle-forming pilus" o BFP).
Es un bacilo gramnegativo, no esporulado, capaz de crecer dentro de una amplia escala de temperaturas, desde -1 °C hasta +40 °C. Presenta factores antifagocitarios (cápsula).
Se multiplica en las mucosas y se puede transmitir a través del contacto con animales, ingestión de productos alimenticios o contaminados o agua contaminada. Raramente causa infecciones mortales. Habita en el intestino de animales domésticos.
Una infección por Y enterocolítica no solo causa inflamación del intestino delgado y del colon, sino también síntomas tales como diarrea y fiebre. Un niño con esta infección podría tener heces (excremento) con sangre y mucosidad. Estos síntomas pueden durar entre 1 y 3 semanas, o a veces más.
Junto con estos síntomas más comunes, los niños muy pequeños que tienen demasiado hierro almacenado en sus organismos, como los que reciben transfusiones de sangre, o aquellos cuyos sistemas inmunitarios ya están deprimidos o debilitados por otra enfermedad, pueden ser susceptibles a padecer bacteriemia (propagación de bacterias en el torrente sanguíneo). Los niños de más edad tal vez tengan también síntomas similares a los de la apendicitis (un síndrome de falsa apendicitis), con dolor constante y a la palpación en el lado derecho del abdomen. En ocasiones excepcionales, la infección podría estar relacionada con afecciones tales como faringitis, inflamación de los ojos, meningitis y neumonía. En los niños de más edad podría padecer de dolor articular o tener un bulto rojo en la piel (eritema nodular) de las piernas después de la desaparición de la infección misma.
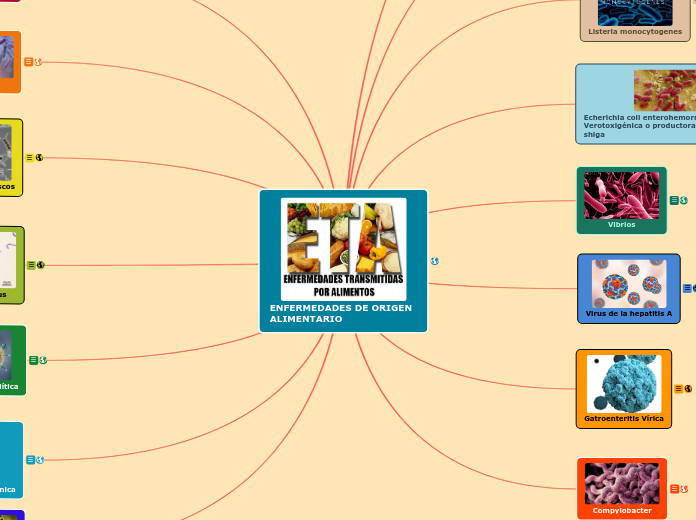
El género de bacteria Streptococcus tiene varias especies distintas, capaces de causar diferentes infecciones en el ser humano.
La Streptococcus pyogenes, también conocida como estreptococos beta-hemolítico del grupo A (GAS, por sus siglas en inglés), causa un amplio espectro de enfermedades, que van desde cuadros leves como faringitis, amigdalitis, impétigo y escarlatina, hasta infecciones invasivas graves, como meningitis, fascitis necrotizante o septicemia, que pueden provocar la muerte.
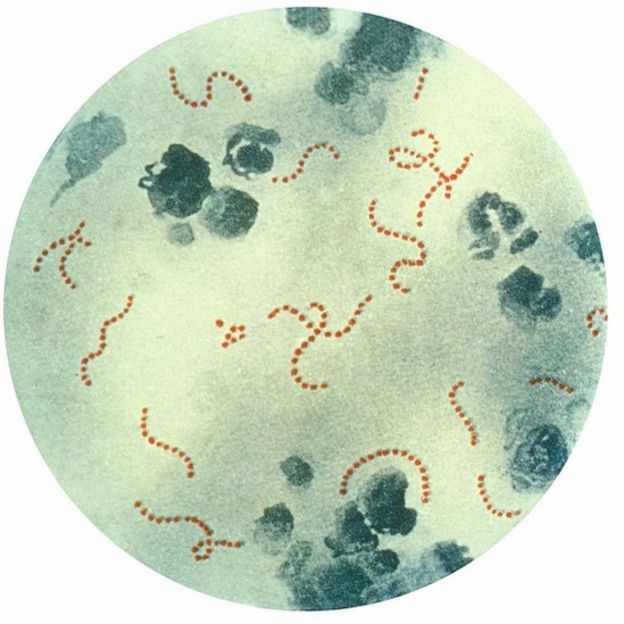
Los organismos Shigella son un grupo de patógenos intracelulares altamente enteroinvasivos, formado por bacilos Gram-negativos. Estos microorganismos son causante de la enfermedad shigelosis
Estos organismos se agrupan en 4 especies
Toxinas
La especie S. Dysenteriae es productora de una toxina citoletal .Docis infectiva de 10 a 200 celulas
PRODUCE
-Diarrea
-Dolor abdominal
-Calambres
CAUSAS DE CONTAGIO
FACTORES DE RIESGOS
ALIMENTOS
Lavado con agua potable
Cloración del agua con lavandina
Una correcta cocción de los alimentos a consumir
PERSONA A PERSONA
Lavado minucioso de manos con agua y jabón
Evitar contacto con personas infectadas
Clostridium perfringens
La toxiinfección por C. perfringens (bacteria) es reconocida como una de las Enfermedades de Transmisión Alimentaria (ETA) más comunes, responsable de aproximadamente el 20% de los casos anuales de intoxicación por alimentos.
M E D I D A S P R E V E N T I V A S
Usar temperaturas de cocción correctas
Enfriar rápidamente
Buenas prácticas de higiene durante el procesado
SÍNTOMAS
DURACIÓN
24 HORAS
Diarrea acuosa
Náuseas
Dolor abdominal
ALIMENTOS IMPLICADOS
RESERVORIO
Se puede encontrar, comúnmente, en platos cárnicos de res cocinados, aves, alimentos secos o precocidos, y, en menor frecuencia, en vegetales.
La carga de enfermedades transmitidas por los alimentos, entre ellas la campilobacteriosis, es considerable: cada año las padecen cerca de 1 de cada 10 personas y son causa de la pérdida de 33 millones de años de vida saludable. Las enfermedades transmitidas por los alimentos pueden ser graves, sobre todo en niños pequeños. Las enfermedades diarreicas son las más frecuentes entre las causadas por los alimentos, con 550 millones de casos anuales, entre ellos 220 millones de niños de menos de 5 años. Campylobacter es una de las cuatro principales causas mundiales de enfermedad diarreica.
La elevada incidencia de diarrea por Campylobacter, su duración y sus posibles complicaciones le confieren gran importancia desde el punto de vista socioeconómico. En los países en desarrollo, las infecciones por Campylobacter son especialmente frecuentes en menores de 2 años, en los que a veces son mortales.
Campylobacter son bacilos, por lo general con forma espiralada, de S o curva. Actualmente, el género Campylobacter comprende 17 especies y seis subespecies, de las cuales las detectadas con más frecuencia en enfermedades humanas son C. jejuni (subspecie jejuni) y C. coli. En pacientes con enfermedades diarreicas también se han aislado otras especies, como C. lari y C. upsaliensis, pero son menos frecuentes.
La campilobacteriosis es la enfermedad causada por la infección por Campylobacter.
Las especies de Campylobacter están ampliamente distribuidas en la mayoría de los animales de sangre caliente. Son prevalentes en animales destinados al consumo, como aves de corral, vacunos, porcinos, ovinos y avestruces, y en los animales de compañía, como perros y gatos. También se han encontrado en el marisco.
Por lo general, se cree que la vía principal de transmisión son los alimentos, a través de la carne y los productos cárnicos poco cocidos, así como la leche sin hervir o contaminada. El agua o el hielo contaminados son también una fuente de infección. Algunos casos ocurren tras el contacto con agua contaminada durante actividades recreativas.
La campilobacteriosis es una zoonosis, es decir una enfermedad transmitida al ser humano por los animales o por productos de origen animal. La mayor parte de las veces, los animales muertos o la carne quedan contaminados por las heces durante el sacrificio. Campylobacter raramente causa enfermedad en los animales.
No está claro cuál es la contribución relativa de cada una de las fuentes antes mencionadas a la carga total de morbilidad, pero se cree que el consumo de carne de aves de corral poco cocida es una de las fuentes principales de infección. Dado que los brotes originados en las fuentes comunes representan una proporción bastante reducida de casos, la inmensa mayoría de los informes se refieren a casos esporádicos, que no presentan una pauta fácilmente discernible.
Así pues, resulta extremadamente difícil calibrar la importancia de todas las fuentes conocidas. Además, la amplia distribución de Campylobacter también dificulta la elaboración de estrategias de control a lo largo de la cadena alimentaria. Sin embargo, en los países que han adoptado estrategias específicas para reducir la prevalencia de Campylobacter en las aves de corral vivas, se ha observado una reducción similar de los casos humanos.
Generalmente no es necesario tratamiento, excepto la reposición de líquidos y electrolitos. El tratamiento antimicrobiano está recomendado en casos invasivos (cuando las bacterias invaden las células de la mucosa intestinal y dañan los tejidos) o bien para suprimir el estado de portador (es decir, cuando una persona tiene Campylobacter en su organismo y sigue diseminando las bacterias sin padecer los síntomas de la enfermedad).
Hay varias estrategias para prevenir la enfermedad por Campylobacter:
En asociación con otras partes interesadas, la OMS defiende vivamente la importancia de la inocuidad de los alimentos como elemento esencial para garantizar el acceso a dietas inocuas y nutritivas. La OMS formula políticas y recomendaciones que abarcan la totalidad de la cadena alimentaria, desde la producción hasta el consumo, utilizando para ello diferentes tipos de conocimientos especializados de diversos sectores.
La OMS trabaja para fortalecer sistemas que garanticen la inocuidad de los alimentos en un mundo cada vez más globalizado. El establecimiento de normas internacionales sobre la inocuidad de los alimentos, la educación del consumidor y la capacitación de quienes manipulan alimentos para que lo hagan de forma segura se encuentran entre las intervenciones más decisivas para prevenir las enfermedades de transmisión alimentaria.
En colaboración la Organización de las Naciones Unidas para la Alimentación y la Agricultura (FAO), la Organización Mundial de Sanidad Animal (OIE) y su Centro Colaborador en la Universidad de Utrecht, la OMS publicó el 2012 el informe titulado The global view of campylobacteriosis.
La gastroenteritis viral es una infección intestinal que se caracteriza por presentar diarrea líquida, cólicos estomacales, náuseas o vómitos y, a veces, fiebre.
La forma más habitual de desarrollar gastroenteritis viral, generalmente llamada gripe estomacal, es a través del contacto con una persona infectada, o por ingerir alimentos o agua contaminada. Si no tienes otro problema de salud, probablemente te recuperarás sin complicaciones. Sin embargo, para los bebés, los adultos mayores y las personas con sistemas inmunitarios comprometidos, la gastroenteritis viral puede ser mortal.
No existe un tratamiento eficaz para la gastroenteritis viral, por lo que la prevención es clave. Además de evitar los alimentos y el agua que pueden estar contaminados, tu mejor defensa es un lavado de manos frecuente y minucioso.
Esta enfermedad hepática se debe al virus de la hepatitis A (VHA), que se transmite principalmente cuando una persona no infectada (y no vacunada) come alimentos o bebe agua contaminados por heces de una persona infectada por el virus. La infección está muy asociada al agua y los alimentos no inocuos, el saneamiento deficiente, la mala higiene personal y el sexo bucoanal.
A diferencia de las hepatitis B y C, la hepatitis A no causa hepatopatía crónica y rara vez es mortal, pero puede ocasionar síntomas debilitantes y hepatitis fulminante (insuficiencia hepática aguda) que, a menudo, es mortal. La OMS estima que, en 2016, la hepatitis E provocó aproximadamente 7134 defunciones, una cifra que representa el 0,5 % de la mortalidad por hepatitis víricas.
La hepatitis A se presenta esporádicamente y en epidemias en todo el mundo y tiende a reaparecer periódicamente. El VHA es una de las causas más frecuentes de infecciones de transmisión alimentaria. Las epidemias asociadas a alimentos o agua contaminados pueden aparecer de forma explosiva, como ocurrió con la epidemia registrada en Shanghái en 1988, que afectó a unas 300 000 personas.1 Además, se pueden prolongar mucho y persistir durante meses en la población a través del contagio entre personas. Los virus causantes subsisten en el medio y pueden resistir a los métodos de inactivación y control de las bacterias patógenas utilizados habitualmente en la producción de alimentos.
La enfermedad puede tener consecuencias económicas y sociales graves en las comunidades. Los pacientes pueden tardar semanas o meses en recuperarse y reanudar sus actividades laborales, escolares o cotidianas. Además, las repercusiones en los establecimientos de restauración donde se ha detectado el VHA y en la productividad local en general pueden ser graves.
Los vibriones son una agrupación de eubacterias gramnegativas. Las bacterias reconocidas como vibriones pertenecen al género Vibrio que en conjunto con otros siete géneros conforman la familia Vibrionaceae.
Muchos de los representantes del género Vibrio no son “coléricos”, es decir, no son patógenos. Sin embargo, de la gran diversidad de especies que lo conforman cerca de 12 causan afecciones en el hombre.
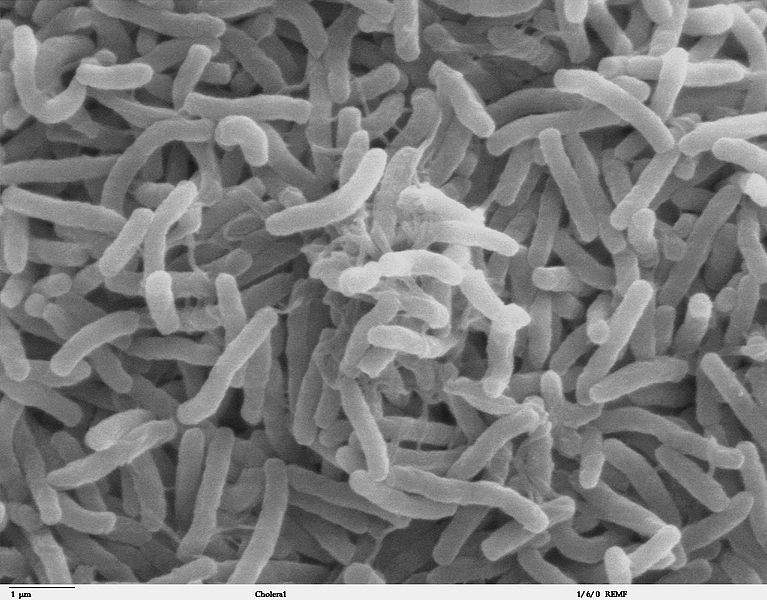
La mayoría de las especies se encuentran en ambientes acuáticos como estuarios, lagunas salobres y en ambientes marinos, soportando condiciones con alta salinidad, teniendo generalmente el género comportamiento halófilo.
El principal mecanismo de infección con estas bacterias se debe al consumo de alimentos contaminados de procedencia marina. Estas bacterias suelen aumentar en número cuando la temperatura del agua es ideal (17 °C a 20 °C) lo que aumenta la probabilidad de infección durante el verano.
Los vibriones crecen fácilmente en casi todos los medios de aislamiento. Debido a la característica halófila de muchas de las especies, tienden a crecer mejor y más rápido en medios con NaCl 1%. Las especies que no han sido relacionadas con patologías en humanos se conocen como “vibriones marinos”.
Los representantes de la familia Vibrionaceae son bacterias no entéricas, es decir, su hábitat frecuente no es el intestino de los animales y el hombre, siendo en general de vida libre.
Estas bacterias son oxidasa positiva, lo que indica que poseen citocromo C oxidasa y pueden emplear oxígeno en la generación de energía en la cadena de transporte de electrones, una característica que las separa de las enterobacterias. Además son anaerobios facultativos, con ciertas capacidades de fermentar.
Los vibriones producen una serie de toxinas entre las que se incluyen tetrodotoxina y saxitoxina además de enterotoxinas como la relacionada con el cólera.
Escherichia coli enterohemorrágica
Las cepas de E. coli enterohemorrágicas (enterahernarrhagic E. coli, EHEC) producen una o más toxinas shigoides o verotoxinas, shiga por un bacteriófago. La toxina shigoide 1 es casi idéntica a la toxina shiga producida por Shigella dysenteriae tipo 1. Se desconoce la patogenia de la enfermedad por EHEC, pero puede implicar efectos directos de las toxinas sobre células epiteliales y endoteliales, o quizá está mediada por la respuesta inflamatoria del huésped. Las cepas de EHEC se relacionan con pocos serotipos específicos.
Cuadro Clínico
Se estima un periodo de incubación de 12 a 60 horas, siendo la media de 48 horas. La sintomatología con calambres abdominales seguida de diarreas acuosas y sanguinolentas.
La fiebre es inexistente en la mayoría de los casos. Aproximadamente en un 10% de los casos este cuadro leve puede derivar en complicaciones como el síndrome hemolítico -urémico (SHU) o púrpura trombótica trombocitopénica (PTT),
Aunque en general la colitis hemorrágica afecta a cualquier grupo de edad, las tasas de infección son máximas en niños menores de cinco años y van decreciendo con la edad.
Diagnóstico
La presencia de este patógeno puede determinarse por métodos microbiológicos clásicos, siguiendo el siguiente protocolo:
a.- Coprocultivo en medio MacConkey -sorbitol.
b.- Caracterización mediante pruebas bioquímicas; las cepas predominantes son:
• Sorbitol negativo.
• Beta glucuronidasa negativo.
Por otro lado las técnicas moleculares nos abren alternativas, que nos permiten detectar directamente la presencia de verotoxinas, impidiendo que pasemos por alto serotipos con características bioquímicas distintas pero inductores de la enfermedad. Podemos utilizar tanto técnicas inmunológicas como genéticas (PCR), realizándolas sobre el sobrenadante del coprocultivo o bien, directamente sobre la muestra.
Es una infección que puede ocurrir cuando una persona ingiere alimentos que han sido contaminados con la bacteria llamada Listeria monocytogenes (L monocytogenes).
La bacteria L monocytogenes se encuentra en animales salvajes y domésticos, al igual que en el agua o los suelos. Estas bacterias producen enfermedad en muchos animales, y llevan a que se presente aborto espontáneo y partos de mortinatos en animales domésticos.
Las verduras, las carnes y otros alimentos pueden resultar infectados con la bacteria si entran en contacto con suelos o estiércol contaminado. La leche cruda o los productos hechos de ella pueden portar estas bacterias.
Si usted come los productos contaminados, puede enfermarse. Las siguientes personas están en mayor riesgo:
Las bacterias en la mayoría de los casos causan una enfermedad gastrointestinal. En algunos casos, se puede desarrollar una infección de la sangre (
) o una inflamación de las membranas que cubren el cerebro (
). Los bebés y los niños a menudo tienen meningitis.
La infección al comienzo del embarazo puede provocar un aborto espontáneo. Las bacterias pueden atravesar la placenta e infectar al feto. Las infecciones a finales del embarazo pueden conducir a parto de mortinato o a la muerte del bebé al cabo de unas pocas horas de nacido. Aproximadamente la mitad de los bebés infectados al momento del parto o cerca de este morirá.
En los adultos, la enfermedad puede tomar muchas formas, dependiendo de qué órgano o sistema de órganos esté infectado. Puede presentarse como:
O puede presentarse en una forma más leve como:
La Salmonella es un tipo de
. Existen varios tipos de Salmonella. El tipo responsable de la mayoría de las infecciones en los seres humanos es la que trasmiten las gallinas, las vacas y los reptiles (como las tortugas, los lagartos y las iguanas).
La infección por Salmonella, o salmonelosis, es una enfermedad trasmitida por los alimentos y causada por bacterias de Salmonella. La mayoría de las infecciones se contraen a través de alimentos contaminados (generalmente la carne de ternera, la carne de aves de corral, los huevos o la leche).
Una infección por Salmonella causa, típicamente, los siguientes síntomas:
Las infecciones por salmonella suelen remitir sin tratamiento médico.
Las bacterias Salmonella se suelen encontrar en las heces (cacas) de algunos animales, sobre todo de los reptiles. La gente que tiene estos animales como mascotas puede contraer una salmonelosis si manipula a los reptiles, y las bacterias de sus heces acaban en sus manos.
La gente puede contraer una infección por Salmonella también al ingerir alimentos contaminados por heces de animales infectados. Esto puede ocurrir cuando alimentos como la carne de ternera, de aves de corral o los huevos no están lo suficientemente cocinados. Las frutas y las verduras también se pueden contaminar con las heces que impregnen la tierra o el agua donde hayan crecido.
Sí. La gente con salmonelosis puede contagiar la infección de varios días a varias semanas después de haberse infectado con la bacteria, incluso aunque sus síntomas hayan desaparecido o se hayan tratado con antibióticos.
No todo el mundo que ingiera la bacteria Salmonella enfermará. Los niños, sobre todo los lactantes, son los más proclives a enfermar de salmonelosis.
Entre la gente con mayor riesgo de desarrollar complicaciones a partir de una salmonelosis, se incluye a quienes:
En estos grupos de alto riesgo, la mayoría de los médicos tratarán la infección con antibióticos para impedir que se extienda a otras partes del cuerpo. Los antibióticos no parece que ayuden a personas sanas que hayan contraído infecciones que no son graves, y es posible que, de hecho, alarguen la cantidad de tiempo durante el cual serán portadoras de la bacteria.
Puesto que hay muchas enfermedades diferentes que pueden causar síntomas similares (como náuseas, fiebre, retortijones y diarrea), es posible que los médicos soliciten a sus pacientes una muestra de heces (caca) para analizarla al laboratorio.
Una infección grave por Salmonella requerirá más pruebas para saber qué germen en concreto está causando la enfermedad y qué antibióticos se pueden usar para tratarla.
Si padeces una salmonelosis y tienes un sistema inmunitario sano, es muy posible que tu médico deje que la enfermedad se resuelva por sí misma sin darte ningún tipo de medicación.
Si tienes fiebre, te puede ir bien tomar paracetamol para bajarte la fiebre y aliviarte los retortijones. Como ocurre con cualquier infección que cursa con diarrea, es importante que bebas abundantes líquidos para evitar la
.
Los síntomas de las salmonelosis pueden tardar de 6 a 72 horas en empezar después de que alguien ingiera algo que contenga la bacteria. En la mayoría de la gente, la enfermedad dura de 4 a 7 días tras el inicio de los síntomas.
a conciencia es una buena forma de protegerse de la salmonelosis. Por lo tanto, lávate las manos bien y con frecuencia, sobre todo después de ir al baño y antes de manipular alimentos.
He aquí algunas formas más de protegerte contra la salmonelosis:
Las bacterias de la especie Clostridium botulinum se consideran entre los patógenos más peligrosos que pueden contaminar los alimentos. La germinación de las esporas que producen estas bacterias dan lugar a la neurotoxina botulínica, una de las sustancias más mortales que se conocen, causante del botulismo. Un estudio aporta nuevos conocimientos sobre el mecanismo de germinación de las esporas bacterianas de Clostridium botulinum.
Clostridium botulinum, una de las causas más peligrosas de intoxicación alimentaria
 Las más pequeñas cantidades (30-100 ng)de la potente neurotoxina botulínica son suficientes para causar el botulismo humano, una enfermedad poco habitual pero con una alta tasa de mortalidad, si no se trata rápidamente. La toxina botulínica bloquea las funciones nerviosas y puede producir parálisis respiratoria y muscular.
Las más pequeñas cantidades (30-100 ng)de la potente neurotoxina botulínica son suficientes para causar el botulismo humano, una enfermedad poco habitual pero con una alta tasa de mortalidad, si no se trata rápidamente. La toxina botulínica bloquea las funciones nerviosas y puede producir parálisis respiratoria y muscular.
Clostridium botulinum está presente en el medio ambiente en forma de esporas, que pueden contaminar alimentos crudos, pero sólo causan botulismo después de que las esporas han germinado, en condiciones de baja presencia de oxígeno, y dan lugar a células que se multiplican y comienzan a producir las neurotoxinas.
El crecimiento de la bacteria y la formación de toxinas tienen lugar en productos con bajo contenido de oxígeno, mayormente en conservas de alimentos hechas sin las debidas precauciones y en alimentos inapropiadamente procesados, enlatados o embotellados en casa.
Conocer el mecanismo de germinación
Conocer los factores que rigen el mecanismo de germinación de las esporas de la bacteria es clave para combatirlas y desarrollar mejores formas de prevenir su crecimiento en los alimentos. Este es el objetivo de un estudio, realizado en el Reino Unido y publicado en la revista Frontiers in Microbiology, que compara los genomas de diferentes especies de C. botulinum y combina esta información con datos experimentales sobre germinación.
El estudio se centra específicamente en los mecanismos de germinación de C. botulinum Grupos I a IV y el estrechamente relacionado C. sporogenes. Los resultados muestran una diversidad de mecanismos utilizados, y que la germinación de las esporas es causada por una variedad de diferentes estímulos.
Todas las especies de bacterias Clostridium forman endoesporas altamente resistentes al calor, permitiendo a estas bacterias sobrevivir condiciones ambientales adversas. La germinación de las esporas es el paso clave en la transición de una espora latente a una célula que crece activamente, capaz de deteriorar los alimentos o de contaminarlos con neurotoxinas, de las cuales existen siete tipos conocidos (tipos A a G) y cerca de cuarenta subtipos diferentes.
La germinación de las esporas de Clostridium es generalmente iniciada por receptores germinantes (GRs), que responden a la presencia de nutrientes germinantes como incluyen aminoácidos y azúcares, y es seguida por la liberación de ácido dipicolínico (DPA) y la hidratación parcial del núcleo. A continuación las enzimas líticas corticales (CLEs) degradan la corteza de las esporas, permitiendo una mayor hidratación del núcleo y la expansión del mismo. La germinación de las esporas se da de forma similar en los grupos I y III de C. botulinum, con unas diferencias sutiles respecto a los grupos II y IV de la bacteria.
Prevenir el botulismo
Según informa la OMS, la prevención del botulismo de transmisión alimentaria se basa en unas buenas prácticas de elaboración de los alimentos, en particular la conservación y la higiene.
El botulismo se puede prevenir mediante la desactivación de las esporas bacterianas por termoesterilización o sino por la inhibición del crecimiento bacteriano.
La pasteurización comercial (p.e. productos pasteurizados envasados al vacío, productos ahumados en caliente) no siempre es suficiente para matar todas las esporas y, por consiguiente, la inocuidad de esos productos se deberá basar en la prevención del crecimiento bacteriano y la consiguiente producción de toxinas.
Las temperaturas de refrigeración combinadas con el contenido de sal y/o las condiciones de acidez pueden impedir también el crecimiento de la bacteria y la formación de toxinas.