Realizado por David Camberos
referencias
https://www.vademecum.es/principios-activos-fentanilo-n01ah01
https://www.vademecum.es/principios-activos-midazolam-N05CD08
https://www.vademecum.es/principios-activos-dexmedetomidina-n05cm18#:~:text=La%20administraci%C3%B3n%20con%20anest%C3%A9sicos%2C%20sedantes,propofol%2C%20alfentanilo%2C%20y%20midazolam.
https://www.vademecum.es/principios-activos-propofol-n01ax10
https://www.vademecum.es/principios-activos-rocuronio+bromuro-m03ac09
https://www.vademecum.es/principios-activos-cisatracurio-m03ac11
https://www.vademecum.es/principios-activos-norepinefrina-c01ca03#:~:text=Estados%20de%20hipotensi%C3%B3n%20aguda%2C%20como,cardiaca%20y%20de%20hipotensi%C3%B3n%20aguda.
https://www.vademecum.es/principios-activos-epinefrina-c01ca24
https://www.vademecum.es/principios-activos-vasopresina+%28argipresina%29-h01ba01#:~:text=La%20argipresina%20(vasopresina%20arginina)%20es,receptores%20V1a%2C%20V1b%2C%20V2.
https://www.vademecum.es/principios-activos-dobutamina-c01ca07#:~:text=%2D%20en%20pacientes%20que%20requieren%20un,a%20consecuencia%20de%20una%20enf.
https://www.vademecum.es/principios-activos-dopamina-c01ca04
https://www.vademecum.es/principios-activos-milrinona-c01ce02
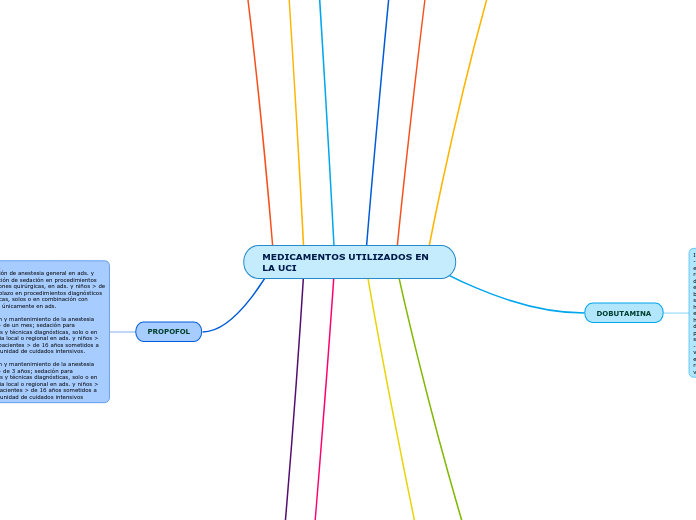
MEDICAMENTOS UTILIZADOS EN LA UCI
CISATRACURIO
Indicaciones terapéuticas
Adyuvante en anestesia general, o sedación en UCI para relajar músculos esqueléticos y facilitar intubación traqueal y ventilación mecánica.
Reacciones adversas
Bradicardia; hipotensión,
Rubor cutáneo, Broncoespasmo,
Erupción, Reacción anafiláctica
Contraindicaciones
Hipersensibilidad a cisatracurio,
atracurio o ác. bencenosulfónico.
Advertencias y precauciones
Hipersensibilidad a otros bloqueantes neuromusculares (riesgo de sensibilidad cruzada), miastenia gravis y otras formas de enf. neuromuscular (sensibilidad muy incrementada, se recomienda dosis inicial máx. 0,02 mg/kg), pacientes quemados (dosis mayor y una duración de acción más corta). No contrarresta la bradicardia producida por los anestésicos o por estimulación vagal durante la cirugía. Anormalidades graves de tipo ácido-base y/o electrolitos séricos alteran la sensibilidad a los agentes bloqueantes neuromusculares. Es hipotónico y no se debe administrar en la línea de perfus. de una transfusión sanguínea. No se recomienda en niños < 1 mes.
Posología
No administrar al mismo tiempo con una emulsión inyectable de propofol o sol. alcalina (tiopentona sódica). Control neuromuscular durante su empleo para individualizar dosis.
- IV bolus.
Mantenimiento. Ads.: 0,03 mg/kg proporcionan 20 min de bloqueo efectivo con opiáceos o propofol. Niños de 2-12 años: 0,02 mg/kg, 9 min con halotano. Niños < 2 años no hay datos.
- Perfusión IV:
Pacientes > 2 años: velocidad inicial de 0,18 mg/kg/h, estabilizado el bloqueo, 0,06-0,12 mg/kg/h. Cuando se administre durante anestesia con isoflurano o enflurano, puede ser necesario reducir velocidad un 40%.
- En UCI: en ads. puede administrarse en bolus y/o perfus. Velocidad media de perfus.: 0,03-0,6 mg/kg/h.
5 AMPOLLAS + SSN 0.9% de 100ml
BOLO IV: intubación 0.1-0.4mg/kg
Infusión: 0,03-0,6 mg/kg/h.
ROCURONIO
Indicaciones terapéuticas
En adultos y pacientes pediátricos (desde recién nacidos a término hasta adolescentes 0 -18 años) como coadyuvante de la anestesia general para facilitar la intubación traqueal durante la inducción rutinaria, y para conseguir la relajación de la musculatura esquelética en cirugía. En adultos, está también indicado para facilitar la intubación traqueal durante la inducción de secuencia rápida y como coadyuvante en la unidad de cuidados intensivos (UCI) para facilitar la intubación y la ventilación mecánica.
Reacciones adversas
Dolor/reacción en el lugar de la iny., cambios en constantes vitales y bloqueo neuromuscular prolongado; reacciones anafilácticas y anafilactoides.
Otras reacciones adversas identificadas después de la evaluación de los datos de farmacovigilancia: Síndrome de Kounis.
Contraindicaciones
Hipersensibilidad al rocuronio o al ión bromuro.
Advertencias y precauciones
Riesgo de curarización residual, de reacciones anafilácticas, de bloqueo neuromuscular prolongado y/o debilidad muscular, tras el uso prolongado de bloqueantes neuromusculares en la UCI, monitorizar transmisión neuromuscular para prevenir prolongación del bloqueo o sobredosificación, además deben recibir una analgesia y sedación adecuadas. Enf. hepáticas y/o del tracto biliar y/o I.R. clínicamente significativa. Enf. cardiovascular, edad avanzada y estado edematoso, que producen un aumento del volumen de distribución, pueden contribuir a retrasar el comienzo de acción y la duración de acción puede también prolongarse debido a una reducción del aclaramiento plasmático. Enf. neuromuscular, después de poliomielitis. Hipotermia. Obesidad. Quemados. Hipopotasemia (ej: tras vómitos intensos, diarrea y tratamiento con diuréticos), hipermagnesemia, hipocalcemia (después de transfusiones masivas), hipoproteinemia, deshidratación, acidosis, hipercapnea, caquexia, pueden aumentar los efectos de bromuro de rocuronio, los trastornos electrolíticos graves, las alteraciones del pH sanguíneo o la deshidratación deben ser por tanto corregidos cuando sea posible.
Posología
Rocuronio bromuro
Individualizar dosis teniendo en cuenta: método anestésico a utilizar, duración prevista de la intervención, método de sedación a utilizar y duración prevista de la ventilación mecánica, posible interacción con otros sustancias administrados concomitantemente, y estado del paciente. Se recomienda el empleo de una técnica de monitorización neuromuscular adecuada para evaluar el bloqueo neuromuscular y su recuperación.
Pauta general: IV.
- Intervenciones quirúrgicas:
Ads. IV (bolo): intubación traqueal: 0,6 mg/kg y 1 mg/kg (inducción de secuencia rápida), proporcionan condiciones de intubación en 60 seg. Mantenimiento: 0,15 mg/kg administrada cuando la transmisión neuromuscular alcance el 25% de recuperación o cuando aparezcan 2 o 3 respuestas a la estimulación en tren de cuatro. Reducir a 0,075-0,1 mg/kg en caso de utilización prolongada de anestésicos de inhalación.
Ads. Perfus. continua: administrar una dosis de carga de 0,6 mg/kg, cuando el bloqueo neuromuscular comience a recuperarse, iniciar la perfus. ajustando entre 0,3-0,6 mg/kg/h bajo anestesia IV y entre 0,3-0,4 mg/kg/h bajo anestesia inhaladora.
- UCI:
Ads. IV (bolo): intubación traqueal: utilizar las mismas dosis que las descritas para intervenciones quirúrgicas. Dosis de mantenimiento: dosis de carga: 0,6 mg/kg, seguido de perfus. continua cuando el nivel de respuesta de la transmisión neuromuscular alcance el 10% de la recuperación o hasta que aparezcan 1 o 2 respuestas a la estimulación en tren de cuatro. Ajustar la dosis en función del efecto observado en
cada paciente. La velocidad de perfus. inicial recomendada para el mantenimiento de un bloqueo neuromuscular del 80-90% (1 o 2 respuestas a la estimulación en tren de cuatro) en ads. es de 0,3-0,6 mg/kg/h durante la 1 era h de administración. Según respuesta, reducir la dosis en las 6-12 h. siguientes. Después, la dosis requerida se mantiene relativamente constante. No se dispone de datos sobre seguridad eficacia del uso de rocuronio para facilitar las condiciones de ventilación mecánica en cuidados intensivos en pacientes pediátricos ni geriátricos, no se recomienda su uso.
2 AMPOLLAS EN 100 ml SSN 0.9%
PROPOFOL
Indicaciones terapéuticas
Solución al 0,5%: inducción de anestesia general en ads. y niños > de 1 mes; inducción de sedación en procedimientos diagnósticos e intervenciones quirúrgicas, en ads. y niños > de 1 mes; sedación a corto plazo en procedimientos diagnósticos e intervenciones quirúrgicas, solos o en combinación con anestesia local o regional únicamente en ads.
Solución al 1%: inducción y mantenimiento de la anestesia general en ads. y niños > de un mes; sedación para intervenciones quirúrgicas y técnicas diagnósticas, solo o en combinación con anestesia local o regional en ads. y niños > de un mes; sedación de pacientes > de 16 años sometidos a ventilación asistida en la unidad de cuidados intensivos.
Solución al 2%: inducción y mantenimiento de la anestesia general en ads. y niños > de 3 años; sedación para intervenciones quirúrgicas y técnicas diagnósticas, solo o en combinación con anestesia local o regional en ads. y niños > de 3 años; sedación de pacientes > de 16 años sometidos a ventilación asistida en la unidad de cuidados intensivos
Reacciones adversas
Cefalea durante la fase de recuperación; bradicardia; hipotensión; apnea transitoria durante la inducción; náuseas y vómitos durante la fase de recuperación; dolor local durante la fase de inducción.
Contraindicaciones
Hipersensibilidad a propofol. Pacientes ≤ 16 años para sedación en cuidados intensivos. Solución al 0,5 %, además: mantenimiento de la anestesia general; mantenimiento de la sedación en procedimientos diagnósticos e intervenciones quirúrgicas en niños.
Advertencias y precauciones
Alteraciones cardíacas, respiratorias, renales o hepáticas o en pacientes debilitados o hipovolémicos en sedación en intervenciones quirúrgicas y técnicas diagnósticas, monitorizar de forma continua para detectar los primeros signos de hipotensión, obstrucción respiratoria y desaturación de oxígeno. Durante la inducción de la anestesia, puede producirse hipotensión y apnea transitoria dependiendo de la dosis y del uso de premedicación y de otros agentes. Aunque propofol carece de de actividad vagolítica, se ha asociado con bradicardia (ocasionalmente profunda) y asistolia. Epilepsia, riesgo de convulsiones. Niños recién nacido,
la solución al 2% no se recomienda para niños < 3 años. Alteraciones del metabolismo graso y otras condiciones que requieran el uso cuidadoso de emulsiones de lípidos, monitorizar la concentración de lípidos sanguíneos.
Posología
Vía IV.
1) Ads.
- Anestesia general: ajustar individualmente en función de la respuesta. Solución 1% y 0,5% en ads. y niños > de 1 mes. Solución 2% ads. y niños > de 3 años.
Inducción:
Al 1%, puede emplearse para inducir la anestesia por iny. lenta en bolus o perfus. Al 2% deberá administrarse por perfus. para inducir la anestesia y sólo en aquellos pacientes en los que se utilice al 2% el mantenimiento de la misma. Al 0,5% por inyección IV o por perfus. continua. En pacientes premedicados y no premedicados, se recomienda que sea dosificado según la respuesta del paciente, hasta que aparezcan los signos clínicos del inicio de la anestesia, siendo la dosis por iny. en bolus o perfus. en ads. sano: 40 mg de propofol cada 10 segundos, aproximadamente. En la mayoría de ads. < 55 años, serán necesarios de 1,5 a 2,5 mg/kg. La dosis total requerida puede reducirse utilizando velocidades de administración menores (20-50 mg/min). Pacientes > 55 años y en pacientes de grado ASA III y IV, requerirán dosis inferiores para la inducción de la anestesia. Y la dosis total puede administrarse a velocidades menores (aproximadamente 20 mg cada 10 seg).
Mantenimiento:
Se puede mantener la anestesia hasta conseguir la profundidad requerida, administrando, bien por perfus. continua (al 1% y al 2% ) o por iny. en bolus repetidos (sólo 1%).
Perfus. continua: velocidad de administración varía de uno a otro paciente, usualmente se alcanzará un mantenimiento satisfactorio de la anestesia con dosis entre 4 y 12 mg/kg/h.
Iny. en bolus repetidos administrar en cada bolus una dosis de 25 mg (2,5 ml) hasta 50 mg (5 ml) de acuerdo con las necesidades clínicas.
- Sedación en cuidados intensivos: recomendable administrar en perfus. continua. Ajustar la velocidad de acuerdo con la profundidad de la sedación requerida; velocidades de administración comprendidas entre 0,3 a 4,0 mg/kg/h deben obtener una sedación satisfactoria
- Sedación para intervenciones quirúrgicas y técnicas diagnósticas: establecer individual y gradualmente de acuerdo con la respuesta clínica del paciente. La mayoría requerirán dosis de 0,5 a 1 mg/kg durante 1 a 5 min para iniciar la sedación. El mantenimiento de la sedación puede obtenerse regulando la administración de la perfus. en función del nivel de sedación deseado; la mayoría de los pacientes requieren una velocidad de perfus. entre 1,5 y 4,5 mg/kg/h. En adición a la perfus. si se requiere un incremento rápido en la profundidad de la sedación, se puede administrar por iny. en bolus de 10 a 20 mg. En pacientes > de 55 años y en aquellos con grado ASA III y IV puede ser necesario reducir la velocidad de administración y dosis.
2) Niños.
- Inducción de la anestesia general en niños > de 1 mes (soluciones al 0,5% y 1%)
Ajustar la dosis en función de la edad y/o del peso corporal. > de 8 años: 2,5 mg/kg para la inducción de la anestesia. En niños 1-3 años: los requerimientos pueden ser mayores (2,5-4 mg/kg).
- Inducción de la anestesia general en niños >de 3 años (solución al 2%): ajustar según la edad y/o el peso corporal. > 8 años: 2,5 mg/kg para la inducción de la anestesia. Niños de edades inferiores, pueden requerir dosis mayores (2,5-4 mg/kg de peso corporal). Se recomiendan dosis más bajas para pacientes grado ASA III y IV
- Mantenimiento de la anestesia general en niños de más de 1 mes (solución al 1%): se puede mantener la anestesia mediante perfus. o iny. en bolus repetidos para mantener la profundidad requerida. La velocidad requerida varía en el rango de 9-15 mg/kg/h obtienen una anestesia satisfactoria. En los niños de menor edad, especialmente entre 1 mes y 3 años de edad, pueden requerirse dosis mayores. Se recomiendan dosis más bajas para pacientes grado ASA III y IV.
- Mantenimiento de la anestesia general en niños de más de 3 años (solución al 2%):se puede mantener la anestesia mediante perfus. para mantener la profundidad requerida de la anestesia. La velocidad de administración requerida varía en el rango de 9-15 mg/kg /h obtienen una anestesia satisfactoria. En los niños de menor edad, pueden requerirse dosis mayores. Se recomiendan dosis más bajas para pacientes grado ASA III y IV .
- Sedación para intervenciones quirúrgicas y técnicas diagnósticas en niños > de 1 mes (soluciones 0,5%, 1%): ajustar dosis y velocidad de administración de acuerdo con la profundidad requerida de la sedación y la respuesta clínica. 1-2 mg/kg para el inicio de la sedación. El mantenimiento de la sedación se consigue ajustando la perfus. hasta alcanzar la profundidad de sedación requerida. Por lo general requieren de 1,5-9 mg/kg/h. Si fuera necesario un aumento rápido de la profundidad de la sedación, se puede completar la perfus. con la administración en bolus de hasta 1 mg/kg. Pacientes grado ASA III y IV pueden requerir dosis menores.
- Sedación para intervenciones quirúrgicas y técnicas diagnósticas en niños > 3 años (solución al 2%): ajustar dosis y velocidad de administración de acuerdo con la profundidad requerida de la sedación y la respuesta clínica. 1-2 mg/kg para el inicio de la sedación. El mantenimiento de la sedación se consigue ajustando la perfus. hasta alcanzar la profundidad de sedación requerida. La mayoría de los pacientes requieren de 1,5-9 mg/kg/h. Pacientes grado ASA III y IV pueden requerir dosis menores.
NO REQUIERE DILUSIÓN
Procedimientos: Bolo de 0.5-2mg/kg
se puede repetir bolos de 10 o 20 mg
Infusión: 0.3-4mg/kg/hora ó 5-50mcg/kg/min
DEXMEDETOMIDINA
Indicaciones terapéuticas
Sedación de pacientes ads. en la UCI que requieran un nivel de sedación correspondiente a un grado de 0 a -3 en la Escala de Sedación y Agitación de Richmond (RASS). Sedación de pacientes ads. no intubados, antes de y/o durante procedimientos diagnósticos o quirúrgicos que requieren una sedación, p.ej. para sedación de procedimiento/sedación consciente.
Reacciones adversas
Hipotensión, hipertensión; bradicardia, isquemia de miocardio, taquicardia; hiperglucemia, hipoglucemia; agitación; náuseas, vómitos, boca seca; síndrome de abstinencia, hipertermia; depresión respiratoria; poliuria (frecuencia no conocida).
Contraindicaciones
Hipersensibilidad a dexmedetomidina; bloqueo cardíaco avanzado (grado 2 ó 3) en ausencia de marcapasos; hipotensión no controlada; enf. cerebrovascular grave.
Advertencias y precauciones
I.H. grave. Efectos cardiovasculares: inestabilidad cardiovascular grave, bradicardia preexistente (datos en pacientes frecuencia cardíaca < 60 son escasos), hipotensión preexistente (especialmente si no responden a vasopresores), hipovolemia, hipotensión crónica o reserva funcional reducida (con disfunción ventricular severa y ancianos); actividad autonómica periférica alterada (p.ej. debido a lesión de médula espinal) pueden presentar cambios hemodinámicos más pronunciados tras iniciar el tto. con dexmedetomidina. Niños < 18 años (no establecido eficacia y seguridad). Cardiopatía isquémica o enf. cerereborovascular grave, monitorizar, considerar reducir la dosis o interrumpir tto. si se desarrollan signos de isquemia miocárdica o cerebral. Se ha observado hipertensión transitoria principalmente durante la dosis de carga en asociación con los efectos vasoconstrictores periféricos de la dexmedetomidina y no se recomienda una dosis de carga en sedación en la UCI. No utilizar como tto. único en status epiléptico, ya que dexmedetomidina parece no suprimir la actividad convulsiva. Si aparece fiebre sostenida de origen desconocido, suspender tto. Se pueden desarrollar, aunque raramente, reacciones de abstinencia al suspender bruscamente el tto. tras un uso prolongado. Precaución cuando se combina con otras sustancias de acción sedante o cardiovascular (efectos aditivos). Concomitante con anestesia espinal o epirudal debido al posible aumento de riesgo de hipotensión o bradicardia. Trastornos neurológicos graves, tales como lesiones en la cabeza y tras la neurocirugía, dexmedetomidina puede reducir el flujo sanguíneo cerebral y la presión intracraneal. Dexmedetomidina puede inducir hipertermia que puede ser resistente a los métodos tradicionales de enfriamiento. El tratamiento con dexmedetomidina se debe interrumpir en caso de fiebre de origen desconocido sostenida y su uso no se recomienda en pacientes susceptibles a la hipertermia maligna.
Posología
Uso hospitalario. Administrarse como perfus. diluida IV empleando un dispositivo para perfusión controlada.
- Para la sedación de ads. en la UCI que no requieran un nivel de sedación más profundo que despertarse en respuesta a la estimulación verbal (correspondiente a un grado de 0 a -3 en la Escala de Sedación y Agitación de Richmond (RASS)):pacientes ya intubados y sedados: para cambiar a dexmedetomidina iniciar con velocidad de perfus.: 0,7 mcg/kg/h, ajustar gradualmente dentro del rango de 0,2 a 1,4 mcg/kg/h para alcanzar el nivel deseado de sedación, en función de la respuesta del paciente. Considerar una velocidad de perfus. menor para pacientes delicados. Una vez ajustada la dosis, no se alcanzará un nuevo estado de equilibrio hasta pasada una hora. Dosis máx.: 1,4 mcg/kg/h; si con esta dosis no se alcanza el nivel adecuado de sedación, cambiar a un agente sedante alternativo. No se recomienda el uso de una dosis de carga en la sedación en la UCI y se asocia con un aumento de reacciones adversas. Se puede administrar propofol o midazolam si es necesario hasta que se establecen los efectos clínicos de dexmedetomidina. No existe experiencia en el uso durante más de 14 días.
- Para la sedación de pacientes ads. no intubados, antes de y/o durante procedimientos diagnósticos o quirúrgicos que requieren una sedación, p. ej. Para sedación de procedimiento/sedación consciente: se administra como una perfusión de carga seguida de una perfusión de mantenimiento. Dependiendo del procedimiento, puede ser necesario administrar anestésicos o analgésicos locales para poder conseguir el efecto clínico deseado. Para procesos dolorosos o en aquellos casos en los que se necesite un efecto sedante profundo, se recomienda administrar analgésicos o sedantes adicionales (p. ej.: opioides, midazolam o propofol).
Inicio de la sedación de procedimiento: perfusión de carga de 1 mcg/kg durante 10 min. Para procedimientos menos invasivos como la cirugía oftálmica, puede ser adecuado una perfusión de carga de 0,5 mcg/kg durante 10 min.
Mantenimiento de la sedación de procedimiento: perfusión de mantenimiento: 0,6-0,7 mcg/kg/h, ajustar para conseguir el efecto clínico deseado con dosis que oscilan de 0,2 a 1 mcg/kg/hora. Se debe ajustar la tasa de la perfusión de mantenimiento para conseguir el nivel de sedación deseado.
2 Ampollas + 96CC de SSN 0.9%
BOLO DE 1mcg/kg
CONCENTRACIÓN: 4mcg=1cc
Infusión: 0.2-1.4mcg/kg/hora
MIDAZOLAM
Indicaciones terapéuticas
Sedación consciente antes y durante procedimientos diagnósticos o terapéuticos con o sin anestesia local
Reacciones adversas
Sedación, somnolencia, disminución del nivel de conciencia, depresión respiratoria; náuseas y vómitos.
Contraindicaciones
Hipersensibilidad a benzodiazepinas, miastenia gravis, insuf. respiratoria severa, síndrome de apnea del sueño, niños (oral), I.H. grave, tto. concomitante (oral) con ketoconazol, itraconazol, voriconazol, inhibidores de la proteasa del VIH incluyendo las formulaciones de inhibidores de la proteasa potenciados con ritonavir, para sedación consciente de pacientes con insuf. respiratoria grave o depresión respiratoria aguda.
Advertencias y precauciones
Niños, ancianos, insuf. respiratoria crónica, I.H., I.R., alteración de la función cardiaca, miastenia gravis. Riesgo de inducir amnesia anterógrada, reacciones psiquiátricas y paradójicas (más frecuentes en niños y ancianos). Después de un uso continuado hay riesgo de tolerancia, dependencia (física y psíquica). La interrupción brusca tras un uso continuado provoca síndrome de abstinencia. No usar en ansiedad asociada a depresión ni como tto. primario de enf. psicótica. Precaución en pacientes sensibles pueden aparecer reacciones de hipersensibilidad. Reevaluar la situación clínica del paciente a intervalos regulares (ver Posología). Por vía parenteral utilización exclusiva en hospital con equipos de reanimación adecuados. Precaución extrema en recién nacidos y lactantes prematuros, riesgo de apnea. Evitar administración IV rápida en pacientes pediátricos con inestabilidad cardiovascular. Evaluación cuidadosa del paciente cuando se administra concomitante con inhibidores potentes y moderados del CYP3A.
V: ads. < 60 años: inicial: 2-2,5 mg; dosis de ajuste: 1 mg; total: 3,5-7,5 mg. Ads. ≥ 60 años/debilitados o con enf. crónicas: inicial: 0,5-1 mg; ajuste: 0,5-1 mg; total: < 3,5 mg. Niños de 6 meses a 5 años: inicial: 0,05-0,1 mg/kg; total: < 6 mg.
- Premedicación de la anestesia:
IV: ads. < 60 años: 1-2 mg repetidos. Ads. ≥ 60 años/debilitados o con enf. crónicas: inicial 0,5 mg, escalado de dosis lento, según necesidad.
IM: ads. < 60 años: 0,07-0,1 mg/kg. Ads. ≥ 60 años/debilitados o con enf. crónicas: 0,025-0,05 mg/kg. Niños de 1-15 años: 0,08-0,2 mg/kg.
- Inducción de la anestesia:
IV: ads. < 60 años: 0-15-0,2 mg/kg (0,3-0,35 sin premedicación). Ads. ≥ 60 años/debilitados o con enf. crónicas: 0,05-0,15 mg/kg (0,15-0,3 sin premedicación).
- Componente sedante en anestesia combinada:
IV: ads. < 60 años: dosis intermitentes de 0,03-0,1 mg/kg o perfus. continua de 0,03-0,1 mg/kg/h. Ads. ≥ 60 años/debilitados o con enf. crónicas: dosis < a las recomendadas para ads. < 60 años.
- Sedación en UCI:
IV: ads.: inicial: 0,03-0,3 mg/kg en incrementos de 1-2,5 mg; mantenimiento: 0,03-0,2 mg/kg/h. Recién nacidos < 32 sem de edad gestacional: 0,03 mg/kg/h. Recién nacidos > 32 sem. y hasta 6 meses: 0,06 mg/kg/h. Niños > 6 meses: inicial 0,05-0,2 mg/kg/h; mantenimiento: 0,06-0,12 mg/kg/h.
Solución para infusión: diluir 15 mg en 100-1.000 ml de ClNa 0,9% o glucosa 5% y 10% o levulosa 5% o solución de Ringer y de Hartmann, las soluciones más concentradas pueden precipitar.
- Insomnio, cuando limita la actividad del paciente o lo somete a una situación de estrés importante:
Oral, ads.: 7,5-15 mg/día. Ancianos y/o debilitados, I.R. grave, I.H.: 7,5 mg. En I.H. si fuera necesario considerar una dosis menor. No sobrepasar 2 sem; proceso de reducción gradual ajustar en cada paciente.
30mg (2 Amp) + 94ml de SSN 0.9%
Dosis De carga: 0.02-0.08mg/kg
CONCENTRACION: 0,3mg/1ml
Infusión: 0.03-0.2mg /kg/hora
FENTANIL
Indicaciones terapéuticas
Analgésico narcótico complementario en anestesia general o local. Junto a un neuroléptico, como premedicación para inducción de la anestesia y como coadyuvante en el mantenimiento de anestesia general y regional. Anestésico con oxígeno en pacientes de alto riesgo sometidos a intervenciones quirúrgicas.
Reacciones adversas
Depresión respiratoria, somnolencia, cefalea, mareos, náuseas, vómitos, estreñimiento, sudoración, prurito, sedación, nerviosismo, pérdida de apetito, depresión, xerostomía, dispepsia, reacciones cutáneas en el punto de aplicación.
Después de la evaluación de los datos de farmacovigilancia se ha observado: delirio.
Contraindicaciones
Dolor agudo postoperatorio.
Fentanest está contraindicado en pacientes con intolerancia conocida al fármaco o a otros morfinomiméticos; Traumatismo craneoencefálico, aumento de la presión intracraneal y/o coma; Niños menores de 2 años.
Advertencias y precauciones
Asma, EPOC, adenoma de próstata, hipotiroidismo. I.H. I.R. Niños. Ancianos. Puede producir depresión respiratoria, bradicardia, rigidez muscular, movimientos (mio)clónicps no epilépticos, hipotensión (especialmente en pacientes con hipovolemia),
Se pueden desarrollar tolerancia, dependencia física y psicológica tras la administración repetida de opioides. Los riesgos aumentan en los pacientes con antecedentes personales de abuso de sustancias (incluidos el abuso o la adicción de drogas o alcohol).
La administración repetida a intervalos cortos durante períodos prolongados puede dar lugar al desarrollo de un síndrome de abstinencia tras la interrupción del tratamiento, que se puede manifestar por la aparición de los siguientes efectos adversos: náuseas, vómitos, diarrea, ansiedad, escalofríos, temblores y sudoración
Premedicación, IM: 0,05-0,10 mg. Inducción, IV: 0,05-0,10 mg inicialmente; repetir cada 2-3 min hasta conseguir efecto deseado. Mantenimiento, IV o IM: 0,025-0,05 mg según tensión arterial durante la intervención. Postoperatorio, IM: 0,05-0,10 mg (sala de recuperación).
infusión prolongada para sedación de 50 mcg/hora a 300 mcg/h según el peso se aumenta o disminuye la infusión
1000mcg (2 Amp) + 80ml de SSN 0.9%
Dosis de carga:0.35-1.5 mcg/kg
CONCENTRACION: 10mcg/1ml
Infusión: 0,7- 10 mcg/kg/hora
imagen
MILRRINONE
Indicaciones terapéuticas
Tto. a corto plazo de ICC aguda. En niños: tto. a corto plazo (hasta 35 h) de ICC grave que no responde al tto. convencional (glicósidos, diuréticos, vasodilatadores y/o IECA), y para el tto. a corto plazo (hasta 35 h) de insuf. cardiaca aguda, incluyendo estados de bajo gasto después de cirugía cardiaca.
Reacciones adversas
Actividad ventricular ectópica, taquicardia ventricular (sostenida o no sostenida), arritmia supraventricular, hipotensión; cefaleas; reacciones en el lugar de la perfusión.
Contraindicaciones
Hipersensibilidad a milrinona, hipovolemia grave.
Advertencias y precauciones
I.R. (modificar dosis). No se recomienda en fase aguda del IAM (aumento del consumo miocárdico de oxígeno). Hipotensión, milrinona podría inducir a hipotensión (interrumpir tto. hasta que se restablezca la presión). Monitorización: cardiaca, presión sanguínea, frecuencia cardiaca, estado clínico, electrocardiograma, equilibrio hidroelectrolítico y función renal. En pacientes con flutter o fibrilación auricular, milrinona puede aumentar la función ventricular (considerar una digitalización previa o tto. con otros agentes). La pérdida de potasio por efecto de una diuresis excesiva, puede inducir arritmias en digitalizados. La hipopotasemia deberá ser corregida con suplementos de potasio antes o durante el tto. con lactato de milrinona. Riesgo de trombocitopenia o anemia. Controlar el lugar de perfusión para evitar extravasación. En neonatos además, después de cirugía cardiaca abierta durante el tto., los controles deben incluir frecuencia cardiaca y ritmo cardiaco, presión sanguínea arterial sistémica vía catéter por arteria umbilical o vía catéter periférico, presión venosa central, índice cardiaco, gasto cardiaco, resistencia vascular sistémica, presión arterial pulmonar, y presión auricular. Los parámetros de laboratorio que deben controlarse son recuento de plaquetas, potasio sérico, función hepática, y función renal. La frecuencia de valoración está determinada por los valores basales, y es necesario evaluar la respuesta de neonatos para realizar cambios en el tratamiento. En pacientes pediátricos, sólo se debe iniciar el tratamiento con milrinona si el paciente está hemodinámicamente estable. Ya que milrinona podría inducir trombocitopenia precaución en neonatos con factores de riesgo de hemorragia intraventricular (es decir, niños prematuros, con bajo peso al nacer). En estudios clínicos, milrinona parece disminuir el cierre del ductus arterioso en pacientes pediátricos. Por tanto, si fuera aconsejable el uso de milrinona en niños prematuros o niños nacidos a término con riesgo de/ o con ductus arterioso persistente, debe valorarse la necesidad terapéutica y los riesgos potenciales
Posología
Milrinona
IV.
Ads.: dosis de carga: 50 mcg/kg, administrados lentamente en 10 min. Mantenimiento (perfus. continua): 0,375-0,75 mcg/kg/min, ajustar la tasa de perfus. según respuesta clínica y hemodinámica. Dosis máx.: 1,13 mg/kg/día. Duración del tto. dependerá de la respuesta, máx. 5 días.
I.R. dosis carga no se modifica. Mantenimiento: Clcr 5 (ml/min/1,73 m 2 ): 0,20 mcg/kg/min. Clcr 10: 0,23 mcg/kg/min. Clcr 20: 0,28 mcg/kg/min. Clcr 30: 0,33 mcg/kg/min. Clcr 40: 0,38 mcg/kg/min. Clcr 50: 0,43 mcg/kg/min.
Niños (28 días -11 años): dosis de carga IV: 50-75 mcg/kg administrada durante 30 a 60 seg. Perfus. continua IV: iniciar, de acuerdo a la respuesta hemodinámica y posible inicio de reacciones adversas, entre 0,25-0,75 microgramos/kg/min durante un período de hasta 35 horas.
Por falta de datos no se recomienda en la población pediatrica con I.R.
1 AMPOLLA + 90ml SSN0.9%
50mcg/kg en 10 min
CONCENTRACIÓN: 100mcg/ml
Infusión: 0.375 - 0.75mcg/kg/min
DOPAMINA
Indicaciones terapéuticas
Corrección de los desequilibrios hemodinámicos presentes en el estado de shock debido a infartos de miocardio, traumatismos, septicemias endotóxicas, cirugía cardíaca mayor, insuficiencia renal e ICC descompensada.
Reacciones adversas
Extrasístoles, náuseas, vómitos, taquicardia, angina de pecho, palpitaciones, disnea, cefalea, hipotensión y vasoconstricción.
Contraindicaciones
Hipersensibilidad a dopamina, feocromocitoma, taquiarritmias cardiacas como fibrilación auricular, taquicardia ventricular o fibrilación ventricular.
Advertencias y precauciones
Hipertiroidismo; situaciones de hipoxia, hipercapnia o acidosis deben ser identificadas y corregidas antes o simultáneamente a la administración de dopamina; shock debido a infarto de miocardio, cirugía cardíaca mayor e insuf. cardíaca aguda, así como en arritmias, cardiopatía isquémica o HTA. Monitorización continua de: volemia, aumento de la contractilidad miocárdica, ECG, frecuencia cardíaca, diuresis, gasto cardíaco, presión sanguínea y distribución de la perfusión periférica. Debido a que debe diluirse antes de su administración hay riesgo de una sobrecarga de líquidos y/o solutos, provocando una dilución de las concentraciones séricas de electrolitos, hiperhidratación, situaciones de congestión o edema pulmonar se debe monitorizar las alteraciones del equilibrio hídrico, concentraciones de electrolitos y el equilibrio ácido-base, durante el tto. parenteral prolongado o siempre que el estado del paciente exija esta valoración. Se debe discontinuar el tto.disminuyendo gradualmente la dosis de dopamina mientras que se aumenta el volumen sanguíneo con fluidos IV para evitar hipotensión grave. Con historial de enf. vascular oclusiva (aterosclerosis, embolia arterial, enf.de Raynaud, lesión a frigore, endarteritis diabética y enfermedad de Buerger) vigilar cualquier cambio en el color o temperatura de la piel o dolor en las extremidades. Si se produjeran se debe evaluar el beneficio de la dopamina frente al riesgo de una posible necrosis. Evitar la extravasación. Tratados con IMAO en las semanas previas al tto. con dopamina, reducir la dosis de dopamina (dosis inicial debería ser de 1/10 de la dosis normal). Niños, no se ha establecido la seguridad y eficacia.
Posología
Administración IV mediante perfus., preferiblemente en una vena de gran calibre, a través de un catéter o aguja apropiados, previa dilución adecuada. Dosis estrictamente individual de acuerdo con características del shock y respuesta obtenida. Ads. Inicial: 2-5 mcg/kg/min, aumentándola en 1-4 mcg/kg/min cada 10-30 min hasta obtener los efectos terapéuticos deseados. Mantenimiento: 5- 20 mcg/kg/min dependiendo de la gravedad del cuadro. Dosis máxima recomendada: 20 mcg/kg/min, aunque en situaciones graves se han administrado dosis de hasta 50 mcg/kg/min o incluso superiores, debiéndose, en este caso, comprobar frecuentemente la excreción urinaria.
1 AMPOLLA + 245ml de
SSN 0.9% o DAD 5%
2.5 – 20 mcg/kg/min
CONCENTRACIÓN: 800mcg/ml
DOBUTAMINA
Indicaciones terapéuticas
- en pacientes que requieren un apoyo inotrópico positivo en el tto. de la descompensación cardíaca producida como resultado de una depresión de la contractilidad a consecuencia de una enf. orgánica del corazón o tras cirugía cardíaca, especialmente cuando aparecen asociados un gasto cardíaco bajo a una presión capilar pulmonar aumentada. En caso de shock cardiogénico caracterizado por fallo cardíaco e hipotensión grave y en caso de shock séptico, la dopamina es el fármaco de elección tras la corrección de la posible hipovolemia. Dobutamina podría ser útil en asociación a la dopamina en caso de una función ventricular afectada, una presión de llenado ventricular aumentada y una resistencia sistémica aumentada.
- Para la detección de isquemia de miocardio y de miocardio viable en una exploración ecocardiográfica (ecocardiografía de estrés con dobutamina), en pacientes incapacitados para realizar ejercicio o si el ejercicio no proporciona información valiosa.
Reacciones adversas
Eosinofilia, inhibición de la agregación plaquetaria (sólo cuando continua la perfusión durante varios días); cefalea; incremento del ritmo cardiaco hasta ≥30 latidos/min, aumento de la presión arterial ≥50 mmHg. En ecografía de estrés: malestar del ángor, extrasístole ventriculares con una frecuencia de > 6/min, extrasístoles supraventriculares, taquicardia ventricular; broncoespasmo, disnea; náuseas; exantema; dolor torácico; aumento de la urgencia urinaria a dosis altas de perfusión; fiebre, flebitis en el sitio de la inyección. En caso de infiltración paravenosa accidental, se puede desarrollar inflamación local.
Contraindicaciones
Hipersensibilidad a dobutamina. Descompensación asociada a una cardiomiopatía hipertrófica. Obstrucción mecánica en la eyección o llenado del ventrículo izquierdo, especialmente en el caso de una cardiomiopatía obstructiva, estenosis aórtica o pericarditis constrictiva. No debe utilizarse para la detección de isquemia miocárdica y de miocardio viable en caso de:
- infarto de miocardio reciente (en los últimos 30 días)
- angina de pecho inestable
- estenosis de la arteria coronaria izquierda
- obstrucción hemodinámicamente significativa del flujo del ventrículo izquierdo incluyendo miocardiopatía hipertrófica obstructiva
- defecto valvular cardiaco hemodinámicamente significativo
- insuficiencia cardíaca grave (NYHA III o IV)
- predisposición o historia clínica documentada de arritmia clínicamente significativa o crónica, taquicardia ventricular persistente especialmente recurrente
- anomalía significativa de la conducción
- pericarditis , miocarditis o endocarditis agudas
- disección aórtica
- aneurisma aórtico
- imágenes ecográficas de mala calidad
- hipertensión arterial inadecuadamente tratada/controlada
- obstrucción del llenado ventricular (pericarditis constrictiva, taponamiento pericárdico)
- hipovolemia
- antecedentes previos de hipersensibilidad a la dobutamina
Advertencias y precauciones
Insuf. cardiaca coronaria, IAM, HTA, diabetes, fibrilación auricular (digitalizar antes del inicio de la perfus.), arritmias ventriculares severas. Si hay un aumento grande de la presión arterial sistólica o de la frecuencia cardiaca, disminuir el ritmo de perfusión o detenerlo. Puede desarrollarse tolerancia parcial con perfus. continua durante 72 h o más, pudiendo entonces requerirse dosis más elevadas. Extremar precauciones en niños < 1 año, especial atención a la monitorización de los efectos hemodinámicas inmediatos. Corregir la hipovolemia antes de iniciar el tto. Monitorización continua del ECG, presión arterial y, si es posible, presión de llenado ventricular y gasto cardíaco. Así como los niveles de K sérico. Monitorizar durante un tiempo prolongado tras la prueba de esfuerzo; la prueba se suspenderá en caso de: depresión del segmento ST > 2 mm o cualquier arritmia ventricular; aumenta/disminuye frecuencia cardíaca.
Posología
Diluir el concentrado para solución para perfusión de dobutamina justo antes de la administración según la tabla siguiente en una solución de glucosa al 5%, una solución de cloruro sódico al 0,9%, una solución de Ringer lactato o una solución de lactato sódico. La concentración a administrar depende de la dosis y de la necesidad de líquidos del paciente. La dilución no debe superar una concentración de 5 mg/ml (5000 mcg/ml). La mayoría de los pacientes responden bien a dosis de 2,5 a 10,0 mcg/kg/min. En algunas ocasiones sólo será necesario administrar dosis tan bajas como 0,5 mcg/kg/min para que sea efectiva.
Raramente han sido requeridas dosis tan altas como 40 mcg/kg/min.
Valorar según requerimientos y respuesta en relación al ritmo cardiaco, presión arterial, a la producción urinaria y, en lo posible, a la medida del gasto cardíaco, el ritmo de administración y la duración del tratamiento. No interrumpir bruscamente la administración, disminuir gradualmente la dosis.
La administración para la ecocardiografía de estrés se lleva a cabo incrementado gradualmente la perfusión de dobutamina. Comienza con 5 mcg/kg/min aumentar cada 3 min a 10, 20, 30, 40 mcg/kg/min hasta alcanzar un criterio de valoración clínica diagnóstico. Si no se llega al criterio de valoración clínica se debe administrar sulfato de atropina de 0,5 a 2 mg en dosis divididas de 0,25-0,5 mg a intervalos de 1 minuto para aumentar la frecuencia cardíaca. Alternativamente, la velocidad de perfusión de dobutamina puede aumentarse hasta 50 mcg/kg/min.
1 AMPOLLA + 80ml DE SSN0.9%
2 - 20 mcg/kg/min
CONCENTRACION: 2500mcg/ml
VASOPRESINA
Indicaciones terapéuticas
Tratamiento de la hipotensión refractaria a catecolaminas asociada a un shock séptico en pacientes mayores de 18 años. Se considera que la hipotensión es refractaria a catecolaminas cuando la presión arterial media no se restablece a pesar de la adecuada reposición de la volemia y de la administración de catecolaminas.
Reacciones adversas
Arritmia, angina de pecho, isquemia miocárdica; vasoconstricción periférica, necrosis, palidez perioral; cólicos, isquemia intestinal; necrosis cutánea, isquemia digital.
Contraindicaciones
Hipersensibilidad a argipresina.
Advertencias y precauciones
No se debe intercambiar con otros medicamentos que contengan argipresina con distintas unidades de concentración (por ejemplo, unidades presoras, UP). La argipresina no se debe administrar como una inyección IV rápida para el tratamiento del shock refractario a las catecolaminas. Solamente se debe administrar bajo una vigilancia estrecha y continua de los parámetros hemodinámicos y orgánicos. Solo se iniciará el tratamiento si no se puede mantener una presión de perfusión suficiente a pesar de una reposición adecuada de la volemia y la administración de vasopresores catecolaminérgicos. Se debe usar con especial precaución en pacientes con cardiopatías o vasculopatías. Se ha observado que la administración de dosis altas de argipresina para otras indicaciones provoca isquemia intestinal y miocárdica, infarto de miocardio e intestinal y reduce la perfusión en las extremidades. Es muy poco frecuente que la argipresina provoque hiperhidratación. Se deben reconocer a tiempo los signos iniciales de somnolencia, languidez y dolor de cabeza para evitar el coma terminal y las convulsiones. Precaución en caso de epilepsia, migraña, asma, insuficiencia cardíaca o cualquier estado en el que un rápido aumento del líquido extracelular pueda suponer un peligro para un organismo ya sobrecargado. En la población pediátrica, no se ha demostrado que la relación riesgo-beneficios sea positiva. No se recomienda el uso de la argipresina para esta indicación en niños y recién nacidos.
Posología
La argipresina ha sido utilizada para el tratamiento del shock séptico en niños y lactantes en unidades de cuidados intensivos y durante procedimientos quirúrgicos. Dado que la argipresina en comparación con el tratamiento convencional no produjo una mejora en la supervivencia y mostró tasas más altas de acontecimientos adversos, no se recomienda el uso en niños y lactantes.
Iniciar preferiblemente en las primeras seis horas tras la aparición del choque séptico, o en las 3 horas siguientes a la aparición en pacientes que reciben dosis altas de catecolaminas. Se administra mediante perfusión IV continua de 0,01 U.I. por minuto empleando un perfusor o una bomba de perfusión mecánica. En función de la respuesta clínica, se puede aumentar la dosis cada 15- 20 minutos hasta 0,03 U.I. por minuto. Para pacientes en cuidados intensivos, la presión arterial deseada normalmente es de 65-75 mmHg. La argipresina solamente se debe administrar junto con el tratamiento vasopresor convencional con catecolaminas. Las dosis superiores a 0,03 U.I. por minuto solamente se deben administrar como tratamiento de urgencia, ya que pueden provocar necrosis cutánea e intestinal y un aumento del riesgo de parada cardíaca. La duración del tratamiento se debe elegir de acuerdo con el cuadro clínico individual, pero preferiblemente debe durar al menos 48 horas. El tratamiento con argipresina no se debe suspender bruscamente, sino que se debe reducir de forma progresiva de acuerdo con la evolución clínica del paciente. El médico responsable determinará la duración global del tratamiento con argipresina en cada caso.
2 AMPOLLAS + 98 ml DE SSN0.9%
BOLO DE 40 UNIDADES EN CASO DE PARO CEREBROCARDIOPULMONAR
CONCENTRACION: 0.4 UI/ml
Infusión: 0.5 – 2 UI/HORA
ADRENALINA
Indicaciones terapéuticas
Adrenalina B. Braun está indicada en adultos y niños en las siguientes situaciones:
Espasmo de las vías aéreas en ataques agudos de asma.
Alivio rápido de reacciones alérgicas a fármacos o a otras sustancias.
Tratamiento de emergencia del shock anafiláctico.
- Paro cardíaco y reanimación cardiopulmonar (en primer lugar deben aplicarse medidas de tipo físico).
Reacciones adversas
Miedo, ansiedad, cefalea pulsante, disnea, sudoración, náuseas, vómitos, temblores y mareos; taquicardia, palpitaciones, palidez, elevación (discreta) de la presión arterial.
Contraindicaciones
En situaciones de extrema gravedad no existen contraindicaciones absolutas. Relativas: hipersensibilidad a adrenalina, simpaticomiméticos, insuf. o dilatación cardiaca, insuf. coronaria y arritmias cardiacas, hipertiroidismo, HTA grave, feocromocitoma, arteriosclerosis cerebral, glaucoma de ángulo cerrado; parto; durante el último mes de gestación y en el momento del parto. Evitar concomitancia con anestesia de hidrocarburos halogenados (cloroformo, tricloroetileno) o ciclopropano.
Advertencias y precauciones
Hiperplasia prostática con retención urinaria, ancianos, diabetes (puede causar o exacerbar la hiperglucemia; monitorizar la glucemia), glaucoma de ángulo cerrado (puede aumentar la presión intraocular), hipertiroidismo, HTA, cardiopatía estructural, arritmias cardiacas, miocardiopatía obstructiva grave, insuf. coronaria, feocromocitoma, hipopotasemia, hiperpercalcemia, I.R. grave, enf. cerebrovascular, daño cerebral orgánico o arterioesclerosis. Evitar la extravasación ya que puede producir necrosis de los tejidos y/ o reacciones en gangrena y otros sitios en el área circulante. No debe administrase en zonas periféricas del organismo, como dedos de manos y pies, lóbulo de la oreja, nariz o pene por sus propiedades vasoconstrictoras puede causar necrosis tisular. La adrenalina IV debe ser administrada únicamente por profesionales experimentados en el uso y ajuste de la dosis de vasopresores, realizar seguimiento continuo mediante ECG, pulsioximetría y mediciones frecuentes de la presión arterial.
Posología
1) Solución inyectable 1 mg/ml. IM, SC, IV y, en casos de extrema gravedad y si la vía IV no es practicable, por vía intracardiaca. La posología y la vía de administración dependen del diagnóstico y la situación clínica de los pacientes. En situación de emergencia debe utilizarse una vía de absorción rápida:
- Ataques agudos de asma, reacciones alérgicas y shock anafiláctico: ads.: 0,3-0,5 mg (0,3-0,5 ml) por vía IM o SC, siendo la vía IM más rápida y efectiva. Shock anafiláctico utilizar la vía IM o, en casos muy graves y a nivel hospitalario, la vía IV. Si es necesario, repetir la administración a los 15-20 min y, posteriormente, a intervalos de 4 h. En situaciones graves se puede aumentar la dosis hasta 1 mg (1 ml). Niños: 0,01 mg (0,01 ml)/kg por vía IM o SC hasta una dosis máx. de 0,5 mg (0,5 ml). Si es necesario, repetir la administración a los 15-20 min y, posteriormente, a intervalos de 4 h.
-Paro cardiaco y reanimación cardiopulmonar: 1 mg por vía IV, previa dilución en agua para inyec., solución de ClNa 0,9%, glucosa al 5% o glucosa 5% en solución de ClNa 0,9% a 1:10.000 y puede repetirse cada 3 - 5 min tantas veces como sea necesario. En niños la dosis estándar es de 0,01 mg/kg por vía IV, que puede repetirse cada 5 min si es preciso. Cuando la vía IV no sea practicable, puede utilizarse la vía intracardiaca (utilizando la misma solución diluida)
2) Autoinyectores: tto. de emergencia de reacciones alérgicas graves (anafilaxia) causadas por cacahuetes u otros alimentos, medicamentos, mordeduras o picaduras de insectos y a otros alérgenos, así como la provocada por el ejercicio o la anafilaxia idiopática. IM. Niños y adolescentes > 30 kg y ads.: 300 mcg. Ads >60 kg: 300 a 500 mcg, según criterio médico. Niños entre 15 kg y 30 kg: 150 mcg. Niños < 15 kg: no se recomienda en niños con peso < 7,5 kg a menos que la situación sea de amenaza para la vida y bajo supervisión médica. Si fuera necesario administrar una segunda inyección deberá hacerse al cabo de 5 -15 min después de la primera.
3) Solución inyectable 0,1 mg/ml. IV:
- Reanimación cardiopulmonar: 10 ml de solución 1:10.000 (1 mg), por vía IV o intraósea, repetida cada 3-5 min hasta que vuelva la circulación espontánea. El uso endotraqueal únicamente como último recurso si ninguna otra vía es accesible, a una dosis de 20 a 25 ml de solución 1:10.000 (2 a 2,5 mg). En paro cardiaco tras una intervención quirúrgica cardiaca, administrar por vía IV en dosis de 0,5 ml o 1 ml de solución 1:10.000 (50 o 100 mcg) con mucha precaución y ajustando la dosis hasta lograr el efecto. Paro cardiaco en niños: vía IV o intraósea (sólo para niños > 5kg): 0,1 ml/kg de solución 1:10.000 (10 mcg/kg) hasta una dosis única máx. de 10 ml de solución 1:10.000 (1 mg), repetida cada 3- 5 min hasta que vuelva la circulación espontánea.
El uso endotraqueal (en cualquier rango de peso) debe usarse, únicamente como último recurso si ninguna otra vía de administración es accesible, a una dosis de 1 ml/kg de solución 1:10 000 (100 mcg/kg) hasta una dosis única máxima de 25 ml de solución 1:10.000 (2,5 mg).
- Anafilaxia aguda en ads,: ajustar la dosis usando bolos IV de 0,5 ml de solución 1:10.000 (0,05 mg) según respuesta.
10 AMPOLLAS + 90ml DE SSN 0.9%
0,05 - 1 mcg/kg/min
CONCENTRACIÓN: 100mcg/ml
EN PARO CARIACO: 1MG CADA 3MIN
NORADRENALINA
Indicaciones terapéuticas
Estados de hipotensión aguda, como los que ocasionalmente se dan después de una feocromocitomía, simpatectomía, poliomielitis, anestesia espinal, IAM, shock séptico, transfusiones y reacciones a fármacos. Coadyuvante temporal en el tto. de parada cardiaca y de hipotensión aguda.
Reacciones adversas
Necrosis, bradicardia. Uso prolongado disminución del gasto cardiaco, depleción del volumen plasmático, vasoconstricción periférica y visceral severa. Además, cardiopatía por estrés.
Contraindicaciones
Hipersensibilidad a norepinefrina; no usar como terapia única en hipotensos debido a la hipovolemia excepto como medida de emergencia para mantener perfus. arterial coronaria y cerebral hasta completar terapia de reposición de la volemia; evitar administración en venas de miembros inferiores de ancianos y con enf. oclusivas; en anestesia con sustancias que sensibilizan el tejido automático del corazón (halotano, ciclopropano); úlceras o sangrados gastrointestinales.
Advertencias y precauciones
Hipertiroidismo, diabetes. Valorar beneficio/riesgo en hipercapnia o hipoxia; enf. oclusivas (arteriosclerosis, enf. de Buerger); trombosis vascular, mesentérica o periférica. Antes de su administración diluir con glucosa al 5% en agua destilada o glucosa 5% en sol. de NaCl. Infus. en venas de extremidades superiores y evitar técnica de catéter por ligadura, si es posible ya que la obstrucción del flujo sanguíneo alrededor del tubo puede producir estasis y aumento de la concentración local de noradrenalina.
Posología
IV. Ads.: inicial, 8-12 mcg/min. Mantenimiento: 2-4 mcg/min. Shock séptico: 0,5 mcg/kg/min., máx. 1,0 mcg/kg/min. Niños: infus. IV 0,1 mcg/kg/min, ajustando gradual hasta 1 mcg/kg/min. Preparación sol. para infus. IV: 4 mg noradrenalina base en 1 l de sol. de glucosa al 5%. Continuar infus. hasta que la presión arterial sea adecuada y la perfus. tisular se mantengan sin tto. Reducir gradualmente, evitando interrupción brusca.
2 AMPOLLAS + 92 ml DE SSN 0.9%
0.05 - 1mcg/kg/min. Dosis mayores
0.5mcg/kg /min
se recomienda acompañar de
otro medicamento vasopresor
CONCENTRACIÓN: 80mcg/ml
Subtopic