INTEGRANTES: QUEVIN ANDRES HAMBURGE PARDO, THANIA LUCIA ARRIETA LARA ,PEDRO JOSE ARMESTO CARO, MANUEL JOSE BARRIOS MACHADO, BETSY LILIANA GOMEZ RODRGUEZ
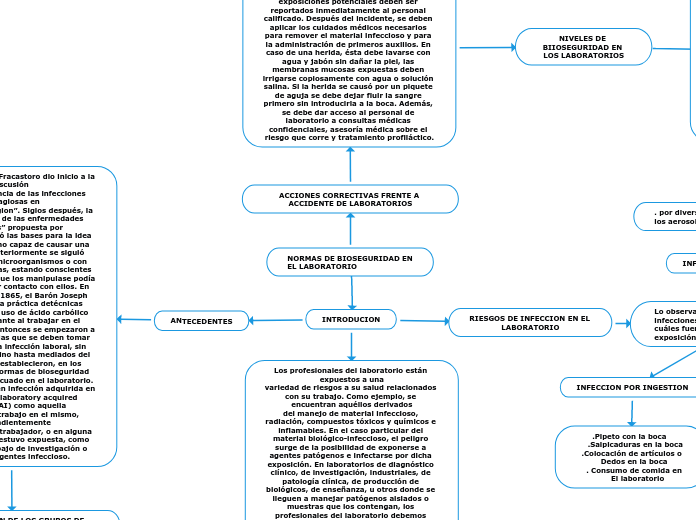
NORMAS DE BIOSEGURIDAD EN EL LABORATORIO
ACCIONES CORRECTIVAS FRENTE A ACCIDENTE DE LABORATORIOS
l manejo de una exposición o un accidente laboral que involucre material infeccioso depende del microorganismo en particular que potencialmente pueda causar la infección. Todos los accidentes y exposiciones potenciales deben ser reportados inmediatamente al personal calificado. Después del incidente, se deben aplicar los cuidados médicos necesarios para remover el material infeccioso y para la administración de primeros auxilios. En caso de una herida, ésta debe lavarse con agua y jabón sin dañar la piel, las membranas mucosas expuestas deben irrigarse copiosamente con agua o solución salina. Si la herida se causó por un piquete de aguja se debe dejar fluir la sangre primero sin introducirla a la boca. Además, se debe dar acceso al personal de laboratorio a consultas médicas confidenciales, asesoría médica sobre el riesgo que corre y tratamiento profiláctico.
NIVELES DE BIIOSEGURIDAD EN LOS LABORATORIOS
A partir de la definición de los grupos de riesgo se generó la clasificación de los laboratorios en cuatro niveles de bioseguridad en función de (i) la infectividad del patógeno, (ii) la severidad de la enfermedad causada, (iii) el grado de transmisibilidad, (iv) el origen
del agente (exótico o no) y, (v) la naturaleza del trabajo llevado a cabo en el inmueble. Cada nivel de bioseguridad refleja el tipo de prácticas microbiológicas, el tipo de equipo y las medidas de seguridad tomadas en ese laboratorio en particular.18 En general, se procura lograr un ambiente de trabajo seguro para
el personal y para las personas ajenas al laboratorio, incluyendo las que se encuentran fuera de las instalaciones. De acuerdo al CDC, los cuatro niveles de bioseguridad son los siguientes
NIVEL 4 (BSL-4)
prácticas, equipo y medidas adecuadas para laboratorios de análisis/diagnóstico
clínico e investigación que involucren la manipulación de agentes exóticos peligrosos que representen un gran riesgo por causar enfermedades letales, que puedan transmitirse vía aerosol y, para
los cuales no haya vacuna ni terapia conocida
NIVEL 3 (BSL-3)
prácticas, equipo y medidas adecuadas para laboratorios de análisis/diagnóstico
clínico e investigación donde manejen agentes conocidos o no conocidos que potencialmente puedan
transmitirse por aerosol o salpicaduras y, que puedan causar una infección potencialmente letal.
NIVEL 2 (BSL-2)
prácticas, equipo y medidas adecuadas para laboratorios de análisis, diagnóstico o
patología clínica donde se manejen microorganismos de riesgo moderado que están presentes en la
comunidad y se encuentran asociados a enfermedades humanas de severidad variable
NIVEL 1 (BSL-1)
prácticas, equipo y medidas adecuadas para el nivel de enseñanza. El trabajo se realiza
con cepas definidas y caracterizadas de microorganismos que no causen enfermedad en humanos adultos sanos. No se necesita el uso de equipo especial de
protección, con el equipo básico es suficiente.
INTRODUCION
RIESGOS DE INFECCION EN EL LABORATORIO
Lo observado en los informes de las infecciones laborales indica claramente cuáles fueron las vías más comunes de exposición
INFECCION POR INHALACION
. por diversos procedimientos que producen los aerosoles
CONTAMINACION DE PIEL O MUCOSA
.contacto con superficies, equipos o artículos contaminado
.salpicaduras en la piel intacta o no intacta
. salpicaduras en boca, ojos o nariz
INFECCION POR INOCULACION
.accidentes con agujas
.cortadas con objetos corto punzantes
.mordeduras de animales
INFECCION POR INGESTION
.Pipeto con la boca
.Salpicaduras en la boca
.Colocación de artículos o
Dedos en la boca
. Consumo de comida en
El laboratorio
ANTECEDENTES
En 1546, Girolamo Fracastoro dio inicio a la discusión
sobre la importancia de las infecciones contagiosas en
su obra “On contagion”. Siglos después, la “teoría germinal de las enfermedades infecciosas” propuesta por
Louis Pasteur sentó las bases para la idea del microorganismo capaz de causar una enfermedad. Posteriormente se siguió trabajando con microorganismos o con
muestras infectadas, estando conscientes de que la persona que los manipulase podía infectarse al tener contacto con ellos. En consecuencia, en 1865, el Barón Joseph Lister instituyó la práctica detécnicas antisépticas y del uso de ácido carbólico como desinfectante al trabajar en el quirófano. Desde entonces se empezaron a
delinear las medidas que se deben tomar para prevenir una infección laboral, sin embargo, no fue sino hasta mediados del Siglo XX que se establecieron, en los Estados Unidos, normas de bioseguridad para el trabajo adecuado en el laboratorio. Pike y Sulkin definen infección adquirida en el laboratorio (laboratory acquired infection, LAI) como aquella
que resulta de trabajo en el mismo, independientemente
de si ocurre en un trabajador, o en alguna otra persona que estuvo expuesta, como resultado del trabajo de investigación o clínico con agentes infeccioso.
IDENTIFICACION DE LOS GRUPOS DE RIESGO
MANEJOS DE DESECHOS BIOLOGICOS-INFECCIOSOS
residuos peligrosos biológico-infecciosos (RPBI),
según la nomenclatura oficial en México, (Norma Oficial Mexicana NOM-087-ECOL-SSA1-2002 “Protección ambiental - Salud ambiental - Residuos peligrosos
biológico-infecciosos - clasificación y especificaciones
De manejo”)28 deben ser manejados con gran cuidado para no generar focos de infección que puedan dañar al personal del laboratorio, a la población o al ambiente. De acuerdo a la OMS, el 75-90% de los desechos de los laboratorios y hospitales son similares a los domésticos y, el 10-25% restante está compuesto por desechos peligrosos que requieren tratamiento especial. El riesgo de este tipo de material está dado por la posibilidad de que contenga agentes infecciosos, punzocortantes, químicos o fármacos, sustancias genotóxicas o elementos radiactivos. Las fuentes más importantes de RPBI incluyen hospitales, clínicas, laboratorios, bancos de sangre, depósitos de cadáveres, clínicas dentales, farmacias, entre otros
PANORAMA DE LA BIOSEGURIDAD EN MEXICO
En México, la regulación de la bioseguridad está dada en la Ley General de Salud, que en su artículo 146 establece que “los laboratorios que manejen agentes patógenos estarán sujetos a control por parte de las autoridades sanitarias competente en lo relativo a las precauciones higiénica enfermedades transmisibles al hombre”. La Secretaría de Salud ejerce las atribuciones de regulación, control y fomento sanitarios a través de la Comisión Federal para la Protección contra Riesgos Sanitarios (COFEPRIS), a la cual compete “identificar y evaluar los riesgos para la salud humana que generen los sitios en donde se manejen residuos peligrosos”, es decir, establecimientos donde se manejen órganos, tejidos, células de seres humanos y sus componentes, sangre, medicamentos y otros insumos para la salud, sustancias tóxicas o peligrosas para la salud, químicos esenciales, precursores químicos, productos biotecnológicos, entre otros.
CONCLUSION
El trabajo en el laboratorio clínico implica riesgos para el personal que está en contacto con material biológico-infeccioso. Los laboratorios clínicos, por ende, son sitios donde el concepto de bioseguridad
debe formar parte de la vida diaria de cada persona. Las medidas de bioseguridad deben estar claramente
definidas en un manual y deben ser conocidas y estar al alcance de la mano de todos. Organismos internacionales como el CDC, la OMS y la OSHA juntos con la Secretaría de Salud en México establecen,
dentro de sus publicaciones o reglamentos, cuáles son los lineamientos a seguir en el trabajo del laboratorio clínico, cuál es el grupo de riesgo al que
cada patógeno pertenece, las características de cada nivel de bioseguridad, las medidas en caso de accidentes y el manejo de desechos biológico-infecciosos
A raíz de lo observado en los reportes iniciales, el Centers for Disease Control and Prevention (CDC) de Estados Unidos, publicó en 1974 el texto titulado “Classification of etiologic agents on the basis of hazard”, en el
cual se proponía la clasificación de los agentes patógenos en cuatro grupos de riesgo. Posteriormente, tanto los National Institutes of Health (NIH) de los Estados
Unidos como la Organización Mundial de la Salud (OMS) actualizaron el sistema, sentando así las bases para la clasificación de los laboratorios en función del grupo de riesgo al que pertenecen los patógenos que
manejan. Los factores utilizados para agrupar a los microorganismos son (i) patogenicidad, (ii) dosis infectiva, (iii) modo de transmisión, (iv) rango de hospedero, (v) disponibilidad de medidas de prevención efectivas y, (vi) disponibilidad de tratamiento efectivo. Actualmente, la clasificación es la siguiente:
GRUPO DE RIESGO 2 (GR2)
Agentes asociados con
enfermedades humanas raramente serias para las cuales siempre hay medidas preventivas y/o terapéuticas disponibles. El riesgo de diseminación de la infección es limitado (riesgo individual moderado, bajo riesgo a la comunidad). Ejemplo: Campylobacter jejuni, Helicobacter pylori, Neisseria gonorrhoeae, Blastomyces dermatitidis, Coccidia, Toxoplasma gondii, Adenovirus, Papovavirus.
GRUPO DE RIESGO 4 (GR4)
Agentes causantes de enfermedades humanas serias o letales para las cuales
no hay medidas preventivas y/o terapéuticas disponibles. El contagio entre individuos infectados se da fácilmente (alto riesgo individual, alto riesgo a la comunidad). Ejemplo: virus del Ébola, Marburg, Lassa
GRUPO DE RIESGO 1 (GR1)
Agentes no asociados
con enfermedades en humanos adultos saludables ni en animales (nulo o bajo riesgo al individuo o la comunidad). Ejemplo: Bacillus subtilis, Bacillus licheniformis, ciertas cepas de Escherichia coli.
GRUPO DE RIESGO 3 (GR3)
Agentes asociados con
enfermedades humanas serias o letales para las cuales podrían estar disponibles medidas preventivas y/o terapéuticas. El contagio entre individuos infectados es poco común (alto riesgo individual,
bajo riesgo a la comunidad). Ejemplo: Coxiella burnetii, Mycobacterium tuberculosis, VIH, virus de la
fiebre amarilla, virus del oeste del Nilo, bacterias multirresistentes como Staphylococcus aureus resistente a meticilina (MRSA) y Streptococcus pyogenes resistente a eritromicina (SPRE)
Los profesionales del laboratorio están expuestos a una
variedad de riesgos a su salud relacionados con su trabajo. Como ejemplo, se encuentran aquéllos derivados
del manejo de material infeccioso, radiación, compuestos tóxicos y químicos e inflamables. En el caso particular del material biológico-infeccioso, el peligro surge de la posibilidad de exponerse a agentes patógenos e infectarse por dicha exposición. En laboratorios de diagnóstico clínico, de investigación, industriales, de patología clínica, de producción de biológicos, de enseñanza, u otros donde se lleguen a manejar patógenos aislados o muestras que los contengan, los profesionales del laboratorio debemos prestar especial cuidado en las medidas
que tomamos para prevenir un accidente.
IMPLEMENTACION DE LAS POLITICAS EN LOS LABORATORIOS
Los cuatro niveles de bioseguridad implican medidas particulares para cubrir estas necesidades. Además de ello, existen normas básicas de bioseguridad que todo laboratorio debe seguir sin importar el tipo de patógeno que maneje. Como se puede ver, la bioseguridad es un tema que compete a todas las personas que realicen actividades dentro de un laboratorio. Estas medidas no sólo se aplican a laboratorios de investigación, los laboratorios de análisis y diagnóstico clínico, los de patología, los industriales y los de enseñanza en los diferentes niveles educativos deben mantener una reglamentación general de bioseguridad. El Occupational Safety and Health Administration (OSHA) de los Estados Unidos, en la regulación 1910-1030, establece claramente los siguientes lineamientos
6. Limpieza: el área y equipo de trabajo debe mantenerse siempre limpio y descontaminado. La Environmental Protection Agency de los Estados Unidos provee una lista de los desinfectantes adecuados para evitar la contaminación por bacterias o virus
5. Equipo de protección personal Varía de acuerdo al tipo de laboratorio. Debe utilizarse de forma obligada si se va a trabajar con material potencialmente infeccioso. Incluye: guantes, batas, máscaras, lentes y cubrebocas, ente otros. Los guantes desechables no deben lavarse o descontaminarse para su reutilización. Utilizar guantes siempre que se entre en contacto con sangre o material biológico-infeccioso
4. No ingerir alimentos ni bebidas, no fumar, no aplicarse cosméticos ni manipular lentes de contacto en áreas de trabajo. No guardar comida ni bebidas en refrigeradores, cuartos fríos, congeladores, gabinetes o anaqueles donde se encuentre material potencialmente infeccioso. No pipetear con la boca.
3. Control de prácticas laborales: Lavarse las manos al quitarse el equipo de protección personal y después del contacto con sangre u otro material potencialmente infeccioso. No doblar, quitar o tapar de nuevo jeringas
2. Identificación de sitios, tareas y procedimientos en los que podría ocurrir una exposición ocupacional
1. Diseño de un manual de bioseguridad para eliminar o minimizar la exposición laboral a patógenos, el cual debe estar a disposición de cada persona del laboratorio