av Luciana Do Carmo 2 år siden
178
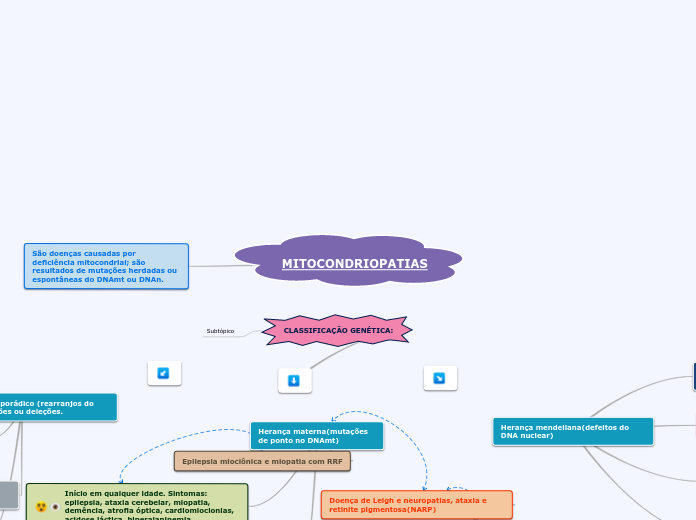
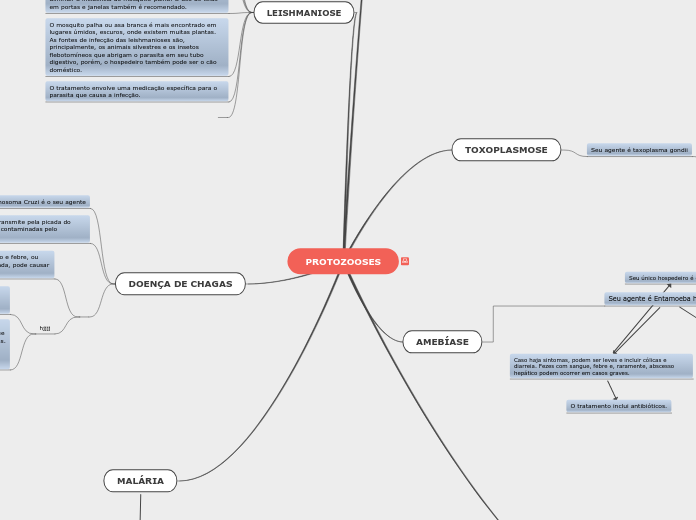
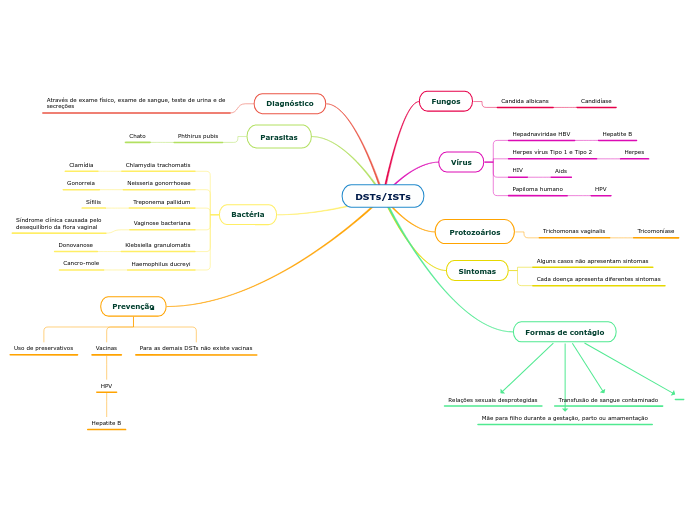
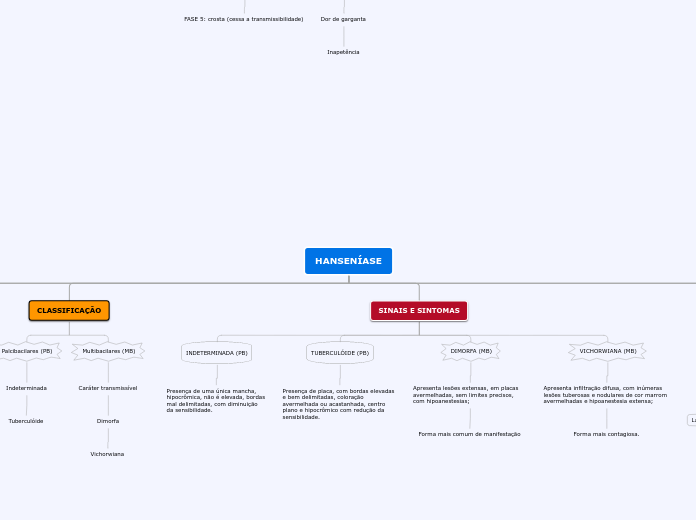
Doenças do Sistema Músculo Esquelético
A artrite reumatóide é uma doença crônica de natureza inflamatória e autoimune, onde o sistema imunológico ataca as articulações, levando à inflamação e possível destruição dessas estruturas, resultando em deformidades e limitações nas atividades diárias.