Pathologies gynécologiques
Réhabilitation précoce
Mobilisation précoce
• Amélioration des fonctions respiratoires
• Diminution de la perte musculaire et de la fatigue prolongée
• Diminution des risques thrombo-emboliques
• Le contrôle de la douleur post op facilite cette mobilisation précoce
Alimentation orale précoce : oui
Stop jeûne post op
J0: début boisson (eau)
J1: Alimentation semi-liquide
J2: Régime solide sans résidu
Sonde naso-gastrique et urinaire..
• Pas de bénéfice à la Sonde Naso-Gastrique
Au contraire ==> augmentation de l’iléus post op
• Ablation de la Sonde Urinaire à J1
Préparation pré-op
Préparation colique & jeûne pré-opératoire
=> Aucun bénéfice sur les risques infectieux et métaboliques opératoires
Évolution ?
Fast track est une (r)évolution multidisciplinaire
• Augmentation significative de la «qualité de vie» des patient(e)s lors de gestes chirurgicaux
• Diminution de la durée d’hospitalisation, de la convalescence
• Diminution des complications post opératoires
Soins pré et post opératoires
Infections
urinaire
Cause la plus fréquente d’infection chez les patientes ayant eu une chirurgie
• Antibiotique
• Favoriser l’hydratation chez les patientes si pas de contre-indications
de plaie
⮚ Survenant dans les 30 jours suivant l’intervention
⮚ Avec au moins l’un des signes suivants :
⮚ Ecoulement purulent de l’incision ou du drain
⮚ Ouverture délibérée de la plaie - douleur – tuméfaction
⮚ Fièvre
Différents types d'hystérectomie
Totale + annexectomie bilatérale
Sub-totale
Totale inter-annexielle
Enseignements - Explications
Post op immédiat:
• Se mobiliser précocement permet de diminuer le risque thromboembolique et aide à la reprise du transit
• Apprendre à se lever du lit, rire et tousser en se tenant la cicatrice afin de diminuer les douleurs
• Expliquer les douleurs essentiels au niveau du diaphragme, nuque, épaules dues au CO2 insufflé durant la laparoscopie
• Expliquer le retard de la reprise du transit après toute intervention
Jours suivants:
• Compréhension de l’intervention et précisions concernant les menstruations, la ménopause…
• Accompagner le deuil: perte d’organes: utérus, ovaires… et vérifier les représentations
• Évaluer si soutien psychologique nécessaire
• Soutien spirituel possible
Entretien de sortie:
• Port de charges: rien de lourd pendant 1 mois
• Pas de bain, pas de rapports sexuels pendant 1 mois: risque infectieux et cicatrisation du dôme vaginal
• Douche OK!
• Soins de la cicatrice: douche ok
• Traitements à la sortie
• Pas de sport avant le contrôle post op, marche possible
• Pas de voyage en avion avant le contrôle post op ou selon OM
• Fixer RDV pour ablation des fils à J7
Post-op J2 et suivants
➢ Auscultation intestinale
➢ Antalgiques per os
➢ Surveillance de la cicatrice
➢ Préparer la sortie
Post-op J1
• Ablation de la sonde vésicale et surveillance de la reprise des mictions
• Ablation de la mèche vaginale
• Surveillance des pertes vaginales
• Réfection des pansements: les laisser à l’air dans la grande majorité des cas
• Auscultation intestinale: reprise du transit?
• Évaluation régulière de la douleur EVA ˂3 et adapter les antalgiques si besoin
• Mobilisation libre à stimuler
Post-op ; retour de salle de réveil
Il est primordial d’avoir une vue générale de la patiente : pour cela, il faut la découvrir entièrement (après avoir tiré le rideau)
J0
Installation dans un lit propre, veiller au confort et à l’environnement (sonnette…)
• Signes vitaux : chaque 2 heures pendant 6 heures
• Evaluation de la douleur: échelle EVA, objectif: ˂3
• Sonde urinaire: surveillance de la diurèse
• Nombre et état des pansements
• Mèche vaginale?
• Surveillance des équipements (voie veineuse, drains)
• Surveillance des saignements: serviette hygiénique, hématome..
• Nausées, vomissements
• Mobilisation, prévention du risque thrombo-embolique: 1 er lever : dès que possible, à 2 personnes, TAH avant
• Bottes antithrombiques sur OM
• Anti coagulation cutanée selon OM à commencer 6 heures post op
• Réalimentation précoce
Pré-op à J-1 ou J0
Objectifs: Sécurité et diminution des complications
• Vérification du bracelet d’identité, du dossier médical, ECG, bilan sanguin…
• Test de Grossesse si patiente non ménopausée
• Signes vitaux + anamnèse de la douleur y compris EVA
• 2 douches pré-op: (1x la veille avec shampooing, 1x le matin)
• Nettoyage soigneux du nombril
• Vêtements propres, slip filet, pas de soutien-gorge
• Contrôle: bijoux/piercing/vernis à ongles/prothèses et moyens auxiliaires
• À jeun: 6 heures pour les aliments solides et 2 heures pour les liquides clairs (eau, thé, café sucré sans lait, ). Pas de sodas, lait ou jus de fruits.
• Poursuite du traitement habituels selon ordre de l’anesthésiste, y compris le matin de J0 avec une gorgée d’eau.
• Prémédication selon ordres médicaux
La grossesse extra utérine (GEU)
GEU traitée par...
Laparotomie
Toujours choisie si:
• Extrême urgence (accès + rapide)
• Maladie oncologique étendue
Risques :
• Douleurs
• Hémorragie
• Infection
Laparoscopie (ou ceolioscopie)
Avantages principaux
• Abord moins mutilant
• Moins douloureux
• Meilleure récupération
• Réduction du temps d’hospitalisation
•Diminution des complications (infectieuses, hémorragiques)
Effets secondaires courants
• Douleurs nuque + épaules (reste de CO2 dans péritoine)
• Ballonnements
Salpingectomie
Salpingectomie: ablation de la trompe
Salpingotomie: ouverture de la trompe et préservation de celle-ci
Milking de la trompe: extraction de la GEU sans inciser la trompe
⮚ Alternative: traitement médicamenteux par METHOTHREXATE injection
⮚Traitement efficace si normalisation des βhCG: surveillance sanguine hebdomadaire jusqu’à 0
Prise en charge de la GEU en urgence
• Soins et surveillance infirmière en cas de suspicion de GEU rompue
➢ Test de grossesse urinaire
➢ Allonger la patiente
➢ Pouls , TA
➢ Anamnèse avec date des dernières règles
➢ Evaluation de la douleur
➢ Données objectives des saignements: aspect et quantité
➢ Pose de 2 voies veineuses
➢ Bilan sanguin: groupe sanguin, FS
➢ Béta hCG sanguin (test quantitatif)
• La pâleur, la tachycardie, l’état de choc font reconnaître l’hémorragie interne et dicter le geste opératoire accompli d’urgence, sans attendre les résultats des examens de laboratoire.
• La gravité de l’hémorragie peut entraîner le décès si pas de traitement en urgence..!
GEU ectopique
• Aménorrhée ou retard des règles
• Test de grossesse positif
• Métrorragies, discrètes ou abondantes
• Douleurs pelviennes, discrètes à syncopales.
• Elles peuvent irradier dans tout l’abdomen.
• Signes sympathiques de grossesse : nausées, seins tendus…
• la palpation est douloureuse.
• l’utérus est augmenté de volume mais moins que le voudrait l’âge de la grossesse.
Examens complémentaires
- dosage des BêtaHCG
- échographie pelvienne
Dans la grossesse normale, les BHCG se positivent au 11ème jour postovulatoire et doublent en 48 heures.
Il faut un 2ème dosage à 48 heures pour confirmer la GEU
Dès 1500 U/L de Bêta-HCG, la grossesse doit être vue dans l’utérus!
L'endométriose
❖Implantation de tissu de l’endomètre dans la cavité abdominale (ou ailleurs).
▪ Hypothèse : reflux rétrograde au travers des trompes durant les règles.
Pas de prévention mais: Hygiène de vie (alimentation,tabac, stress, éviter alcool…) et gestion de la douleur.
Centre spécialisé endométriose HUG
centre de référence
https://www.hug.ch/endometriose
Grossesse
Pilule
Chirurgie
Ablation des nodules par laparoscopie + adhésiolyse
2 problèmes principaux
Infertilité
Douleurs menstruelles +++
Cancer du sein
Centre du sein HUG – centre de référence
https://www.hug.ch/centre-du-sein
Informations importantes
Privilégier le bras non opéré lors de la prise de la tension artérielle.
La patiente peut-elle avoir une grossesse à l’avenir ?
• Compter 1 an pour les traitements (chirurgie, chimiothérapie, radiothérapie) + 5 ans d’hormonothérapie si récepteurs hormonaux positifs . Grossesse possible après la fin des traitements. Préservation de la fertilité?
La patiente pourra-t-elle allaiter ?
• Allaitement difficile à impossible après radiothérapie et/ou reconstruction mais possible avec le sein contro-latéral. Allaitement contre-indiqué durant chimiothérapie.
Faits et chiffres
• Il concerne environ 1 femmes sur 8,
• 250 patientes traitées aux HUG/ année
• Provoque plus de 1300 décès par an,
• 8 femmes sur 10 ont plus de 50 ans au moment du diagnostic.
• Cancer difficile à prévenir, les principaux facteurs de risque n’étant pas influençables.
• Décelé à un stade peu avancé, le traitement est souvent plus simple et les chances de survie meilleures.
• Près de 80 % des femmes touchées sont encore en vie cinq ans après le diagnostic.
Répercussions psychiques & physiques
• Déstabilisation
• Angoisse-anxiété
• Peur de la mort
• Peur d’abandonner ses proches (encore plus si enfants jeunes par ex.) → impact sur la dynamique familiale
• Isolement
• Sentiment d’incapacité à faire face
• Perte de contrôle de ce qui nous arrive
• Besoin de partager
• Besoin d’espoir
• Perturbation image corporelle, de la fertilité et de la sexualité
• Perte des cheveux
• Surmonter les traitements et leurs effets secondaires (→soins de support)
• Affronter les regards des autres
• Avec quelle qualité de vie?
• La quasi-totalité des femmes atteintes d’un cancer du sein sont opérées.
• La plupart du temps, les seins sont conservés
• Le curage des ganglions axillaires dépend du status clinique et du ganglion sentinelle
• En cas de mastectomie, la reconstruction par prothèse ou lambeau est toujours proposée: immédiate, ou différée d’1 an environ en cas de cancer inflammatoire
• la reconstruction est fait par les chirurgiens plasticiens
• Une radiothérapie est en général effectuée après l’intervention. Ceci diminue le risque de récidive locale.
• Autres possibilités thérapeutiques: la chimiothérapie (avant ou après l’opération) et des médicaments modifiant l’équilibre hormonal (ex: Tamoxifene) et réduisant le risque de récidive (minimum 5 ans).
Le traitement mis en place dépend du type de cancer et du stade de la maladie.
Cancer de l'ovaire
FRÉQUENCE
650 nouveaux cas / an en Suisse
ÂGE :
• Fréquence maximale entre 60 et 80 ans.
• Une sur cinq a moins de 50 ans.
La chirurgie standard comprend:
• Hystérectomie totale (utérus + col)
• Annexectomie bilatérale (trompe et ovaire)
• Omentectomie (feuillets du péritoine)
• Lymphadénectomie (ganglions pelviens et para-aortiques)
• Biopsies multiples.
• Laparotomie médiane
• Le traitement sera complété par la chimiothérapie
L'intervention peut durer de 4 à 6 heures
Sensation de pesanteur pelvienne, douleurs pelviennes, perte ou prise de poids, gonflement de l’abdomen
• Âge (plus de 60 ans)
• Facteurs familiaux
• Facteurs liés à la reproduction
• Tabagisme
• Diabète type 2
Cancer de l'endomètre
FRÉQUENCE
950 cas/an, 2ème rang après les cancers du sein en Suisse
ÂGE :
Le plus souvent en post-ménopause avec un pic entre 58 et 76 ans
initial est généralement chirurgical. Il comprend une cytologie péritonéale, une hystérectomie totale et annexectomie bilatérale.
⮚ Saignements post-ménopausiques (ou métrorragies) (˃80%)
⮚ Cellules anormales de l’endomètre découvertes sur le Papanicolaou test
⮚ Hyperœstrogénisme (Obésité)
⮚ Traitements hormonaux de substitution si Oestrogènes seuls
⮚ Autres : HTA et diabète type II
Prédispositions génétiques
Syndrôme de Lynch et BRCA
Col de l'utérus
Cancer du col de l'utérus
FRÉQUENCE
260 nouveaux cas par année en Suisse
AGE
1er pic à 35-39 ans et 2ème à 60-64 ans
Soins infirmiers : Soutien psychologique
En fonction du stade :
• Médical: Curiethérapie + chimio
• Chirurgical: conisation / hystérectomie (ablation de l’utérus)
Dépistage
• Cytologie
• HPV 16 et 18 sont associés à 80% des cancers et lésions pré-cancéreuses du col utérin
Clinique
• Saignements , souvent post-coïtaux
• Pertes fétides
• Des douleurs dans le bas-ventre
Facteurs de risque
⮚ Infection persistante au HPV (Papillomavirus humain)
⮚ Précocité des rapports sexuels
⮚ Multiplicité des partenaires
⮚ Tabagisme, immunosuppression
La conisation
Petite chirurgie qui consiste à enlever une petite portion du col autour de l’orifice cervical. Peut être fait sous AL.
Buts:
• confirmer l’étendue et le degré des dysplasies
• pratiquer l’ablation des lésions
• éviter la progression vers un cancer.
SI pré-hospitalisation
- Consultation en colposcopie avec le médecin
- Anamnèse
- Signes vitaux, EVA, poids et taille
- Copie du consentement opératoire
- Consignes PH
SI post-op
Surveillance douleur / saignement!
Pas de bain
Pas de rapports sexuels
Pas de tampons
pendant 4 à 6 semaines
Principales complications
Infection
Hémorragie
Dysplasie du col
Dépistage par le test de Papanicolaou
Tous les 3 ans de 21 ans à 70 ans
+ HPV tous les 3 ans dès 30 ans
Fibromes utérins
Les fibromes utérins sont des masses bénignes de la paroi de l’utérus.
Ils peuvent entraîner:
▪ des saignements anormaux
▪ une sensation de lourdeur
▪ des douleurs pelviennes
▪ des troubles de la fertilité
Traitement chirurgical (myomectomie)
Une approche mini-invasive est systématiquement privilégiée (laparoscopie, hystéroscopie)
SI pré et post-op
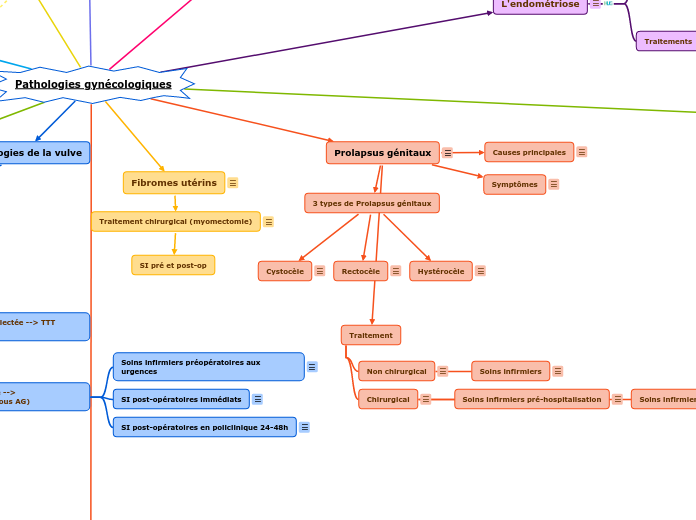
Prolapsus génitaux
Les prolapsus génitaux, relativement fréquents, sont la descente d’un ou plusieurs organes du petit bassin: vagin, utérus, vessie ou rectum, à des degrés divers.
Chirurgical
2 voies d'abord:
− Voie haute : laparoscopie
− Voie basse : voie vaginale
Soins infirmiers post-opératoires
• Surveillance de la diurèse
• Surveillance saignement vaginal
• Surveillance signes vitaux
• Consignes post-op
Soins infirmiers pré-hospitalisation
- Consultation avec le médecin
- Anamnèse
- Signes vitaux, EVA, poids et taille
- Bilan sanguin, ECG >50 ans ou si besoin selon OM
- Copie du consentement opératoire
- Consignes préopératoires habituelles
- Écoute et soutien
Non chirurgical
Il existe un traitement non chirurgical: mise en place d’un pessaire dans le vagin destiné à maintenir les organes en place et soulager les symptômes.
Ce diapositif nécessite un suivi régulier mais ne permet pas les rapports sexuels.
Différents types de pessaire :
- Anneau ince
- Anneau épais
- Falk
- Anneau urétral
- Cube
- Donut
Soins infirmiers
• S’assurer d’une 1ère miction correcte (compression de l’urètre?) dans les 2 à 3 heures surtout après une 1ère pose.
• Vérifier si points d’érosion
• Enseignement thérapeutique
• Contrôles du pessaire à J15, J30, J60 par l’infirmière spécialisée
3 types de Prolapsus génitaux
Hystérocèle
ou Prolapsus utérin
L’utérus glisse vers le bas vers la région vaginale. Les structures ligamentaires et musculaires ne soutiennent plus l’utérus dans sa position habituelle.
Rectocèle
Bombement du rectum qui s’appuie sur la paroi postérieure du vagin. Elle est due au relâchement des moyens de fixation et de soutien du rectum.
Cystocèle
La vessie descend de son emplacement normal et vient s’appuyer contre la paroi vaginale antérieure. Elle est due à un affaiblissement du plancher pelvien qui ne soutient plus la vessie.
C’est le prolapsus le plus fréquent chez la femme.
➢ Vaginaux (sensation de pesanteur pelvienne, sensation de boule dans le vagin )
➢ Urinaires (infections récidivantes, difficulté à uriner, fuites urinaires, besoins d’uriner urgents et fréquents)
➢ Digestifs (constipation, incontinence anale)
➢ Sexuels (gêne, dypareunie)
→ perturbation de l’image corporelle
Causes principales
• L’âge
• la ménopause et sa carence hormonale
• La constipation
• Le surpoids
• les accouchements difficiles et les grossesses multiples
Pathologies de la vulve
Bartholinite
Infection aigue (ou abcès) de la glande de Bartholin.
Elle est due à l’ascension de germes en provenance du vagin.
Traitement
2. Si l'abcès est collecté --> MARSUPIALISATION (sous AG)
SI post-opératoires en policlinique 24-48h
• Préparation du matériel pour rinçage et retrait de la mèche
• Enseignement des soins locaux et conseils d’hygiène intime (plaie ouverte)
• Prise du prochain RDV
SI post-opératoires immédiats
• Surveillance saignement / signes inflammatoires
• Mèche en place
• Surveillance signes vitaux
• BLUM
• Consignes post-op et vérification papiers de sortie
Soins infirmiers préopératoires aux urgences
• Antalgiques
• Position confortable
• Anamnèse
• Signes vitaux, poids et taille
• À jeun
• Pose VVP, bilan sanguin selon OM
• Appeler l’IAG
• Prévenir l’unité d’accueil de l’hospitalisation
• Copie du consentement opératoire
• Remplir dossier infirmier sur DPI
1. Masse pas encore collectée --> TTT antibiotique
• Tuméfaction douloureuse , « boule » située dans l’épaisseur d’une grande lèvre
• Douleur lancinante
• Souvent associée à de la fièvre
• Écoulement purulent en cas de rupture spontanée
• Cette « boule » très douloureuse apparaît en quelques jours et peut atteindre plusieurs centimètres. Une Bartholinite bilatérale fait suspecter la présence d’un gonocoque.
Prurit-brûlures-douleurs
Consultation selon: symptômes / âge / évolution
• bénin?
• pré-cancer?
• cancer?
Ne pas perdre de temps…
Augmenter les chances de guérison !
Traitements
• Nettoyants spécifiques
• Antifongiques (crème, per os)
• Antibiotiques
• Antiviraux
• Antalgiques
• Lidocaïne en crème
• Chirurgie
Causes possibles
• Irritation (savon, lessive, tissu, protections)
• Allergie (savon, lessive, protections, latex)
• Affection dermatologique (dermite de contact, eczéma, psoriasis, lichen)
• Infection bactérienne, virale, fongique (herpès, condylomes)
• Parasitoses (Poux pubiens, gale, oxyures)
• Bartholinite, skénite
• Tumeurs
Symptômes
- Démangeaisons (vulve, vagin)
- Rougeurs
- Tuméfaction, oèdeme
- ( --> vulvite, vulvo-vaginite)
- Douleurs
- Modification des pertes vaginales, leucorrhées, (qualité, quantité, couleur, odeur)
- Dyspaneurie (dlr lors des rapports sexuels)
- Brûlures mictionnelles (dysurie)